|
Statistik Glossar
&
Allerlei
Potpourri
|
"Die
Wahrscheinlichkeit für gute Ideen
ist und bleibt leider eine große Unbekannte.
Und auch die inhärenten methodischen Probleme
randomisierter Studien bleiben weiterhin bestehen.
Wir sind der Überzeugung, dass die Statistik,
zumindest so, wie sie heute angewandt wird,
eine Sackgasse für die Forschung ist."
"Der Schein der Weisen - Irrtümer und Fehlurteile
im täglichen Denken"
S. 255, ROWOHLT 2003
Prof.Dr.Hans Peter Beck Bornholdt
Priv.-Doz. Hans Hermann Dubben
Siehe ZITATE: Jürgen
Fridrich:
Statistik - Unsinn der Bewertung
>>>
"Viele Studien verkommen meiner Erfahrung nach allmählich
zu nichts weiter als einem zusätzlichen
Instrument der Pharma-
konzerne, um Ärzte zu korrumpieren und zu manipulieren ...
Mittlerweile werden auch viele Studienergebnisse und
Aussagen
von Meinungsbildnern [Mietmäulern] und Werbebroschüren der
Vergangenheit ad absurdum geführt, und dies nur, weil es die
Marketingstrategie
erfordert ... Sogenannte wissenschaftlich
objektive Informationen werden damit endgültig zu einer
Manövriermasse, mit der die Pharmakonzerne
nach Belieben verfahren."
"Die Pharma Falle - Wie uns die
Pillen-Konzerne manipulieren"
Die Wissenschaftliche Objektivität:
Instrument der
Manipulation
S.153, Die relativen Studienergebnisse S.154f
edition a 2016
Priv.Doz.Dr.med. Fahmy Aboulenein
FA fur
Neurologie
MS Spezialist
"Die
Medizin der Gegenwart ist mit der Kirche im Mittelalter
zu
vergleichen. Was wir brauchen, ist ein Zeitalter der medi-
zinischen Reformation. Wenige Ärzte sind zum Beispiel geschult,
wissenschaftliche Arbeiten zu verstehen oder zu beurteilen.
Ich
bin u.a. deshalb Chirurg geworden, weil ich zwei Dinge
vermeiden
wollte: Psychologie und Statistik. Ich bin damit
gescheitert.
Beides ist lebensnotwendig, um als Arzt
verantwortungsbewusst
handeln zu können."(1)
Dr.med. Günther Jonitz (b.1958)
Präsident der Ärztekammer Berlin
"Das
SIC-Syndrom: Ein Schlüsselproblem des Gesundheitswesens,
dessen sich jeder Patient bewusst sein sollte. Viele Ärzte
praktizieren
1. defensive Medizin [1] -
Selbstschutz
[Self-Protection], verstehen
2. keine Gesundheitsstatistiken
-
Innumeracy (Zahlenblindheit) oder
orientieren sich 3.
am Profit statt am ärztlichen Ethos -
Conflicts of
Interest
(Interessenkonflikt). Im Englischen bezeichnet sick, das
genauso ausgesprochen wird, ein krankes System.
Die
drei Mängel gehen Hand in Hand und schaden den Patienten
durch
ärztliche Entscheidungen für die zweitbeste Alternative,
durch
Überdiagnose und Überbehandlung."(2)
Aus: Prof. Dr. Gerd Gigerenzer: "Risiko - Wie man die richtigen Entscheidungen trifft"
Teil II: Risikokompetent werden. (1) Kapitel 9: Was Ärzte wissen müssen S.209;
(2) Das SIC-Syndrom
S.232f u. Glossar S.384, btb 4.Auflage 2014
[1] Rocio Garcia-Retamero, Mirta Galesic: "Doc, what would you do if
you
were me? On self-other discrepancies in medical decision
making"
J Exp Psychol Appl. 2012 Mar;18(1):38-51
|
Text-Suche:
Tastenkombination =
[Strg]+[F]
Mathematik und Medizin - Statistik
"Besonders auf dem Feld der Mathematik wirkt sich in der Medizin
Halbwissen fatal aus. Weil wir es zumeist mit
komplizierten Zusammenhängen zu tun haben, brauchen wir Spezialisten, die
helfen, sich in den Untiefen der Statistik
zurechtzufinden. Spezialisten, die Mathematik studiert haben, oder andere
Naturwissenschaftler, die über ein ausgeprägtes
mathematisches Wissen verfügen. Diesen Spezialisten kommt eine Schlüsselrolle in
der modernen Medizin zu.
Sie haben das Wissen, in Studien große Datenmengen solide zu beurteilen und uns
Ärzte zu informieren,
welche Rückschlüsse über die Wirkung einer Therapie zu ziehen sind und welche
nicht.
Wir Ärzte sind Experten, wenn es darum geht,
Forschungsergebnisse mit der Wirklichkeit abzugleichen und im konkreten
Patientenfall zu beurteilen. Dazu braucht es Erfahrung, eine gute
Beobachtungsgabe und die Fähigkeit, den eigenen
Weltanschauungen immer wieder zu misstrauen. Ähnlich dem alten Angler in unserem
Forellenbeispiel ["guter Fischköder"]
sollten wir Empfehlungen, die Experten anderer Fachgebiete aufgrund der
Ergebnisse von Studien fachgerecht erstellt
haben, in der Wirklichkeit überprüfen. Das können nur Ärzte, die auch jahrelang
Patienten behandelt haben.
Ganz bestimmt sind diejenigen Mediziner überfordert, die einen Fulltimejob in
der Klinik haben und zwischen 2 anstrengenden
Nachtschichten gleichzeitig auch noch Forschung betreiben müssen. Viel solidere
Forschung dürften wir erwarten, wenn sie von
jemandem gemacht wird, der 1 bis 2 Jahre von der Arbeit in der Klinik
freigestellt ist. Das schließt leidenschaftliches Arbeiten
nicht aus, jedoch der Einmischung von Chefärzten, die nicht entsprechend
ausgebildet sind, aber schnell
noch ein passendes Forschungsergebnis für den nächsten Kongress benötigen.
Das gilt auch für mich. Auch ich habe keine
naturwissenschaftliche Zusatzausbildung. Aber ich habe mich eingehend
mit Biometrie und Ernährungsphysiologie befasst, sodass ich zumindest erkennen
kann, ob und wann ich Fachleute
aus anderen Gebieten zur Beratung hinzuziehen muss. Und erstaunlicherweise sind
schon geringe Kenntnisse
ausreichend, um die Schwächen viel zu vieler Studien zu sehen, so banal und
leicht zu entlarven sind die
Manipulationen. Manchmal wünschte ich mir den systematischen Irrsinn in der
modernen
wissenschaftlichen Medizin raffinierter, dann hätte man wenigstens eine
Erklärung
dafür, dass er nicht längst aufgeflogen ist und sanktioniert wird.
Bereits 1919 verfasste übrigens der bekannte
Psychiater Eugen Bleuler [2] eine Schrift mit dem Titel
Das autistisch-undisziplinierte Denken in der Medizin und seine
Überwindung.
Wahrscheinlich würde sich
der Autor kaum wundern, erführe er, dass sein Buch auch heute noch Gültigkeit
besitzt.
Es ist wohl kaum übertrieben, zu behaupten, dass die in
den Berufsgenen verankerte Überschätzung
von Ärzten in Bezug auf ihre naturwissenschaftlichen Fähigkeiten für einen
beträchtlichen Teil
schlechter Medizin verantwortlich zu machen ist
[1] ...
Im wissenschaftlichen Wettstreit
stellt die STATISTIK
für die Interpretation und die Darstellung von Studienergebnissen die wichtigste
Waffe dar.
Immer wenn ein Medikament, eine Therapie oder eine Ernährungsweise empfohlen
wird, gilt die Empfehlung als unangreifbar,
wenn sie statistisch
"bewiesen" wurde. Dabei wendet die wissenschaftliche Medizin seit vielen Jahren
die Methode der
statistischen
Wahrscheinlichkeitsrechnung an.
Doch Statistik hat Regeln, die zumindest
in minimaler Weise eingehalten werden müssen,
sonst könnte man ebenso gut
würfeln, um etwas
zu "beweisen". Wenn ich bei hundert Patienten ein neues Medikament A teste und
es
bei 60 Patienten besser wirkt als das alte Medikament B,
dann scheint bewiesen zu sein, dass A besser wirkt als B.
Ist doch logisch,
oder etwa nicht?
Ein anderes Beispiel: Angenommen, man
untersucht die Ernährungsgewohnheiten in Hamburg und in Stuttgart und
schaut
gleichzeitig, welche Krankheiten in diesen Städten auffallen.
Dabei wird festgestellt, dass die Hamburger weniger Fußpilz haben
und mehr Fisch
essen. Also erhalten die fußpilzkranken Stuttgarter die Empfehlung,
weniger Spätzle und mehr Fisch zu essen, um sich
vor Fußpilz zu schützen.
Klingt ebenfalls logisch,
und dennoch "beweist" diese
Art von Studienergebnissen
erst einmal überhaupt nichts. Im Falle
des Medikaments kann das Ergebnis schlicht und ergreifend
ZUFALL
sein.
Es ist durchaus möglich, dass Medikament A gar nicht besser ist als
B und trotzdem zufällig als besser gemessen wurde
(Fehler erster
Art oder
falsch positives Ergebnis). In einem
anderen Experiment wird Medikament A vielleicht als weniger wirksam gemessen,
ob-
wohl es in Wirklichkeit besser ist (Fehler
zweiter Art oder falsch negatives
Ergebnis). Und die Fußpilz-Fisch-Studie sagt nicht mehr
aus
als die Beobachtung, dass es weniger Störche und weniger Geburten [Korrelation]
gibt. Hier würde ja auch niemand auf die Idee
kommen, dass
Störche und Geburten in einem ursächlichen Zusammenhang [Kausalität] stehen.
Dennoch sind in den
letzten
60 Jahren unzählige
Therapien und Empfehlungen auf diesem ungenügenden Niveau statistisch
"bewiesen"
und in Behandlungen
umgesetzt worden.
Spätestens seit den Achzigerjahren regen sich selbst in Medizinerkreisen
immer mehr kritische Stimmen, dass es
so nicht weitergehen kann und man Statistik richtig anwenden muss, um den Zufall
weitgehend auszuschließen.
Dummerweise sind mit solchen
zweifelhaften "Beweisen" aber viele Personen in Amt und Würden gekommen und
zahlreiche Medikamente
und Produkte entwickelt worden, mit
denen heute viel Geld verdient wird. Deshalb tut sich die Medizin schwer,
QUALITÄTSKONTROLLEN
für die statistische Interpretation von Studien
durchzusetzen, denn vieles würde sich schon bald als nutzlos herausstellen.
Deshalb gibt es
noch immer Publikationen, die Cholesterinsenkung
allgemein empfehlen oder die bewiesen haben wollen, dass fettarme Ernährung gesund
ist. Es geht nun mal um Karrieren und finanzielle Abhängigkeiten, und da will man sich nicht mit den Platzhirschen und Marktführern
anlegen. Für den systematischen Fehler, der dadurch entsteht, dass
Veröffentlichungen von Gutachten und Redakteuren der Fachzeit-
schriften viel
positiver bewertet werden und damit leichter gedruckt werden,
wenn sie Lehrmeinungen und Trends bestätigen, selbst
dann, wenn es angebrachter
wäre, kritisch zu sein, gibt es sogar einen Fachbegriff:
"Publication Bias". Eine weitere Tatsache
ignoriert die moderne Medizin
allerdings bis heute:
Statistik, selbst wenn sie korrekt
angewandt wird,
kann aus sich heraus nichts beweisen.
Sie kann nur Hinweise liefern
[3]"...
Siehe unten: Jerzy Neyman &
Egon Pearson etc.
Plädoyer für mehr
Gelassenheit
>>>
[1]
Aus:
Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein
Wutbuch" Teil II: Die Ursachen schlechter Medizin.
Kapitel: Der Gott in Weiß: Die Hybris der ärztlichen Omnipotenz. Mathematik und
Medizin. Seite 165f. KNAUS 2012
[2] Eugen Bleuler
(1857-1939 Zürich, Psychiater): "Das autistisch-undisziplinierte Denken in der
Medizin und seine Überwindung"
SPRINGER 5. Neudruck der 5. Auflage 1962 (1921, 1. Auflage 1919)
[3] Aus: Gunter Frank: "Lizenz zum Essen: Warum Ihr Gewicht
mehr mit Stress zu tun hat als mit dem, was Sie essen" Ernährung und Verdauung.
Schlussgedanken. Wes Brot ich ess ... Seite 277f.
PIPER
2.Auflage 2008
www.lizenz-zum-essen.de
"Zahlen amüsieren mich, besonders wenn ich sie selbst zusammengestellt habe.
In diesem Fall trifft nämlich die Bemerkung zu, die
man Disraeli (1)
zuschreibt:
"Es gibt drei Arten von Lügen: Lügen, infame Lügen und Statistiken."
Mark Twain
(1835-1910)
US-amerikanischer Schriftsteller
Aus: Dr. Suzanne Humphries (US Internistin, Nephrologin), Roman
Bystrianyk: "Die Impf-Illusion - Infektionskrankheiten, Impfungen
und die
unterdrückten Fakten" Übersetzung: Klaus-Peter Kubiak (Dissolving Illusions:
Disease, Vaccines, and The Forgotten History"
CreateSpace Independent
Publishing Platform 2013) Kapitel 17: Glaube und Furcht, Seite 400. Kopp Verlag
1. Auflage 2015
(1) Benjamin Disraeli (1804-1881) britischer Schriftsteller,
brit. Staatsmann, Premierminister (1868, 1874-1880)

Von der Bestimmung der Werte(1) durch Bürokratie
und Ökonomie
"Wir leben in einer Zeit, in der die Wirklichkeit
medizinischen Handelns unter die Direktive einer
sozial-politischen Tendenz
geraten ist, die
ihrerseits die Identität der Medizin bedroht.
Die moderne Medizin wird heute weitgehend unreflektiert nach
dem
Modell der industriellen Produktion gesteuert
und immer mehr nach ökonomischen Gesichtspunkten
bewertet.
Dadurch gerät die Medizin in einen Strudel, der ihre eigenen Werte
geradezu auf den Kopf stellt, denn in einem ökonomi-
sierten und
industrialisierten System wird das Anliegen
von Pflegenden und Ärzten (2), die sich bewusst für einen Heilberuf
entschieden haben, immer mehr zur Nebensache.
In einem existenzbedrohenden Verdrängungswettbewerb
sind es die
Erlöse, die am Ende über das
Schicksal einer Einrichtung entscheiden. So sehen sich auch die
Heilberufe
ständig mit
der entscheidenden Frage konfrontiert, ob sie mit ihrer Arbeit
zur Konsolidierung (3)
der Finanzen beitragen oder nicht. Wohl-
gemerkt erzieht das
gegenwärtige System - entgegen anderslautenden politischen Proklamationen -
nicht dazu, zu fragen,
wie man
am besten Verschwendung vermeiden kann,
sondern es erzieht vielmehr dazu, zu fragen, wie man eine
Erlös-
optimierung, also eine
Umsatzsteigerung, erreichen kann. Folge dieser
unheilvollen Entwicklung ist eine sukzessive Ent-
wertung der sozialen
Zielsetzung der Pflegenden und der Ärzte. Die
prosoziale Einstellung (2), die die Grundlage etwa des
Berufswunsches Arzt
gewesen sein mag, erscheint in einem monetarisierten
Kontext, in dem es primär um Erlösrelevanz
geht, geradezu als dysfunktional, weil sie als etwas gesehen wird, was den
ganzen Betrieb nur aufhält. Wenn im Zuge
solcher
Kapitalisierung der ärztlichen Tätigkeit die Behandlung primär unter dem
Gesichtspunkt einer betrieblichen
Investition beurteilt wird, dann
verliert die ärztliche Betreuung ihren ursprünglichen
und eigentlichen Sinn. Vor dem
Hintergrund eines
grundlegenden Unverständnisses für die soziale
Zielsetzung der Medizin findet momentan eine
problematische Überformung medizinischer Rationalität
durch betriebswirtschaftliche Logik statt.
Das Grundproblem der modernen industrialisierten Medizin besteht darin, dass die
Ärzte und Pflegenden ihre
eigentliche Leistung jeden Tag unter Wert verkaufen
und deswegen glauben, sich dem System beugen und
in seiner Ausrichtung
agieren zu müssen. Man darf sich aber den Blick auf
den Kern der pflegerischen und
ärztlichen Leistung, die weithin unbemerkt vollzogen
wird, durch unangemessene Vorgaben
nicht versperren lassen. [...]
Die
Heilberufe haben es in der Hand, auf einem Systemwechsel zu beharren, indem sie
sich weigern, ihr Know-how
für Ziele einzusetzen, für die sie nicht
angetreten sind. Kein Arzt, keine Pflegekraft wollte
je ein Unternehmen führen,
und nie wollten sie für ein Unternehmen tätig sein,
deswegen haben sie ja einen sozialen Beruf (2)
gewählt. Wenn
ihnen jetzt suggeriert wird, dass sie
im sozialen
Bereich wie ein Unternehmer zu handeln haben, dann dürfen die
Heilberufe das
nicht einfach hinnehmen, sondern sie müssen ihre eigene Sache verteidigen - bis
zuletzt.
Die politischen Entscheidungsträger
haben diesen Widerspruch bislang nicht verstanden, weil sie nicht bereit
sind, jenseits des Pragmatischen (4) grundlegend zu reflektieren. Deswegen
kann das Soziale der Medizin
nur durch
die Heilberufe selbst gerettet werden, durch
die Manifestation ihrer Treue zu den sozialen Werten,
zu den Werten , durch die eine Ethik der Sorge
(1) verwirklicht werden kann. Diese Treue zum
sozialen Auftrag
sind alle Heilberufe
ihren Patienten schuldig."
Aus: Giovanni Maio: "Werte für die Medizin - Warum die Heilberufe ihre eigene Identität verteidigen müssen"
Teil I: Umwertung der Werte - Die gegenwärtige Lage der Heilberufe. 1.Kapitel:
Von der Bestimmung der
Werte durch Bürokratie und Öonomie, S.9f, Schlusswort,
S.200f, KÖSEL 2018
"Für eine Ethik der Sorge in der Medizin" pdf
>>>
"Technik und Werte" pdf
>>>
(1) Wert: Normen (lat. norma: Maßstab, Richtschnur;
Rechtsnormen, moralische N., sachbezogene Normen u.a.m. ) sind
bezogen auf
Werte, die über die Normen verwirklicht werden sollen. Von Werten im
philosophischen Sinn sprechen wir
erst seit dem 19. Jhd.; zuvor verwendete
man den in der Antike geprägten Begriff des GUTEN.
WERTE drücken allge-
meine Zielvorstellungen [Materielle W.: Besitz; Ideelle W. (Geistige
W.: Plausibilität, Kohärenz; Ethische W.: Respekt,
Achsamkeit, Rücksicht;
Ästhetische W.: Schönheit, Harmonie); Soziale W.: Gleichheit, Friede, Ansehen;
Religiöse W.:
Heil, ewiges Leben, Seligkeit] über das
Gute aus. Wir verbinden mit ihnen einen Gehalt, der hochgeschätzt und
dessen
Hochschätzung durch entsprechende Empfindungen und Umgangsweisen auch zum
Aus- druck gebracht wird.
(Aus: G.Maio: "Mittelpunkt Mensch: Ethik in er Medizin -
Ein Lehrbuch" S.17 Schattauer 2012)
(2) "MEDIZIN - Disziplin der persönlichen Hilfe für in Not geratene Menschen -
sinnstiftender Dienst und authentische Sorge
um den ganzen Menschen -
mit einem genuin moralischen Anspruch des "prudenziell" Guten! (a)
- die innere Entschlos-
senheit, sich für den Patienten zu engagieren um
seine "Not zu wenden (b)." (a) n. Ernst Tugendhat (b.1930.,
dtsch.Phil.)
prudenziell: vernünftig, überlegt, klug; genuin: echt (b) Paracelsus (1493-1541); Sollensethik - Tugendethik
(G.Maio: idem)
(3) Konsolidierung (lat. consolidare: fest machen, stark machen): 1. Im Finanzwesen: Die Umwandlung kurzfristiger Schulden
in langfristige
oder die Zusammenfassung von Jahresabschlüssen der Konzernunternehmen zu einem Konzernabschluss.
2. In der Medizin: Die Heilung von Verletzungen und
von Erkrankungen. Knochen- und Wundheilung = Konsolidierung.
Das Nichtfortschreiten von Erkrankungen = Konsolidierung.
(Quelle: Internet)
(4) pragmatisch: praxisbezogen, auf Nützliches ausgerichtet, sachlich, nüchtern, handlungsorientiert, praxisgerecht
Franklins Gesetz -
Benjamin Franklin, 1710-1790 - Nordamerikanischer Verleger, Politiker,
Erfinder (Blitzableiter, Bifokal-(Gleitsicht-)brille), Schriftsteller, Philosoph:
"Nichts ist
gewiss, außer dem Tod und den Steuern"
Dieser Satz erinnert daran, dass bei allem Tun
ständig eine gewisse Unsicherheit besteht, sei es durch technische oder
durch menschliche Unzulänglichkeiten (Mängel), mangelndes Wissen,
unvorhersehbare Einflüsse, Irrtümer oder bewusste Täuschungen.
"Seit
der Mensch existiert, sieht er voraus",
sagt der französische Sozialhistoriker Georges Minois
(b.1946).
Siehe unten: Ungewissheit
"Die moderne Variante des Orakels von Delphi ist die wissenschaftliche
Vorhersage. Die Zukunftsforschung verfügt über Instrumente, die sich auf
globale Fragen ebenso anwenden lassen wie auf lokale Probleme. Doch
sichere wissenschaftliche Aussagen gibt es nicht. Es wird sie nach allem,
das wir wissen können, auch nicht geben. Ganz daneben sind eben
agnostische Annahmen und Methoden nicht."
ZITATE: Horst Herrmann / Agnostizismus - Freies
Denken
>>>
Aus: Horst
Herrmann(b.1940): "Agnostizismus - Freies Denken für Dummies" Seite 99.
Wiley-VCH VERLAG 1.Auflage 2008
Solange wir nicht ernsthaft krank sind,
scheint das Leben unendlich, und wir schieben den Tod gern von uns weg.
Wenn wir die Suche nach dem Wesentlichen immer auf morgen verschieben,
riskieren wir, dass uns das Leben durch die Finger rinnt, ohne dass wir es
jemals "richtig gelebt" haben.
"Manchmal kuriert uns Krebs von dieser seltsamen Kurzsichtigkeit, dem
Zaudern und Zögern. Eine Krebsdiagnose öffnet uns die Augen dafür, wie
vergänglich das Leben ist, und kann dem Leben so seinen wahren Reiz
zurückgeben. Einige Wochen nach der Diagnose meines Gehirntumors hatte ich
das seltsame Gefühl, ein Schleier wäre weggezogen worden, der mir bis
dahin die Sicht getrübt hatte
...
So kann die Nähe des Todes auch eine Art Befreiung sein. In seinem
Schatten erhält das Leben auf einmal eine Intensität, eine Tiefe und einen
Reiz, die es bis dahin nicht gehabt hat. Natürlich sind wir, wenn es
soweit ist, auch verzweifelt, weil wir Abschied nehmen müssen ... Viele
fürchten diese Traurigkeit. Aber wäre es nicht trauriger, wenn wir gehen
müssten, ohne zuvor das Leben ausgekostet zu haben? Wäre es nicht viel
schlimmer, wenn wir im Moment des Abschieds nicht Grund zur Trauer
hätten?..."
David Servan Schreiber
(b.1961, Center for Complementary Medicine UNI Pittsburgh/Pennsylvania
USA, Neuropsychiater): "Das Antikrebs Buch.
Was uns schützt: Vorbeugen und Nachsorgen mit natürlichen Mitteln"
(Anticancer - A New Way of Life 2008) KUNSTMANN 2008
Informierte Entscheidung - Einwilligung nach Aufklärung - informed
consent - gelenkte
Selbstbestimmung:
Der Idealfall, dass der Patient über das
Für und Wider einer Untersuchung oder Therapie und ihrer Alternativen
informiert ist und auf dieser Grundlage entscheidet, ob er sie durchführen
lässt.
Prof. Dr. med. Julius Hackethal (1921-1997, Facharzt für
Chirurgie) sprach in diesem Zusammenhang von "GIMP's" -
"Gut informierte mündige
Patienten".
Aus:
"Der Meineid des Hippokrates - Von der Verschwörung der Ärzte zur
Selbstbestimmung des Patienten". Bergisch Gladbach: Lübbe, 1992, 461 S.,
ISBN 3-7857-0642-1
Zitate: Julius
Hackethal / Die Krebskrankheit
>>>
Derzeit ist dieser "Idealfall" noch nicht allgemein gegeben,
zum Teil, weil die Patienten umsorgt anstatt informiert werden wollen, zum
Teil, weil die Ärzte lieber allein entscheiden, wie sie vorgehen wollen.
"Der
gut informierte Patient betrachtet eine Komplikation als einen Teil des
normalen Verlaufs! Der schlecht informierte Patient betrachtet den
normalen Verlauf als eine endlose Reihe von Komplikationen!"
Aus: Lutz von Laer, Ralf Kraus,
Wolfgang E. Linhart: "Frakturen und Luxationen im Wachstumsalter" Seite
90, THIEME 5.Auflage 2007
Leider werden Patienten, wenn auch meistens unbewusst, von
Ärzten/-innen über "Angstmacherei"
manipuliert. Können sie sich an Sätze erinnern wie:
"Wenn Sie das nicht tun, wenn Sie dieses Medikament nicht einnehmen oder
wenn Sie mit dem Rauchen nicht aufhören, dann ...". Schon machen
fast alle Patienten unkritisch, was der Arzt möchte bzw. was der Arzt
glaubt zu wissen, dass das das Beste für seine Patienten sein soll.
"Für
mich ist Offenheit nicht etwas, das von Anfang an zwischen Menschen
möglich ist, sondern etwas, das vorsichtig erworben und gelernt werden
muss. Das kann man nicht sofort und mit Gewalt ... Ich glaube allerdings,
dass sogar in der allerbesten Beziehung immer noch verschlossene Bereiche
übrig bleiben. Ich kann mir keine Beziehung vorstellen, in der totale
Offenheit zu jeder Zeit möglich und zu ertragen ist. Ich unterscheide
deshalb zwischen optimaler und maximaler Authentizität ["Echtheit",
"Aufrichtigkeit"]. Die Richtlinie ist: das, was sich an persönlicher
Erfahrung im Inneren ereignet, mit optimaler innerer Ehrlichkeit und
kommunikativer Klarheit - also authentisch - dem Partner mitzuteilen.
Optimale Authentizität hat immer selektiven Charakter; maximale, d.h.
absolute Aufrichtigkeit kann zerstören. Ich glaube, dass absolute
Offenheit ein Aberwitz [Absurdität] ist. andererseits hat unsere
Zivilisation eine lange Zeit destruktiver Verschwiegenheit und Heuchelei
auszugleichen. Ich glaube daher, dass mit der
Offenheit-um-jeden-Preis-Bewegung das Pendel in die Gegenrichtung
ausschlägt. Auch hier bedarf es dynamischer Balance - zwischen
Scheinheiligkeit und Rücksichtslosigkeit. Oder positiv gesagt: zwischen
gutem Schweigen und guter Kommunikation."
[Aus einem Interview mit Ruth Charlotte
Cohn (1912-2010, Begründerin
d.
Themenzentrierten Interaktion
TZI, Vertreterinn der
humanistischen
u.
psychodynamischen
Psychologie)
1979] Aus:
Friedemann Schulz von
Thun (b.1944, deutscher Psychologe, Kommunikationswissenschaftler):
"Miteinander reden: 1. Störungen und Klärungen. Allgemeine Psychologie der
Kommunikation" (1981). Teil B Ausgewählte Probleme der
zwischenmenschlichen Kommunikation. 4. Wegweiser der Psychologie. 4.2
Selektive (auswählende) Authentizität. Seite 136f. ROWOHLT Sonderausgabe
2011
"Als Folge des sich seit
den letzten vier Jahrzehnten vollziehenden Wandels der
Arzt-Patient-Beziehung forderte das erwachte Selbstbewusstsein
des mündigen Bürgers eine Aufhebung des traditionellen Paternalismus ["der väterlichen Herrschaftsordnung"]
zugunsten einer symmetrischen und partnerschaftlichen
Arzt-Patient-Beziehung ["Shared Decision Making"], in der der Arzt mehr zu erklären und der Patient
mehr zu entscheiden hat. Damit erhält die aufgeklärte Einwilligung ["Informed Consent"] eine
zentrale Bedeutung. Seine ethische Begründung findet der
Aufklärungsanspruch des Patienten in der Autonomie.
Autonomie bedeutet dabei Respekt vor der Freiheit des Menschen
und seiner personalen Würde. Hieraus entspringt die Verpflichtung des
Arztes, die Patientenaufklärung als eine Kernaufgabe zu
betrachten, mit der eine Hilfe zur Entscheidungsfindung des
Patienten geleistet werden soll. Gerade über dieses Gespräch kann
die Arzt-Patient-Beziehung auf eine Grundlage des gegenseitigen Vertrauens
gestellt und ihr damit zum Gelingen verholfen werden."
Aus: Giovanni Maio: "Mittelpunkt Mensch: Ethik in der Medizin - Ein Lehrbuch" 7. Die Arzt-Patient-Beziehung und das Prinzip der Autonomie. Fazit S.148 Schattauer 2012
Aspekte der Arzt-Patienten-Beziehung aus Sicht der Hirnforschung: Zur Balance zwischen Empathie und notwendiger Distanz im Arztberuf
pdf
>>>
von Univ.-Prof. Dr. med. Joachim Bauer (b.1951). Aus:
www.aerztekammer-bw.de/aerzteblatt/aebw-archiv/2014/Aerzteblatt_Baden-Wuerttemberg_05-2014.pdf
"...
Die meisten Patienten haben den legitimen Wunsch nach angemessener persönlicher Zuwendung. Manche Patienten haben aber auch übersteigerte Zuwendungserwartungen.
Andere wiederum haben Angst, ihre Beschwerden seien im Vergleich zu anderen Kranken irrelevant und fürchten, sie könnten dem Arzt nur wertvolle Zeit rauben. Wieder andere Zeitgenossen bringen jedem Arzt vorsichtshalber erst einmal grundsätzliches Misstrauen entgegen.
Emotionale Gestimmtheiten, mit denen wir Menschen - Patienten zumal - unterwegs sind, sind ein impliziter Teil unseres Erlebens. Entsprechend sind die emotionalen Aspekte, die sich für Patienten, zusammen mit gesundheitlichen Beschwerden, ergeben können, in der
Regel nicht Teil des expliziten Rapports [der Beziehung], den [die] der Arzt bei der Anamnese zu hören bekommt. Obwohl mit den Beschwerden einhergehende Emotionen im Gespräch zwischen Arzt und Patient meistens außen vor bleiben, können sie die Beschwerdeschilderung - und oft auch sein Beschwerdeerleben - massiv beeinflussen. Sie können zum Beispiel eine Bagatellisierung
[Verharmlosung] der Beschwerdeschilderung oder auch eine Aggravation [Verschlechterung] zur Folge haben, aber auch
Weglassungen oder Verschiebungen des Wahrnehmungs- oder Aufmerksamkeitsfokus (manchmal auch Verschiebungen der Beschwerden).
Durch emotionale Begleitvorgänge verursachte, implizite, also in der Regel
unbewusste Veränderungen oder Verfälschungen der Beschwerdeschilderungen
können, wenn sie nicht erkannt werden, den diagnostischen Prozess in die
Irre führen. Diagnostische Irrwege ziehen Einbußen beim Therapieerfolg
nach sich. Therapeutische Nichtansprechbarkeit kann sich nicht nur durch
diagnostische Sackgassen, sondern auch aus emotionalen Verwicklungen
ergeben, die - wie schon erwähnt - mit der unmittelbaren Begegnung des
Patienten mit seinem Arzt zu tun haben. Fehlendes Vertrauen, verdeckte
Vorwurfshaltungen, aber auch übersteigerte Versorgungs- und
Bindungswünsche können zum Beispiel dazu führen, dass es einem Patienten
gar nicht besser gehen "darf" ... Worauf beruht die ärztliche Kunst, bei
einem anderen Menschen "hinter die Kulissen zu schauen" und ihn intuitiv
zu verstehn? Die Kunst besteht darin, nicht nur genau zu hören, was der
Patient explizit, sozusagen 1:1, berichten kann, sondern zusätzlich auch
darauf achten, wie er etwas sagt. Worauf es ankommt, ist, auf die Art zu
achten, wie der Patient spricht; welche Zeichen seine Stimme aussendet;
auf ein etwaiges Stocken seiner Rede, oder auf das Gegenteil, also auf
eine Tendenz eines Patienten, den Arzt "zuzutexten"; auf seine Mimik, sein
Blickverhalten und seine sonstige Körpersprache. Quelle intuitiven
ärztlichen Verstehens ist - neben der Sprache - vor allem die
Körpersprache des Patienten ... Die intuitive Wahrnehmung der vom
Patienten ausgehenden Zeichen und die Fähigkeit, sie zu "lesen"
["System der Spiegelneurone" n. Giacomo Rizzolatti (1992)], ist kein
Selbstzweck, sondern kann dem Arzt helfen, seinen Patienten zu
"erreichen", sein Vertrauen zu gewinnen und eine möglichst nahe an der
Realität liegende Beschwerdeschilderung zu erhalten. Spürt der Arzt zum
Beispiel, dass den Patienten etwas bislang Unausgesprochenes bedrückt, so
kann er den Patienten vorsichtig anfragen, inwieweit etwas bisher von ihm
nicht gesagt werden konnte ("Könnte es sein, dass Sie noch etwas sagen
wollten?" oder "Ich habe das Gefühl, dass Ihnen noch etwas auf dem Herzen
liegt?") ... Je vorsichtiger, taktvoller und einfühlsamer von ärztlicher
Seite vorgegangen wird, umso eher wird sich ein Patient öffnen. Eine
zwanglose Art, in der beschriebenen Weise mit dem Patienten in Kontakt zu
kommen, ist die in Ruhe, mit den eigenen Händen vorgenommene körperliche
Untersuchung ... Der Benefit [Nutzen, Vorteil] einer empathischen
ärztlichen Haltung ... besteht in einer zielgenaueren Diagnostik, einer
höheren Therapieeffizienz und in einem besseren Arzt-Patient-Verhältnis.
Der Nachteil der Empathie besteht darin, dass negative Gefühle
anderer, die wir empathisch nachvollziehen, auf uns abfärben können, dass
sie unsere eigene Emotionalität verändern. Auch dies hat seinen Grund in
der Wirkungsweise der Spiegelneurone. Empathie ist daher keineswegs immer
und unter allen Umständen "gut", sondern bedarf der richtigen Dosierung
... Störungen der Gesundheit haben für den Patienten immer auch eine
emotionale Bedeutung. Mit gesundheitlichen Störungen unvermeidlich
verbundene emotionale Konnotationen [Begleitvorstellungen] des Patienten
wie Angst, Scham, Ärger oder das Gefühl der Verlassenheit oder
Hilflosigkeit sind mehr als nur flüchtige psychologische Zustände. Weil
Emotionen mit neurobiologischen Begleitprozessen, insbesondere mit der
Aktivierung oder Inaktivierung von neurogenetischen Programmen (z.B. mit
der Aktivierung von Stressgenen [CRH] oder Inaktivierung der
Motivationssysteme) einhergehen, können sie einen gravierenden Einfluss
auf den Gesundungsprozess haben [1, 2, 3, 4] ..."
Joachim Bauer: "Das kooperative Gen
- Evolution als kreativer Prozess" HEYNE 2010 (2008), "Lob der Schule. Sieben Perspektiven für Schüler, Lehrer und Eltern" HEYNE 3.Auflage 2010 (2007),
[1] "Das Gedächtnis des Körpers - Wie Beziehungen und Lebensstile unsere Gene steuern" 16. Auflage PIPER 2010 (2004),
[2] "Warum ich fühle, was du fühlst - Intuitive Kommunikation und das Geheimnis der Spiegelneurone” HEYNE 18.Auflage 2012 (2005),
[3] "Prinzip Menschlichkeit - Warum wir von Natur aus kooperieren" [oder "Die Entdeckung des Social Brain"] 7. Auflage HEYNE 2014 (2006),
[4] "Arbeit - Warum unser Glück von ihr abhängt und wie sie uns krank macht" 1. Auflage Karl Blessing Verlag 2013 u. KINDLE 2013, "Schmerzgrenze - Vom Ursprung alltäglicher und globaler Gewalt" Wilhelm Heyne Verlag 3.Auflage 2013 (2011), "Selbststeuerung - Die Wiederentdeckung des freien Willens" Karl Blessing Verlag 2.Auflage 2015
Die Rolle des
Patienten im historischen Abriss
[1,2]
|
1960 |
der
bevormundete Patient |
Der Arzt verordnete und ordnete an und der Patient hatte zu befolgen.
Ernste und lebensgefährliche Diagnosen (z.B. Krebs) wurden nicht
mit-geteilt. Der Patient wurde wie ein Unmündiger behandelt und
bevor-mundet.
Benevolenter Paternalismus
|
|
1970 |
der
informierte Patient |
In dieser Zeit wurde der aus den USA kommende "informed consent",
also die Information des Patienten über die Krankheit und die
medizinischen Maß-nahmen, auch bei uns zur Regel. Schutz vor
Regressansprüchen. Von einem Konsens auf der Basis einer umfassenden
Information konnte keine Rede sein.
|
|
1980 |
der
mündige Patient |
Informierte Krebspatienten gründeten die ersten
Selbsthilfegruppen. Juristen begannen das bis dahin noch unbekannte
Feld der Patientenrechte zu bearbeiten.
|
|
1990 |
der
autonome Patient |
Die zunehmende Emanzipation von Patienten führte zum Modell des
"shared decision making", der gemeinsamen Entscheidungsfindung
von Arzt und Patient auf der Basis einer guten Beratung.
|
|
2000 |
der
kompetente Patient |
Im Zentrum der Überlegungen stehen jetzt die Fragen nach der
Eigen-/Mit-Verantwortung des Patienten in der Krankheit und nach den
eigenen Möglichkeiten zur Überwindung derselben. Fragen des Patienten
an sich selbst: Welche Rolle will ich im Umgang mit meiner Krankheit
spielen?, Was ist mein persönlicher Beitrag zur Krankheitsbewältigung
und wie sieht er aus? Wofür ist der Arzt zuständig, wofür bin ich es?
[1]
Claus Peter
Bartmann, Ingolf Hübner: "Patienten-Selbstbestimmung.
Paradigmenwechsel und Herausforderung im Gesundheitswesen"
Neukirchener
Verlag 2002
[2]
Fülöp
Scheibler, Holger
Pfaff: "Shared Decision-Making.
Der Patient als
Partner im medizinischen Entscheidungsprozess" Weinheim: Juventa
(2003)
Doris Schaeffer: "Der Patient als Nutzer" Hans Huber 2004
"Die Menschen erbitten sich Gesundheit
von den Göttern;
dass sie selbst Gewalt über ihre Gesundheit haben,
wissen sie nicht"
Demokrit von
Abdera
(460 - 371)
Griechischer Philosoph
|
|
"Viele Ärzte werden den neuen, informierten,
selbstbewussten Patienten begrüßen, andere werden vielleicht eine
Weile brauchen, um umzudenken. Doch in Zukunft wird ein
partnerschaftliches Arzt-Patienten-Verständnis immer wichtiger werden. Im
21. Jahrhundert liegt hier das größte Potential für eine bessere Medizin
im Kampf gegen die Probleme, die die Medizin selbst verursacht und die
systematisch zu unnützen und gefährlichen Fehl- und Übertherapien führen.
Mit der neuen Partnerschaft zwischen Patienten und Ärzten wird die
wichtigste Voraussetzung dafür geschaffen, dagegen erfolgreich anzugehen.
Nicht nur weil informierte Patienten auch Ärzte davor schützen, falsche
Therapieentscheidungen zu treffen, sondern vor allem weil informierte
Patienten für sie die besten Verbündeten sind, um sich gegen die
überbordende Ökonomisierung der Medizin zur Wehr zu setzen, die auch uns
Ärzten zunehmend die Freude an der Arbeit nimmt. Unser Gesundheitssystem
ist in Gefahr. Wissenschaftliche Redlichkeit, Anstand und Menschlichkeit
in der Medizin werden immer mehr einer falsch verstandenen Marktwirtschaft
untergeordnet ... Denn die aktuelle Gesundheitspolitik ist auf dem besten
Weg das Gesundheitssystem zu einem rein profitorientierten
Gesundheitsmarkt umzubauen, zum Nachteil von Patienten und Ärzten. Die
Medizin soll für die Patienten da sein und nicht, um sie des Profites
wegen krank zu machen. Es wird höchste Zeit, energisch dafür einzutreten.
Patienten, die gut informiert die richtigen Fragen stellen und
selbstbewusst auf Antworten bestehen, werden in Zukunft die entscheidende
Triebkraft für eine ehrlichere, nebenwirkungsärmere und damit
bessere Medizin sein. Doch bis es so weit ist, können Sie sich und
Ihre Familie, ausgerüstet mit dieser "Gebrauchsanweisung für Ihren Arzt",
schon jetzt deutlich besser vor den Exzessen der modernen Medizin
schützen."
Aus: Dr. med.
Gunter Frank: "Gebrauchsanweisung für ihren Arzt - Was Patienten wissen
müssen" I. Einleitung: Zu Risiken und Nebenwirkungen fragen Sie Ihren Arzt
... aber richtig! Der informierte Patient - die Chance für ein besseres
Gesundheitssystem. Seite 22f. 2. Auflage KNAUS 2014
Der moderne Mensch fordert
Freiheit und Selbstbestimmung - auf allen
Ebenen und in allen Lebensbereichen, auch in der Krankheit. Der Arzt wird
dabei mehr und mehr vom Macher zum Berater, zum Lotsen durch die
Informationsflut der elektronischen Medien. Mehr denn je ist die Kompetenz
des Patienten gefordert, im Dschungel der unübersehbaren
Therapiemöglichkeiten den richtigen Weg für sich zu wählen...
Patientenkompetenz bezeichnet die Fähigkeit, für sich Verantwortung zu
übernehmen auf dem Weg durch die Krankheit. Und da dieser Weg bei
jedem Menschen anders aussieht, gibt es nicht DIE Patientenkompetenz,
sondern es gibt immer nur MEINE Kompetenz als
Patientin oder Patient ... Ein kompetenter Patient wird für sich
selbst aktiv ... tritt heraus aus der Rolle des passiven Opfers eines
gnadenlosen Schicksals - prognostische Relevanz der Patientenkompetenz.
Aus:
Annette Bopp, Delia Nagel, Gerd Nagel: "Was kann ich selbst für mich tun?
Patientenkompetenz in der modernen Medizin" RÜFFER&RUB 2005. Kapitel Gerd
Nagel: "Wo aber Gefahr ist, wächst das Rettende auch" Seite
27f.
"Veränderung erfordert Mut und einen langen Atem
- So sieht eine moderne, dem 21. Jahrhundert angemessene
Arzt-Patienten-Beziehung aus, und zwar genau in dieser Reihenfolge:
erst sachliche Klärung des Wissenstands auf
Grundlage zuverlässiger Zahlen [Statistik, Studien; erfordert Verstand]
und dann ein Gespräch, in dem die persönlichen Erfahrungen beider
Gesprächspartner [individuelle Situation; Selbstzugang/Intuition;
erfordert Gefühls- und Verstandesbewertung] zum Tragen kommen.
Ich kenne Kollegen, die so vorgehen. Ich kenne auch Kollegen, die meinen,
so vorzugehen, aber leider Pharma- und Kassenpropaganda unterliegen und
daher trotzdem wirklichkeitsfremd agieren. Und ich kenne Kollegen, die
immer noch am patriarchalischen Weltbild [benevolenten Paternalismus]
festhalten. Die beiden letztgenannten Gruppen sind in der Mehrheit, sonst
gäbe es die Missstände nicht, die die ärztliche [medizinische] Behandlung
zur inzwischen dritthäufigsten Todesursache [1. Herzinfarkt u.
Schlaganfall, 2. Krebskrankheit] haben werden lassen [1]. Auch das
Patientenverhalten steht einer partnerschaftlichen
Arzt-Patienten-Beziehung oft im Weg. Zum einen verhindern übersteigerte
Heilserwartungen an die Medizin eine sachliche Bewertung von
Informationen, und zum anderen erschwert ein traditionelles, passives
Patientenverständnis das dringend notwendige kritische Nachfragen im Sinne
unserer 10-Punkte-Checkliste [2] ... die neue Rolle des reflektierten und
selbstbewussten Patienten ... sogar unter Angst und Druck daran
festzuhalten ... eine innere Haltung aufzubauen, mit der Sie im Einklang
mit sich selbst, fast von allein und ohne unangenehme Konflikte zu
Verhaltensweisen kommen, die dieses neue Patientenverständnis
unterstützen."
Aus:
Dr. med. Gunter Frank: "Gebrauchsanweisung für Ihren Arzt - Was Patienten
wissen müssen" IV. Das Ziel: Aufbau einer partnerschaftlichen
Arzt-Patienten-Beziehung. Die Zukunft gehört der partnerschaftlichen
Arzt-Patienten-Beziehung. Veränderung erfordert Mut und einen langen Atem.
Seite 166ff, KNAUS 2. Auflage 2014. [1] Barbara Starfield (1932-2011),
Johns Hopkins University Baltimore/Maryland USA: "Is US Health Really the
Best in the World?" JAMA. 2000;284(4):483-485. "Medically caused death in
America" Interview mit Jon Rappoport (9.12.09)
www.newswithviews.com/Rappoport/jon100.htm. [2] Checkliste
Teil 1 - Fragen zum Nutzen einer medizinischen Empfehlung:
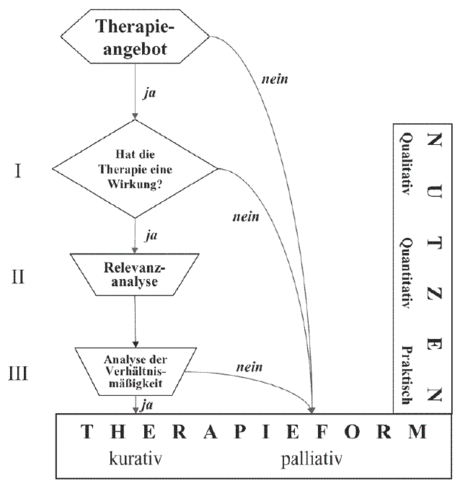
1.)
Wie ist der natürliche Verlauf einer Erkrankung ohne Therapie? 2.)
Hat die vorgeschlagene Therapie nachweislich Vorteile gegenüber einer
Nichtbehandlung [Placebo]? 3.) Worin besteht der Vorteil
der empfohlenen Maßnahme konkret [Endpunkte, Ersatzparameter]? 4.)
Hat die empfohlene Maßnahme Nachteile (Nebenwirkungen) und was bedeutet
sie für mich [Nutzen-Risiko-Verhältnis]? 5.) Gibt es
andere Vorgehensweisen und Studien, die deren Nutzen geprüft haben
[Therapieoptionen]?
Checkliste Teil 2 - Fragen zur Qualität der
erhaltenen Antworten:
6.) Welche Qualität haben die Studien, mit denen die
Empfehlung begründet wird [EbM Klassen]? 7.) Werden die
Studienergebnisse in relativen oder absoulten Zahlen wiedergegeben
[absolutes o. relatives Risiko]? 8.) Wie viele Patienten
müssen behandelt werden, damit bei einem die gewünschte Wirkung [NNT] oder
eine schwere Nebenwirkung [NNH, NNK] eintritt? 9.) Gibt
es eine Bilder- oder eine Faktenbox [n. Lisa M. Schwatz, Steven Woloshin],
die Vor- und Nachteile einer Therapie übersichtlich und verständlich
darstellt? www.harding-center.mpg.de 10.)
Wer hat die Studie finanziert [Drittmittel/Pharmaindustrie]?
"Zu Beginn des 21. Jahrhunderts steht die
Medizin an der Schwelle ihrer dritten
Revolution, nämlich des Heraufkommens eines Zeitalters der Information.
Dieses
Zeitalter der Information wird zum
Zeitalter der Patienten werden, nämlich
zum Zeitalter des informierten Patienten,
der sich in einer technisch hochgerüsteten und menschlich
partnerschaftlichen Medizin wiederfinden will und wird. Die Medizin vor
der wissenschaftlichen Revolution des 17. und 18. Jahrhunderts war
aufgrund ihrer damaligen Möglichkeiten vor allem auf die
Gesundheitsfürsorge beschränkt, in deren Vordergrund die "Diätetik" als
eine Lehre vom gesunden Leben stand. Im 18. Jahrhundert nahm die
erste Revolution der modernen Medizin ihren Ausgang mit einer
Verbesserung der allgmeinen Hygiene, einer verbesserten Wasserqualität,
vor allem mit einer besseren Ernährung von breiteren
Bevölkerungsschichten. Im 18. und 19. Jahrhundert stieg die
Naturwissenschaft zur alles gestaltenden Kraft in der Medizin auf.
Beispielsweise konnten durch die Einführung der Asepsis bzw. Antisepsis in
die Chirurgie und die Entwicklung erster Anästhesieverfahren bis dato als
absolut lebensbedrohlich geltende Operationen wie zum Beispiel
Amputationen, aber auch erste Versuche der Eröffnung von Leibeshöhlen
schmerzarm und risikoärmer durchgeführt werden. Das 20. Jahrhundert war
dann geprägt durch revolutionäre wissenschaftliche und technische
Innovationen: von der Herztransplantation über komplexe Gehirneingriffe
bis zu den modernen schonenden Verfahren der minimal-invasiven Chirurgie.
Diese zweite technologische Revolution
der Medizin hatte die Etablierung von immer umfassenderen
Gesundheitssystemen in allen entwickelten westlichen Gesellschaften zur
Folge. Die bedeutendsten Fortschritte der letzten Jahrzehnte fanden vor
allem in den Bereichen der Biophysik, der Molekularbiologie,
Biotechnologie, der Transplantationsmedizin, der Entwicklung neuer
Werkstoffe und nicht zuletzt auch in der Onkologie statt ..."
Aus:
Michael Imhof: "Eidesbruch - Ärzte, Geschäftemacher und die verlorene
Würde des Patienten" Kapitel 2: Die Krise als Chance. S.249f, CAMPUS 2014
Der Patient: Objekt - Partner - Kunde
|
Benevolenter Paternalismus
"Wohlwollende väterliche Herrschaftsordnung"
Patient = Objekt
►
Arzt verordnet.
►
Patient befolgt - Compliance.
|
Shared Decision Making
"Partnerschaftliche Arzt-Patient-Beziehung",
"Informierte Entscheidung", "Evidenzbasierte-, Partizipative
Entscheidungsfindung"
Patient = Partner
►
Arzt informiert, auch über zusätz-liche Informationsquellen und Hilfen,
und bietet einen
Prozess gemein-samen
Entscheidens
an.
►
Patient lässt sich Zeit, holt zweite und dritte Meinungen ein - und
ent-scheidet zu selbst
gewähltem Zeit-punkt.
|
Informed Consent/
Business Modell
Informierte Zustimmung/Einwilligung"
"Einwilligung nach erfolgter Aufklärung"
Patient = Kunde
►
Arzt informiert, wirbt, bietet an
►
Patient entscheidet, meist unmittelbar nach der Aufklärung
Die 7-Elemente Informed Consent
(n. Beauchamp & Childress 2001)
I Voraussetzungen:
KOMPETENZ (zu
verstehen, zu entscheiden)
FREIWILLIGKEIT
(des Entscheidens)
II Elemente der Aufklärung:
ERLÄUTERUNG (d. relevanten
Informationen)
EMPFEHLUNG
(einer Vorgehensweise)
VERSTEHEN
(Aufgeklärtheit) und WOHLÜBERLEGTHEIT
(Authentizität)
III Elemente der Einwilligung:
ENTSCHEIDUNG (für eine Vorgehensweise)
ERTEILUNG d. BEHANDLUNGSAUFTRAGS
|
|
benevolent: wohltätig, mildtätig, gütig, wohlwollend.
Paternalismus:"Väterliche
Bevormundung".
Medizinisch paternalistisch sind Maßnahmen dann, wenn sie dazu
bestimmt sind, das Wohl von Personen auch gegen deren Willen zu
schützen. Unterschieden werden kann zwischen einem "starken"
Paternalismus, welcher sich auf Entscheidungen für einwilligungsfähige
Personen bezieht und einem "schwachen" Paternalismus, bei dem über das
Wohl nicht einwilligungsfähiger Personen entschieden wird.
Compliance - Die Befolgung und Einhaltung von
Verhaltensmaßregeln, Gesetzen und Richtlinien durch den Patienten.
|
Simon, A. / Verrel, T.: Patientenverfügungen. Ethik in den
Biowissenschaften - Sachstandsberichte des DRZE, Bd. 11. Freiburg
i.B.: Alber. Online Version
Ausfeld-Hafter, B. (2007) (Hg.): Medizin und Macht: die
Arzt-Patienten-Beziehung im Wandel: mehr Entscheidungsfreiheit? Bern:
Lang.
Barta, H. / Kalchschmid, G. (2005) (Hg.): Die Patientenverfügung:
zwischen Selbstbestimmung und Paternalismus. Wien: LIT.
Eibach, Ulrich (1997): Vom Paternalismus zur Autonomie des Patienten?
Medizinische Ethik im Spannungsfeld zwischen einer Ethik der Fürsorge
und einer Ethik der Autonomie. In Zeitschrift für medizinische Ethik
43(3), 215-231.
|
modifiziert/Quelle: Christoph Kranich
Fachabteilung Gesundheitsdienstleistungen
Verbraucherzentrale Hamburg.www.vzhh.de
Silja Samerski (b.1970, deutsche Soziologin, Biologin, Philosophin):
"Die Entscheidungsfalle - Wie genetische Aufklärung die Gesellschaft entmündigt” WBG 2010
Giovanni Maio: "Mittelpunkt Mensch: Ethik in der Medizin - Ein
Lehrbuch" 7.K: Die Arzt-Patient-Beziehung und das Prinzip der
Autonomie, S.145, 148, Schattauer 2012, Aus: Thomas Lamar Beauchamp, James
Franklin Childress: "Principles of biomedical ethics" (S.80), NY
Oxford UNI Press 2009 (2001)
|
|
"Kriminelle Praktiken (Ver)schweigen ist Gold.
Neben dem nachvollziehbaren Abwägen zwischen den Chancen, die man
Patienten nicht vorenthalten möchte, und den unklaren Langzeitrisiken gibt
es aber auch Praktiken, die man nur als unredlich oder sogar
verbrecherisch bezeichnen kann.
Oft werden Nebenwirkungen nämlich schöngeredet
oder gar ganz verschwiegen, um eine Zulassung zu ermöglichen.
In meinem Buch "Schlechte Medizin" [1] habe ich ein solches unrühmliches
Beispiel beschrieben. In einer medizinischen Leitlinie wurde ein
Medikament, Sibutramin [Reductil], zur Gewichtsreduktion als positiv
bewertet und zur Zulassung empfohlen, was dann auch geschah. Damals waren
allerdings bereits gefährliche Nebenwirkungen bekannt, die man in der
Leitlinie jedoch kleinredete. Ein folgenschwerer Fehler. Wie sich in den
nächsten zehn Jahren herausstellte, starben Menschen an den vorhersehbaren
Nebenwirkungen, und das Medikament wurde deswegen vom Markt genommenn.
Diese Leitlinie wurde verantwortet von Professor Dr. Karl Lauterbach
[b.1963], dem
gesundheitspolitischen Sprecher der SPD, und das Pikante an der Sache ist,
dass sie von der Firma Knoll, dem Hersteller von Sibutramin, finanziert
und personell unterstützt wurde.
Dass das Schönfärben von Nebenwirkungen
oder gar das komplette Vertuschen keine Einzelfälle sind, zeigt folgende
Aussage der Chefredakteurin einer der führenden Fachzeitschriften, in
denen medizinische Studien publiziert werden. Fiona Godlee [b.1961] vom
British Medical Journal sagte im Oktober 2012:
"Kontinuierlich und systematisch - und das über Jahrzehnte - wurden Daten
aus klinischen Studien geheim gehalten oder nur falsch an die
Öffentlichkeit gegeben."
Halten wir einmal inne und machen uns klar, was das bedeutet: Wir müssen
davon ausgehen, dass die meisten etablierten Therapien auf dem Boden
geschönter und manipulierter Studien zugelassen wurden.
Das bedeutet, dass Ärzte und Patienten das wahre Ausmaß ihrer
Nebenwirkungen gar nicht kennen. Wie ist dies möglich? Wo Studien in der
Regel von leitenden Universitätsmedizinern verantwortet werden?
Die kennen doch die Daten und müssten gegen diese Vertuschung
protestieren. Wenn Pharmafirmen die hohen Kosten für die Entwicklung neuer
Medikamente beklagen, dann sollte nicht verschwiegen werden, dass sie
zwei- bis dreimal so viel für das Marketing ihrer Produkte ausgeben.
Dieses Geld wird nicht benötigt, um schöne Prospekte zu drucken und
Werbeanzeigen zu schalten. Diese Riesensummen fließen in zahllose
verborgene Kanäle, um medizinische Entscheidungsträger zu beeinflussen ...
Die Folgen dieser wissenschaftlichen
Einflussnahme lassen sich aus einer Arbeit der amerikanischen
Gesundheitswissenschaftlerin Barbara Starfield [1932-2011] von der Johns
Hopkins University in Baltimore [Maryland] erahnen. Sie hat die hierzu
existierenden Untersuchungen analysiert und zieht daraus den Schluss, dass
in den USA jährlich mindestens 225.000 - 284.000 Menschen unnötigerweise,
also vermeidbar, aufgrund einer medizinischen Behandlung sterben. Das ist
die dritthäufigste Todesursache nach Herzkrankheiten und Krebs und kommt
noch vor Schlaganfällen oder Unfällen.
Diese sogenannten iatrogenen, das heißt wörtlich "vom Arzt" verursachten,
Todesfälle sind die Folge von unnötigen Operationen, ärztlichen
Kunstfehlern und von [nosokomialen] Infektionen [Hospitalismus], die man
sich in Krankenhäusern zuzieht. In fast der Hälfte aller Fälle gehen sie
jedoch auf die Nebenwirkungen von ordnungsgemäß (!) verschriebenen
Medikamenten zurück. Also nicht falsch verschriebenen Medikamenten,
sondern von solchen, die aufgrund der Empfehlungen medizinischer
Behandlungsleitlinien verordnet wurden. Diese Zahlen beziehen sich vor
allem auf stationäre Krankenhausbehandlungen.
Schaden nehmen kann man auch, wenn man
eine Arztpraxis aufsucht (ambulante Behandlung). Barbara Starfield geht
davon aus, dass dies jährlich zwischen 4 und 18 Prozent aller Amerikaner
widerfährt. Darus resultieren 116 Millionen zusätzlich erforderliche
Arztbesuche, 77 Millionen Extraverschreibungen, 17 Millionen
Notfallbehandlungen, 8 Millionen Krankenhauseinweisungen und 199.000
zusätzliche Todesfälle, die ohne die Behandlung nicht eingetreten wären.
Damit sind die iatrogenen Erkrankungen in den USA zu einem der
Hauptprobleme der modernen Medizin aufgerückt, doch im Gegensatz zu Krebs
und schweren Herzerkrankungen wären die meisten dieser Fälle vermeidbar
... Bei diesen Größenordnungen erstaunt, wie wenig diese
Gesundheitsgefahren in der Öffentlichkeit thematisiert werden, da sie
vieles weit in den Schatten stellen, das heute lautstark als
Gesundheitsrisiko beklagt wird ..."
Aus: Dr. med. Gunter Frank:
"Gebrauchsanweisung für ihren Arzt - Was Patienten wissen müssen" II.
Faktencheck. Wie Sie den allgemeinen Nutzen einer medizinischen Empfehlung
überprüfen können. Punkt. 4: Hat die empfohlene Maßnahme Nachteile
(Nebenwirkungen) und was bedeuten sie für mich? Kriminelle Praktiken
(Ver)schweigen ist Gold. Seite 49f. Gesundheitsrisiko Arztbesuch.
Seite50ff. 2. Auflage KNAUS 2014.
[1] "Schlechte Medizin: Ein Wutbuch" KNAUS 5.Auflage 2012: "...1999 warnte
das arznei-telegramm nochmals vor den gefählichen Herznebenwirkungen und
dem gefährlichen Lungenbnochdruck ... riet von der Anwendung ab."
"DAS EISBERG-MODELL" - "Die Beziehungsachse Patient-Arzt"
THEORIE U: DIE VIER EBENEN DER ARZT-PATIENTEN-BEZIEHUNG
"Die Vier verschiedenen Quellen/Ebenen/Felder
meiner Aufmerksamkeit und meines Handelns"
"Die Vier evolutionären Phasen des modernen Gesundheitssystems"
n. Claus Otto Scharmer (b.1961, deutsch-amerik. Aktionsforscher am MIT)


THEORIE U:
Eine Perspektive auf soziale Prozesse und
Systeme, die vier Felder der Emergenz (des Gegenwärtigwerdens) und des
sozialen Werdens
differenziert. Diese Felder ("Matrix der Evolution")
unterscheiden sich im Hinblick auf deren Entstehungsort, ihre Quelle
(ihre Struktur der Aufmerksamkeit,
und zwar bezüglich des Ortes, wo diese
Quelle entspringt - relativ zur Grenze der Organisation des
betreffenden Systems. Die Theorie U beleuchtet
die Tiefenstruktur sozialer
Systeme, die mit den Quellen und Entstehungsorten sozialer Wirklichkeit zu
tun hat. (Scharmer 2020 Glossar, S.434f)
DER FELDGANG UNSERER "THEORIE-U-TOUR"
DIE 24 PRINZIPIEN UND PRAKTIKEN DES PRESENCING
Was muss passieren, damit wir von der entstehenden Zukungt aus lernen?
(Handlungsperspektive)

Quelle: C.O.Scharmer 2020, li: Abb. 21.8., p415
Soziales Feld: Struktur der Beziehung zwischen Individuen (Mikro), Gruppen (Meso), Organisationen (Makro) und Systemen
(Mundo),
die kollektive Verhaltensweisen und Ergebnisse hervorbringt ... Das soziale Feld dient als Zugang oder
Tor zu den tieferen Stufen
des Bewusstseins und des Wissens. (Sch. 2020 Glossar, S.430,
387)
Feldstruktur der Aufmerksamkeit: Die Struktur, wie sich der Beobachter mit dem Beobachteten in Beziehung setzt.
Die Qualität der
Aufmerksamkeit eines Beobachters hängt ab vom Ort, von
dem aus die Aufmerksamkeit ihren Ausgangs- punkt (Abb. "Matrix der Evolution")
hat, relativ zur
organisationalen Grenze des Beobachters. Es gibt vier dieser Orte, die
jeweils eine andere Qualität der Aufmerksamkeit
hervorbringen: Ebene 1:
Ich-in-mir (Ursprungsort meiner Aufmerksamkeit innerhalb meiner
selbst). Ebene 2: Ich-in-es (Ursprungsort
meiner Aufmerksamkeit an der Grenze zum Außen).
Ebene 3: Ich-in-dir (Ursprungsort meiner Aufmerksamkeit jenseits meiner organi-
sationalen Grenze: von dir oder vom Ganzen her).
Ebene 4: Ich-in-Gegenwärtigung (Ursprungsort meiner Aufmerksamkeit kommt
aus dem Umkreis (now), der
Sphäre des mich umgebenden Möglichkeitsraumes). (Sch. 2020 Glossar, S.430)
Blinder Fleck: "Die Quelle", Innerer Ort, Ursprungsort, von dem aus unsere Aufmerksamkeit und Intention entspringen
und in die Welt
kommen. Diese Quell- oder Tiefendimension unserer sozialen Wirklichkeitserfahrung ist nur dann unserer
Beobachtung zugänglich,
wenn wir den Strahl unserer Beobachtung beugen, umlenken und schließlich auf seinen Quellort
richten - zum beobachtenden
Selbst, das diesen Strahl der Aufmerksamkeit tätig hervorbringt. (Sch. 2020 Glossar, S.429)
Gemeinsame Stille:
Bewegung im U-Prozess, die den Akteuren hilft, sich mit den tiefsten Quellen der Inspiration und der Stille zu verbinden
sowie mit dem Ort, von dem aus die zukünftige Möglichkeit entsteht. Sie verbindet drei Formen von Gegenwärtigung: die Gegenwärtigung
der Zukunft, der Vergangenheit und des authentischen Selbst. In der gemeinsamen Stille beginnt das Ich, von seiner
höchsten
zukünftigen Möglichkeit her zu handeln. (Sch. 2020 Glossar, S.434)
Ebene 1
PATIENT: REPARATUR - EREIGNIS: Defekt - ARZT: Mechaniker -
"I-in-me" - "Denkendes Handeln"
- Herunterladen alter Muster
Die erste Ebene fasst Aussagen der Interviews (1) zusammen, die Gesundheitsprobleme als Reparaturprobleme beschrieb.
Ein Patient sagte:
"Ich komme mit einem Problem, und er (der Arzt) muss mein Problem lösen. Meine
Rolle ist die, dass ich Hilfe brauche, die des Arztes
besteht darin, dass er Hilfe gibt." Im Falle eines Herzinfarktes erwartet
ein Patient zum Beispiel, dass ein Arzt eine Notfallbehandlung leistet."
Ebene 2
PATIENT: Therapie - EREIGNIS: VERHALTENSÄNDERUNG - ARZT: Trainer -
"I-in-it" - "Kommunikatives Handeln"- faktisch -
Open Mind
Fast jedes Gesundheitsproblem hat etwas mit dem Verhalten zu tun. Ein Herzinfarkt kann beispielsweise durch Stress und Überarbeitung verursacht
werden. In diesem Zusammenhang stellte eine Patientin ihre Erfahrung und
die Beziehung zu ihrem Arzt infrage: "Muss es denn immer eine
medikamentöse Behandlung sein? Ich sage nein, nicht für mich. Ich
möchte einen Arzt, der mir sagt: 'Es liegt an Ihrer Einstellung.
Sie
müssen Ihr Verhalten ändern. Sie müssen mehr für sich selbst tun'" Auf dieser Ebene kann
die Rolle des Arztes
die eines Instrukteurs oder Trainers sein, der den
Patienten Anweisungen für Verhaltensänderungen gibt.
Ebene 3
PATIENT: Reflexion - EREIGNIS: DENKEN - ARZT: Coach -
"I-in-you" - "Organisationales Handeln" -
empathisch - Open Heart
Manchmal ist eine Verhaltensänderung erfolgreich, aber manchmal sind es noch tiefer liegende Gründe, die die Gesundheit
beeinflussen:
Verhaltensweisen sind oft in tiefer liegenden Denkgewohnheiten gegründet, in Annahmen in Bezug darauf,
was unserer Meinung nach
Priorität hat und am wichtigsten ist. Die eigentlichen Ursachen für einen Herzinfarkt können
Annahmen über Arbeit und Familie sein,
die die Prioritäten bestimmen - beispielsweise entscheidet die Bedeutung
von Karriere über die Zeit für Freunde und Familie.
Wie ein Patient uns sagte: "Man wird krank, um nachzudenken. Wenn man sagt, man hat keine Zeit, dann wird die Zeit
eingeschoben: dadurch dass man krank wird. Da bin ich ganz sicher. Denn ich glaube, irgendwann muss man mal
nachdenken. Was will ich eigentlich hier? Wie sind denn meine Pläne? Und wenn man unachtsam mit denen umgeht
und unnötig an ihnen festhält und das Leben nicht als Geschenk betrachtet, dann wird man krank, und dann hat man
Zeit nachzudenken. Ich glaube, durch die Krankheit sagen viele - also ich habe überhaupt nicht bemerkt, wie das
Leben ist. Oder wie wichtig das ist, dass ich lebe. Man betrachtet das als Selbstverständlichkeit." Für Patienten,
die sich
mit Fragen auf dieser Ebene auseinandersetzen, ist die Rolle des Arztes die eines Coachs,
der seinen Patienten hilft, ihr Leben und ihre Denkmuster zu reflektieren.
Ebene 4
PATIENT: SELBSTTRANSFORMATION - EREIGNIS: Selbst - ARZT: Hebamme für das Neue -
"I-in-now" - "Globales Handeln" - schöpferisch -
Open Will
Schließlich gibt es eine vierte Ebene, die den anderen drei zugrunde liegt. Gesundheitsprobleme werden zum Ausgangspunkt
für Selbsttransformation und Persönlich-
keitsentwicklung. Die schwierige gesundheitliche Situation führt zu einem Prozess,
der darauf zielt, das Potential unserer tieferen inneren Kraftquellen zu erschließen
und sich mit der Frage auseinanderzusetzen, wer man ist und was man wirklich will. "Ich bin jemand, der nie krank wurde", erzählte uns eine Patientin:
"Und dann bekam ich Krebs. Und das kam so ein bisschen aus heiterem Himmel. Ich war so, wie man so schön sagt, eine richtige
Betriebsnudel.
Ich habe gearbeitet, in Gremien gesessen und so. Und dann
habe ich das erst einmal verdrängt. Es war ein Kampf. Ich wollte die
Krankheit
nicht zulassen. Ich habe mir gesagt: Du ignorierst das. Und das war eine ganz falsche Haltung. Ich habe mich und meinen Körper ignoriert.
Verdrängung, ich bin wieder voll eingestiegen. Mit dem Erfolg, dass
ich nach 2 Jahren zusammengebrochen bin und gewaltsam aufhören
musste ... Später in der Kur nach der Operation habe ich eine Einzeltherapie bekommen
und gelernt, über meine Krankheit zu reden.
So wie mit Ihnen jetzt.
Wissen sie? Ich habe mit 58 Jahren gelernt, mal Nein zu sagen. Sonst war
ich ja immer parat. Ich habe früher
immer sehr gut funktioniert ... Ich
habe gar nicht gemerkt, dass ich selber auf der Strecke geblieben bin.
Und jetzt? Jetzt denke ich
gar nicht mehr an die Zukunft. Mir ist das
HEUTE wichtig. Das JETZT." Auf dieser vierten Ebene der Arzt-Patient-Beziehung
gleicht die Rolle eines Arztes der einer Hebamme
(der eines Geburtshelfers) für das Neue."
Die Vier Felder des kommunikativen Handelns Die Vier Felder der Konversation - Das Dialogmodell
 
li Abb u. re Abb. aus: C.O.Scharmer: 2020, p302, p304
"In Diskussionen (Debatten) streiten wir gegeneinander; im DIALOG (1) begegnen wir einander offen
und respektvoll, lernen aufeinander zu hören, mit- und füreinander zu denken und suchen gemeinsam
nach neuen Wegen und Lösungen. Der DIALOG beginnt, wo die Diskussion aufhört. Er ist eine neue
Form des Gesprächs. Der DIALOG öffnet Horizonte und bildet einen "Sinn-Fluß", der unter uns,
durch uns hindurch und zwischen uns fließt. Der DIALOG (1) befasst sich mit den Denkprozessen
hinter den Annahmen (Meinungen), nicht nur mit den Annahmen (Meinungen) selbst."
David Joseph Bohm
(1917-1992)
US-amerikanischer Quantenphysiker, Philosoph
David Bohm: "Der Dialog. Das offene Gespräch am Ende der Diskussion"
("On Dialogue" Routledge 1996)
S.36, hint. Buchdeckel, Klett-Cotta 9.Auflage 2019 (1998)
DIALOG: "von dahinter durch das Wort", gr. logos: das Wort, Wortbedeutung, Wortsinn, gr. dia: durch, hindurch, dahinter
Von der Kraft des Denkens zum AKTEUR/Künstler, der schöpferisch tätig wird!
"DENKEN ist eine revolutionäre Kraft. DENKEN schafft Wirklichkeit. Doch anstatt diese kreative Kraft des ECHTEN DENKENS
zu entdecken, sind wir in Mustern des Runterladens (downloading, Feld 1) gefangen, die mit dem WIRKLICHEN DENKEN
genau so viel zu tun haben wie die Schatten in Platons Höhle (HG) mit der Realität und der draußen scheinenden Sonne.
Die Kraft dieses GRUNDPROZESSES DES DENKENS ist in
Feld 1 (Runterladen) zu fiixen Formen und Schattenbildern erstarrt;
in Feld 2 (Sehen, seeing) beginnt es zu erwachen, indem es sich mit dem verbindet, was in der Welt draußen wirklich vor
sich geht; in Feld 3 (Erspüren, sensing) lässt sie dem DENKEN Flügel wachsen, die uns aus den Gefängnissen unserer
eigenen mental-emotionalen Binnenwelten befreien und mit den Sicht- und Erfahrungsweisen anderer verbinden können;
und schleißlich beginnen wir, [in Feld 4 (Presencing, Emergenz, Gegenwärtigung], das DENKEN als reines Feuer zu erleben:
als den "Wärmepol" (JB), als den Schöpfungspol, in dem sich die Verflüssigung der Materie, des Festen, ereignet und von
dem aus wir die
Kraft des neuen, die Kraft des schöpferischen Werdens, in die Welt bringen
können, wenn wir
die Schwelle (am Boden des U, threshold, Nadelöhre)
überschreiten." (C.O.Scharmer 2020, p300)
(JB) Joseph Heinrich Beuys (1921-1986), deutscher Aktionskünstler, Bildhauer, Medailleur, Zeichner, Kunsttheoretiker,
Prof. Kunstakademie Düsseldorf, "Jeder Mensch ist ein Künstler" (Rede am 20. November 1985 Münchner Kammerspielen)
(HG) strg+F: Das Höhlengleichnis Platons - Das Verhältnis von sinnlich wahrnehmbaren Dingen
(z.B. Schatten) und der Wirklichkei, in INFOS: Rat suchen - Statistik - Illusion der Gewissheit
>>>



li Bild aus: https://bildung.vonmorgen.org/theory-u/ (31.12.2020) re Bild: C.O.Scharmer: 2020, p279
"Die drei Gesten (Kernprozesse) der
Bewusstwerdung n. Francisco J. Varela (FV) (Abb. Mitte):
Innehalten (suspending) - Beenden
von Gewohnheitsmustern,
Umlenken
(redirecting) - Umlenken der Aufmerksamkeit von einem "Äußeren" zu einem
"Inneren",
hin zum Ursprungsort, der "Quelle" der Prozesse und
Loslassen/Kommenlassen
(letting-go/letting-come) mit Feingefühl ...
Während die U-Bewegung vom "Presencing" (Gegenwärtigung) über das "Verdichten" (crystallizing) zum "Prototyping" (erproben)
und "Performing" (verwirklichen) immer weiter in die Welt geht, beginnt die neue Qualität des sozialen Feldes, die mit dem
Presencing am tiefsten Punkt des U begann, immer stärker Form anzunehmen ...
Die Umkehrung der Erfahrung im sozialen
Feld
(re Abb.15.3):
Beim Umwenden (Umstülpen, Inversion, "redirection") geht es darum, die
Aufmerksamkeit von einem
"Äußeren" zu einem "Inneren" umzulenken, sodass die Aufmerksamkeit hin zum Ursprungsort (Quelle, blinder
Fleck) der
inneren Prozesse geleitet wird und nicht zum Objekt hin ...
Jede dieser subtilen Veränderungen in der Textur (Muster) von
Erfahrung
lässt sich als schöpferische Inversion (Umstülpung) zusammenfassen. Das
Raumgefühl (sozialer Raum) kehrt
sich um: Der Punkt verwandelt sich
in ein Feld bzw. in einen sphärischen Umkreis. Das Zeitgefühl bewegt sich
von einem
äußeren Nacheinander zu einer (qualitativen) kairosartigen Gleichzeitigkeit. Die Erfahrung des Selbst transformiert sich
von einem abgeschlöossenen, habituellen Ego zu einem weit geöffneten authentischen Selbst. Eie Erfahrung des
Zwischenmenschlichen (Intersubjektivität) verwandelt sich von Konformität mit alten Mustern zu
gemeinsamer
Gegenwärtigkeit und Stille. Und schließlich verändert sich unsere Erfahrung des Körpers der Erde
(Körperlichkeit):
Sie wandelt sich von einem abwesenden, toten Korpus zu einem lebendigen, sakralen Ort, der uns einlädt,
uns unserer eigenen
Bestimmung gewärtig und bewusst zu werden"
(C.O.Scharmer 2018: p39 u. 2020, p259, p.95, p.278, Oben Abb. li (Abb.16.1): "Die individuellen Dimensionen der Theorie U:
Der U-Raum des Anwesendwerdens (Presencing, Emergenz, Ökonomie des schöpferischen In-die-Welt-Bringens) und
der Antiraum des Abwesendwerdens (Absencing, Antiemergenz, Ökonomie der Zerstörung), p288
Siehe C.O.Scharmer 2020, Tab.15.2: "Drei Epistemologien" (Drei Formen des Wissens)
in INFOS: Rat suchen - Statistik - Illusion der Gewissheit >>>
DIE MATRIX DER SOZIALEN EVOLUTION
Die "Struktur meiner Aufmerksamkeit und meiner
Interaktion" zeigt den Grad der Trennung
von sozialer Materie (Handeln) und sozialem Geist (Wahrnehmung der Quelle).
DIE SCHWELLE -
DEN "BRUCH" - UMSCHLAGPUNKT - NADELÖHR - The Eye - ÜBERSCHREITEN
Crossing the Threshold
in Richtung gegenwärtig werdender Zukunft (Emergenz
des Neuen) für eine tiefgreifende zivilisatorische Erneuerung
DIE HERAUSFORDERUNG DES UMBRUCHS
In der intentionalen Stille "Anwesend-Werden-Lassen des Ganzen"
PRESENCING - Stepping into the Field of the Future - Unfolding
Future
Das Erspüren und Vergegenwärtigen
des höchsten zukünftigen Potenzials!
U-Raum des Anwesendwerden



li Abb. aus: Dr. Claus Otto Scharmer: "Theorie U in der Schule" www.youtube.com/watch?v=8pLtxO7ArOA&ab_channel=BildungsTV
Abb. Mitte u. re aus: Claus Otto Scharmer: "Theorie U - Von der Zukunft her führen: Presencing als soziale Technik" ("Theory U: Leading
from the Future as It Emerges. The social Technology of Presencing" Berrett Koehler 2nd edition 2016) 5. völlig überarbeitete u. erweiterte
Auflage Carl Auer 2020, (Bild Mitte: Matrix der sozialen Evolution, S.280, Bild re (von Kelvy Bird: Die Schwelle überschreiten, S. 17)
horizontal: 4-korrespondierende Handlungsarten:
Micro: Individuum/attending/listening/zuhören,"denkendes Handeln"
Meso: Gruppe/conversing/kommunizieren, "kommunikatives Handeln"
Macro: Institution, Organisation/organizing/organisieren, "organisationales Handeln"
Mundo ("Welt"): Globale Systeme/coordinating/koordinieren, "globales Handeln"
vertikal: Quellorte der Aufmerksamkeit o. Vier Grade der Trennung von Geist und Materie
(4-feldbezogene Beziehungs- u.
Bewusstseinsqualitäten, Listening (L1-4):
Feld 1 (L1): "I-in-me", gewohnheitsmäßig, regelwiederholende Handlungen: Abwesenheit der Quelle
(Trennung von Geist und Materie)
Feld 2 (L2): "I-in-it", Subjekt-Objekt,, Regelanwendende Handlungen: Evidenz der Quelle
Feld 3 (L3): "I-in-you", empathisch relational, Regelreflektierende Handlungen: Achtsamkeit für Quelle
Feld 4 (L4): "I-in-now", schöpfersich, Regelgenerierende Handlungen: Gegenwärtigkeit der Quelle
(Integration von Geist und Materie)
Was ist diese Matrix - Die Struktur meiner Aufmerksamkeit und meines Handelns - eigentlich?
REINTEGRATION OF MIND AND MATTER - DIE REINTEGRATION VON GEIST UND MATERIE
Auf dem Weg von der ersten bis zur dritten
"Feldstruktur der Aufmerksamkeit" in einem sozialen oder kognitiven System
(Feld/Ebene 1-3 o. Listening 1-3) erzählt die Matrix die Geschichte der "angestrebten"
REINTEGRATION von GEIST
und MATERIE (NHCh)
in unseren GESELLSCHAFTLICHEN FORMEN.
Feld 1 ("gewohnheitsmäßig", Der Ort,
aus dem heraus ich handle: I-in-me, L1) beruht auf der kompletten Trennung von Geist
und Materie -
dem "Herunterladen" ("downloading", "Mentale Modell", "Durchwursteln",
Platon's "Schattenrealität" im "Höhlen-
gleichnis",
"Handeln aus der Vergangenheit heraus, kennen das Ergebnis bereits, bevor
irgendetwas geschieht!")
eines leeren, hohlen, leblosen Bestands
an Phrasen und Routinen: auf regel-reproduzierendem Verhalten.
Feld 2 ("egosystemisch-faktisch", I-in-it, L 2,
"Debatte", "Seeing": Von-außen-Betrachten",
debattieren: "(den Gegner)
mit Worten niederschlagen")
Open Mind: NEUGIER; Closed
Mind: Ignoranz, Wertung - VoJ: Voice of Judgement
Feld 3 ("empathisch",
I-in-you, L3, "reflektierter Dialog", "Sensing":
Von-innen-Erspüren ("Innerer Beobachter"),
Wahrnehmen und Handeln vom gegenwärtigen Ganzen aus")
Open Heart: MITGEFÜHL
("bedingungslose Wert-
schätzung und Liebe"); Closed Heart:
Hass, Zynismus - VoC:
Voice of Cynism
Feld 4 ("schöpferisch", I-in-now, L4,
"schöpferischer Dialog" (KHH), "Presencing": Wahrnehmen und Handeln
im JETZT
von
der entstehenden Zukunftsmöglichkeit ("Möglichkeitsfeld") her (=
ABCA: "Awareness-Based-Collective Action",
"Bewusstsein basiertes
kollektives Handeln"), durch die Verbindung zur
tieferen Quelle des Selbst und des Wissens,
"die Gesprächspartner
erkennen, dass sie selber das System sind, sie sind in einem gemeinsamen
Flow, in einer
tiefen Verbundenheit ", -
Verdichten (cristalizing)
- Erproben (prototyping) -
Verwirklichen
(performing,
"In-die-Welt-bringen")
Open Will: MUT; Closed Will: Angst - VoF: Voice of Fear
-;
beruht auf der
kompletten Reintegration von Geist und Materie (NHCh), die durch
regel-generierendes (schöpferisches)
Verhalten in die Welt kommt ("In-die-Welt-Kommen des Neuen durch eine Steigerung der eigenen Gegenwartsfähigkeit",
Emergenz,
"Gegenwärtigung")." - "Wir können es nicht nicht tun!"
-
"Tue, was Du liebst - liebe, was Du tust"
In dem Moment, in dem wir - als INDIVIDUEN und als GEMEINSCHAFT - diesen höheren Seinszustand (Presencing)
erreichen,
treten wir in einen Zustand von grundlegender Freiheit und schöpferischer Präsenz ein. Es ist der
Schritt zu unserer wahren
Freiheit. Praktisch bedeutet das, dass
"Presencing" (Open: Mind,
Heart, Will, "presence sensing") nur ohne Manipulation und
manipulative Praktiken möglich ist. Alles, was wir tun können, wenn wir einen Prozess begleiten oder
initiieren, ist Türen zu
öffnen. Wir können keine Entscheidungen abnehmen oder vorgeben, durch welche
Türe oder über welche Schwelle der
nächste Schritt führen wird.
Der U-Raum
des Anwesendwerdens (Presencing):
Ökonomie des schöpferischen In-die-Welt-Bringens
und der
Antiraum des Abwesendwerdens
(Absencing):
Ökonomie der Zerstörung
KOMMUNIKATIVES HANDELN - ORGANISATIONALES HANDELN - GLOBALES HANDELN

 
Quelle: C.O.Scharmer 2020, li: Abb. 17.3. p311 Mitte: Abb.18.1 p329 re: Abb. 19.2 p337
In dem Moment, in dem man jemanden
in diesem Raum manipuliert, bewegt man sich
in das
"Feld des Absencing" (Closed: Mind, Heart, Will,
"Abwesendwerden vom entstehenden, authentischen Selbst",
Antiemergenz) ...
Kommunikatives Abwesendwerden:
1)
Runterladen von Mustern der Vergangenheit,
2) Andere Sichtweisen ausgrenzen, 3) Anderen die Schuld geben, 4) Abwesendwerden und Hybris, 5) Intrige
und Desinformation, 6) Einschüchterung und Mobbing, 7) Der
kollektive Zusammenbruch) umfasst auch die subtile
Dimension der
Selbst-/Sabotage,
... wie z.B. "nicht
zu sagen, was ich denke". Manchmal ist diese Form von Abwesend-
werden so wenig sichtbar, dass möglicherweise nur du selbst es bemerkst,
wenn sie eintritt. Denn wen sabotierst du
im Grunde? Dein authentisches Selbst und die Beziehung, die dieses authentische Selbst
möglicherweise mit dem authent-
ischen Kern der anderen Akteure hat. Das heißt, die
höchste Zukunftsmöglichkeit für dich selbst und für dein Projekt oder
dein
Team wird sabotiert (behindert) - durch dich, durch dein gewordenes Ich. Wenn die
Beziehung zum authentischen
Selbst gekappt ist, wird eine innere Leere
und Ödnis (erdrückende Leere) spürbar. Dieser Zustand macht dann empfänglich
dafür, sich mit
allen möglichen Ersatzbefriedigungen,
Ersatzidentitäten und
Ersatzgeistern der Vergangenheit zu füllen,
bis hin zu
übersteigerten Egomanien
(Hybris) oder faschistoiden
(F) oder
faschistischen Ideologien" (p314)
...
Durch das "Überschreiten der Schwelle" (Presencing) erlangen wir wahre Macht
[wahren Einfluß] - die
Macht [das Potential],
von unserem höchsten zukünftigen Selbst her zu handeln, die
"Macht", uns mit den "Wesen, die uns umgeben" ["sun" (p)] zu
ver-
binden.
Diese tiefe Verbindung wird in vielen Weisheitstraditionen unterschiedlich
bezeichnet: die Anwesenheit der Quelle
(Daoismus),
natürlicher Zustand
(Buddhismus), Brahman (Hinduismus), Jahwe (Judentum), Allah (muslimische
Traditionen),
Gott, Christus, Heiliger Geist (christliche Traditionen)
oder Großer Geist (indigene Traditionen). All diese Begriffe beziehen
sich auf dieselbe fundamentale Erfahrungsebene und beschreiben einen höheren
Seinszustand, der in und durch uns
anwesend werden kann, individuell
wie kollektiv. Doch für die Gegenwärtigung dieses tieferen Feldes und
dieser
tieferen Verbindung müssen wir zunächst die "Schwelle" am Grunde
des U (den Umschlagpunkt von "letting go"
zu "letting come") überschreiten (fühlt
sich an, als würde man "eine Membran durchbrechen")." (2)
Die Epistemologie des menschlichen Geistes
Die Grammatik der
sozialen Felder
Die Archäologie der U-Evolution

Aus: C.O.Scharmer 2020, p378f
(Theoretische Perspektive)
"Wenn diese tiefe Verbindung mit einem Gefäß für das Werdende (Feld 4, Presencing) geschieht,
verschmelzen die verschiedenen Formen und Ebenen von Kausalität (K) in ein FELD der NICHT-
oder EIGENKAUSALITÄT, welches das individuelle Werden mit der tiefsten
Quelle kollektiven
Werdens verbindet und vereint. Die Bewegung durch
den U-Prozess (B) transformiert die kausalen
Mechanismen menschlicher
und sozialer Systeme und ihrer evolutionären Felder ..." (S.384)
"Es war, als ob du ein Baby siehst, das kurz
davor ist, geboren zu werden!" (RSch)
(K) siehe Aristoteles: "vier Arten von Gründen" in INFOS: Denkrahmen - Paradigma - Erkenntnis
>>>
(B) in Abbilding "Die Epistemologie des menschlichen Geistes - Archäologie der U-Evolution
(RSch) Russell Louis (Rusty) Schweickart (b.1935, Ex-US-Astronaut, Apollo-9-Mission 1969) sagte dies, bei einem Workshop mit
Claus Otto Scharmer und Charlie Kiefer (~ 1980iger Jahre), als Kiefer ihn fragte: "Nun, Rusty, wie war es denn da oben?"
Die Geschichte von Peter Senge mit dem Ex-Astronauten Rusty Scweickhart und dessen "Vortrag in der Du-Form in Lindisfarne"
(Long Iland)
über seine Grenzerfahrungen als Astronaut im Orbit (1969). In: C.O.Scharmer 2020 S.375f, S.384
https://old.texasarchive.org/a_journey_to_the_moon/rusty_schweickart/
Aus: Claus Otto Scharmer: "Theorie U - Von der Zukunft her führen: Presencing als soziale Technik" ("Theory U: Leading from the Future as It Emerges.
The social Technology of Presencing" Berrett Koehler 2nd ed. 2016) 9. Seeing - Hinsehen. Gemeinsam Sehen in Aktion: Das Arzt-Patienten-Dialogforum.
Arzt-Patienten-Dialogforum: Rollen und Erwartungen im Kontext von Gesundheit und Krankheit, S.186-188, li: Abb.9.3 S.187, re: Tab.14.1 S.285, 290
6. Denkendes Handeln (Miktro). von der Kraft des Denkens, S.300, Abb.17.1. S.302, Abb.17.2.
S.304, 17. Kommunikatives handeln. Warum Dialog
manchmal nicht stattfindet. 4) Abwesendwerden und Hybris, S.314,
Abb.17.3, S.311, Tab.20.1, S.378f, Abb.21.8, S.415,
Carl Auer 5. völlig überarb. u. erw. Auflage 2020
(1) Stefan Jung, Christoph Petzenhauser, Harald Tuckermann (2001): "Im Dialog mit Patienten:
Anatomie einer Transformation im Gesundheitswesen" Carl Auer Verlag 2009
(2) Claus Otto Scharmer (b.1961, dtscher Aktionsforscher am MIT): "Essentials der Theorie U: Grundprinzipien und Anwendungen"
("The Essentials
of Theory U: Core Principles and Applications"
Berrett-Koehler Publishers 2018) S.39, 52, 80, 231ff, Abb.7, S.47 Carl Auer Verlag 2019
(FV) Francisco J. Varela (1946-2002), Evan Thompson, Eleanor Rosch (Mitwirkende): "Der Mittlere Weg der Erkenntnis - Der Brückenschlag
zwischen wissenschaftlicher
Theorie und menschlicher Erfahrung - Die Beziehung von Ich und Welt in der Kognitionswissenschaft"
("The Embodied Mind: Cognitive Science and Human Experience"
The MIT Press 1991, 2016)
(F) Faschismus: (it. fascio: Bund, Vereinigung)totalitäre Herrschaftssystem in Italien von 1922 bis 1945; nationalistische (chauvinistische),
antidemokratische, rechtsradikale, antisozialistische und antikommunistische - nach dem Führerprinzip organisierte - politische Bewegung,
Ideologie sowie Herrschaftsform. (Quelle:Wiki)
(p) Julius Pokorny (1887 in Prag - 1970 in Zürich,dtsch-jüdischer Linguist und Keltologe): "Indogermanisches etymologisches Wörterbuch"
2 Bände, S.341A. Francke 3.Auflage 1994
(NHCh) Nan Huan Chin (1918-2012, chin. Zenmeister in Honkong):
"Es gibt nur ein Problem auf der Welt.
Und das ist die Reintegration von Materie und Geist" (in:
Aus: C.O.Scharmer, S.111)
(KHH) KOPF/Denken (Intelligence of Head/MIND), HERZ/Fühlen (Intelligence of HEART) und HAND/Handeln (Intelligence of HAND/WILL)
sind nicht voneinander zu trennen. "Ganzheitlich leben: Das Kopf-Herz-Hand-Prinzip" n. Johann Heinrich Pestalozzi (1746-1827)
Schweizer Pädagoge, Schul- u. Sozialreformer und Philosoph
www.philognosie.net/persoenlichkeit/ganzheitlich-leben-das-kopf-herz-hand-prinzip-pestalozzi
Agenten
(Eigenverantwortlich Handelnde)
statt
Patienten
pdf
>>>
Prof. Dr. Dr. phil.
Harald Walach (b.1957, klinischer Psychologe, Philosoph,
Wissenschaftshistoriker)
Intrag -Institut für transkulturelle Gesundheitswissenschaften, www.europauni.de/de/forschung/institut/institut_intrag/institut/leitung/index.html
Aus: DZA -Deutsche
Zeitschrift für Akupunktur 55.Jhg 1/2012
"Wenn
die Diskussion auf das Thema Lebensende kommt, ist viel von ärztlicher
Fürsorge die Rede. Manche verwechseln allerdings Fürsorge mit
Paternalismus (Bevormundung), was nicht hilfreich ist. Fürsorge
besteht nicht darin, den Menschen die Entscheidungen abzunehmen,
sondern ihnen zu helfen, die für sie in ihrer aktuellen Lebenssituation
angemessenen Entscheidungen selbst zu treffen. Das müssen nicht
unbedingt Entscheidungen sein, die man gemeinhin als "vernünftig"
betrachten würde, denn es geht in diesem Zusammenhang um den Respekt
vor der Selbstbestimmung des Menschen. Diese schließt grundsätzlich
auch das Recht ein, Entscheidungen zu treffen, die, von außen gesehen, als
nachteilig oder gar selbstschädigend empfunden werden (zudem stellt die
Bewertung von Entscheidungen anderer als "nachteilig" immer eine
Fremdeinschätzung dar und ist daher von vornherein fragwürdig).
Was ist also genau die ärztliche Aufgabe im
Prozess der Entscheidungsfindung, und wie kommt darin das wichtigste
Prinzip der Fürsorge zur Geltung?
Meine Erfahrung ist, dass die wichtigste Möglichkeit, Fürsorge in der
Praxis auszuüben, in der ärztlichen Aufklärung liegt. Es
gibt nämlich in der klinischen Praxis ein Spannungsfeld zwischen
Selbstbestimmung und Fürsorge. Auf der einen Seite gibt es Patienten, die
alle verfügbaren Informationen hören und jede Entscheidung ganz autonom
für sich allein treffen möchten. Auf der anderen Seite des Spektrums gibt
es Patienten, die überhaupt nichts entscheiden möchten, die nicht einmal
ihre Diagnose hören wollen, die dem Arzt voll vertrauen und sagen: "Sie
machen es schon richtig. Ich möchte eigentlich gar nichts wissen." Auch
diese Patienten sind selten, aber auch sie gibt es. Die allermeisten
Patienten liegen irgendwo dazwischen in einem Graubereich mit jeweils
individuell unterschiedlichen Bedürfnissen an Respekt für ihre
Selbstbestimmung und Fürsorgeangeboten. Die schwierige Aufgabe der
Ärzte ist es, jedem Patienten die Mischung aus Selbstbestimmung und
Fürsorge zu geben, die sie oder er in diesem Moment gerade benötigt.
Das ist unter anderem deswegen besonders schwierig, weil dieses
"Mischungsverhältnis" sicht mit der Zeit, zum Beispiel im Verlauf einer
schweren Erkrankung, ändern kann. Das heißt, man muss immer wieder von
Neuem schauen, wo der Patient steht. Wunderbar ausgedrückt hat dies der
dänische Philosoph Sören Kierkegaard [1813-1855]:
"Wenn wir jemanden
helfen wollen, müssen wir zunächst herausfinden, wo er steht. Das ist das
Geheimnis der Fürsorge. Wenn wir das nicht tun können, ist es eine
Illusion zu denken, wir können anderen Menschen helfen. Jemandem zu helfen
impliziert, dass wir mehr verstehen, als er, aber wir müssen zunächst
verstehen, was er versteht."
Das ist eigentlich die Basis der gesamten Arbeit in der Medizin. Der
Einfluss von Informationen, also von Aufklärung, auf die Entscheidung von
Patienten ist kaum zu überschätzen ..."
Aus:
Gian Domenico Borasio (b.1962, Palliativmediziner): "Über das Sterben. Was
wir wissen, was wir tun können, wie wir uns darauf einstellen"
4. Was brauchen die Menschen am Lebensende? a. Kommunikation: Fürsorge
durch Aufklärung. Seite59f.
2.Auflage BECK 2012
Patientenkompetenz -
"Zusammen ein Ziel anstreben" (com
= mit, zusammen, petere =
auf
ein Ziel
zustreben)
"Es klingt vielleicht hart, aber viel Kritik am Arzt gründet sich auf die
Ohnmacht des Patienten. Wir Patienten haben unsere Entmachtung zugelassen.
Jetzt stehen wir da wie das Kaninchen vor der Schlange. Nicht nur unsere
Ärzte, sondern auch wir alle haben unseren inneren Heiler vergessen. Da
setzt Patientenkompetenz an."[1]
Siehe
ZITATE: Volker Fintelmann:
Lüge und Illusion
>>>
Die Fähigkeit des Patienten, sich den Herausforderungen der
Erkrankung zu stellen, sich auf die eigenen und fremden Ressourcen der
Krankheitsbewältigung zu besinnen, diese Ressourcen zu nutzen, dabei auch
persönliche Bedürfnisse zu berücksichtigen, eigene Zielvorstellungen zu
verfolgen und Autonomie zu wahren
[1].
Der Begriff der Patientenkompetenz stammt aus
der Sprachwelt der Krebsbehandlung und
wird seit einigen Jahren auch in der Allgemeinmedizin, Psychologie,
Sozialmedizin und der Gesundheitspolitik gebraucht. Vor allem die Medien
trugen zur allgemeinen Bekanntheit dieses Konzeptes bei.
Kompetente Patienten gab es schon immer, man hat sie nur nicht so benannt
und auch nicht darüber gesprochen. Erst seit
einigen Jahren, so ab dem Jahr 2000, rückt die Patientenkompetenz als
persönliche Fähigkeit mehr und mehr in den Mittelpunkt des
gesellschaftlichen Zusammenlebens.
Krebspatienten
[1,3]
definieren wie folgt: "Patientenkompetenz ist die
Fähigkeit, mit und trotz Erkrankung, Handicap
oder Trauma ein normales Leben zu führen."
Gemeint ist mit dieser
Definition im wesentlichen der gelungene Versuch, die neue, durch die
Krankheit bedingte Lebensrealität zu akzeptieren und das alltägliche Leben
nach dieser Realität auszurichten.
Patientenkompetenz baut zwar auf den älteren Vorstellungen
vom informierten, mündigen, autonomen Patienten auf, geht jedoch weit
darüber hinaus.
"Mit Patientenkompetenz bahnt
sich etwas Neues und Weitergehendes seinen Weg: Der Wille, die Kraft und
die Möglichkeit des einzelnen, sich seine eigenen Gesundheitsquellen in
noch umfassenderer
Weise zu erschließen."
[1]
Was kompetente Patienten vor allem beschäftigt, zeigen die
3
typischen Fragen, die sie immer wieder stellen:
► Wer
gibt mir Orientierung und Orientierungshilfen im modernen Info-Dschungel?
► Wie
schaffe ich es, mit und trotz meiner Erkrankung möglichst normal zu leben?
► Was
kann ich selbst zur Bewältigung meiner Erkrankung beitragen?
Viele Patienten fragen: "Was kann ich
selbst für mich tun?" Die lapidare Antwort: "Sie können gar nichts tun -
leben Sie so weiter wie bisher!" wird von ihnen heute nicht mehr
akzeptiert. Und so machen sie sich, häufig auf sich allein gestellt, auf
die Suche nach dem eigenen Weg, um die persönlichen Quellen der Kraft für
die Bewältigung der Krankheit zu erschließen. Die Patienten fragen nach
Mitteln und Methoden aus der Komplementärmedizin,
die wichtige Helfer sind auf diesem Weg. Sie suchen Orientierungshilfen
und Ärzte, die sie als kompetente Patienten respektieren, unterstützen und
fördern.
Siehe LEISTUNGEN:
Komplementärmedizin
>>>
"Komplementärmedizin ["SYNTHESE/EINHEIT von GEIST/IDEE und MATERIE/FORM - SYNTHESE von LOGISCH-RATIONALEM (li Hirn)
und INTUITIVEM DENKEN (re Hirn)!"] ist die Bezeichnung für
eine medizinische Richtung, die bestimmte diagnostische und therapeutische
Verfahren, die z. T. außerhalb der klassischen Schulmedizin stehen,
ergänzend zur Schulmedizin -und nicht anstatt dieser - einsetzt. Dabei
wird versucht, eine vorwiegend pathogenetisch orientierte Sichtweise durch
eine auf Autoregulation und Selbstheilung des Patienten zielende
Sichtweise zu ergänzen."
Die
Komplementärmedizin ist deshalb essentieller Bestandteil jeder Medizin!
Die Schulmedizin soll die Krankheit durch therapeutische
Maßnahmen von außen zerstören -
"Krankheitszentrierter - pathotroper
Weg".
Die Patienten wollen die Selbstheilungskräfte des Körpers stärken -
"Gesundheitszentrierter - salutotroper
Weg".
Beide Wege bilden eine Einheit, verhalten sich komplementär zueinander.
|
"Der Patient braucht die Freiheit,
die medizinische Ordnung
zu durchbrechen"
Karl Theodor Jaspers
(1883-1969)
Deutscher Psychiater, Philosoph
|
Die vier Ebenen des Patientseins
1.
Der
individuelle Patient
-
Eigene Krankheitsbewältigung,
Familie.
Ebene
SELBSTKOMPETENZ
2. Der auf den Arzt
bezogene Patient
- Gemeinsame
Entscheidungsfindung, statt paternalistischer Be-Handlung.
Ebene
BEZIEHUNGSKOMPETENZ
3.
Der soziale Patient
- Integration in
Selbsthilfegruppe, Mit-Teilen, Toleranz, Akzeptanz.
Ebene
SOZIALKOMPETENZ
4. Der
demokratische Patient
-
Mitwirkung bei der Systemgestaltung.
Ebene
DEMOKRATIEKOMPETENZ
Ein kompetenter Patient sein
heißt fähig zu sein, mit und trotz der Erkrankung ein möglichst normales
Leben zu führen. Patientenkompetenz äußert sich darin,
wie sich ein Patient zu seiner Krankheit stellt und wie er seine
körperlichen, geistigen und seelischen Kräfte optimal in den
Heilungsprozess einbringt. Denn diese
individuellen Kräfte sind ebenso wichtig wie medizinische Eingriffe von
außen
[2].
Man wird Experte der Krankheit,
übernimmt Verantwortung für den eigenen Körper, anstehende Untersuchungen,
Termine und Therapien. Medizinische Begriffe, die man nicht versteht,
werden akribisch erforscht, Ärzte befragt, bis man alles verstanden hat
[1].
[1]
Annette Bopp (b.1952), Delia Nagel
(b.1966), Gerd Nagel (b.1936):
"Was kann ich selbst für mich tun? - Patientenkompetenz in der modernen
Medizin" Rüffer & Rub 1.Auflage 2005.
Herausgegeben in
Zusammenarbeit mit der Stiftung Patientenkompetenz
[2] www.patientenkompetenz.ch
[3]
Peter Holzbauer, Uwe Gröber (Hrsg.): "Checkliste Komplementäre Onkologie"
HIPPOKRATES 2010
Biometrie,
Biometrik (gr. Bio = Leben und Metron = Maß)
beschäftigt sich mit Messungen an Lebewesen und den dazu erforderlichen
Mess- und Auswerteverfahren.
Bei
biometrischer
Statistik geht es um die
Entwicklung und Anwendung statistischer Methoden zur Auswertung von
Messungen aller Art an lebenden Wesen. Sie wird
intensiv von allen Lebenswissenschaften genutzt.
Wegbereiter der
wissenschaftlichen Methodik war Prof. Karl Pearson
(1857-1936, britischer Mathematiker, Begründer der modernen Statistik).
In diesem Kontext wird Biometrie auch als Synonym für
Biostatistik verwendet.
"Noch
eine Schwierigkeit in Sachen der Statistik liegt in der Technik der
Berechnung. Ehe man selbst einen Fehler machen kann, indem man
Schlussfolgerungen aus den durch die Statistik aufgestellten
Wechselbeziehungen zieht, muss man diese Wechselbeziehungen feststellen.
Wenn ich die Seiten der "Biometrika" durchfliege, eine
Vierteljahrzeitschrift, in welcher Professor Karl Pearson und seine
Kollegen die Arbeit schildern, die sie auf dem Felde der biologischen
Statistik leisten, verliere ich bei den ersten Zeilen festen Boden, weil
die Mathematik mir nur einen allgemeinen Begriff bedeutet: ich habe in
meinem Leben niemals eine Logarithmentafel benutzt und könnte nicht ohne
Angst vor Fehlern die Quadratwurzel der Zahl vier ziehen. Ich bin daher
nicht in der Lage, zu leugnen, dass die statistische Feststellung der
Wechselbeziehungen zwischen einem Ding und dem anderen eine sehr
komplizierte und schwere technische Sache sein müsse, die außer höheren
Mathematikern niemand erfolgreich anfassen kann. Ich kann die große
Verachtung und Entrüstung des Professors Karl Pearson wegen der schweren
sozialen Gefahr, welche die ungeschickten Mutmaßungen der gewöhnlichen
Soziologen hervorrufen, wohl begreifen. Nun weiß aber der gewöhnliche
Mensch nichts von Biometrie. Er weiß nur, "dass man mit Zahlen alles
beweisen könne", obgleich er das in dem Augenblick vergisst, wo die Zahlen
benutzt werden, um irgend etwas zu beweisen, was er glauben will. Wenn er
die Zeitschrift "Biometrika" regelmäßig läse, würde er wahrscheinlich alle
Schlussfolgerungen, die aus den Wechselbeziehungen so kundig gezogen
werden, unbedingt glauben, obgleich selbst der Mathematiker, dessen
Wechselbeziehungen einen Newton mit Bewunderung erfüllen könnten, wenn er
Daten sammelt und folgert und daraus Schlüsse zieht, in grobe Fehler
verfällt, und zwar gerade auf Grund eben jenes gewöhnlichen, oben von mir
geschilderten Versehens".
George Bernhard Shaw (1856-1950, 1925
Lit.-Nobelpeis): "Der Arzt am Scheideweg” (Des Doktors Dilemma, The
Doctor's Dilemma
1906)
"Biometrie"
Seite 83 u. 84; S. FISCHER 12. und 13. Auflage der Einzelausgabe 1929
(1922)
Die Biostatistik ist ein Bereich der Statistik. Sie
beschäftigt sich mit Fragestellungen, die sich in der medizinischen
Forschung und anderen mit Lebewesen befassten Forschungsbereichen (z. B.
Landwirtschaft) ergeben. Zu ihren Aufgaben zählen unter anderem die
Planung und Durchführung von Studien sowie die Analyse gewonnener Daten
mit Hilfe statistischer Methoden.
Die
Statistik ist die Zusammenfassung bestimmter Methoden, um empirische Daten
zu analysieren.
Die deutsche Statistik, eingeführt (1749) von
Gottfried Achenwall [1719-72, dtsch.
Historiker, Jurist], bezeichnete ursprünglich die Lehre von den Daten über
den Staat ("statisticum"), also Staatstheorie.
Im 19. Jahrhundert hatte der Engländer
Sir John Sinclair (1754-1835,
schottischer Ökonom, Politiker) das Wort erstmals in seiner heutigen
Bedeutung des allgemeinen Sammelns und Auswertens von Daten benutzt.
Von Statistiken wird gefordert, dass sie objektiv (unabhängig vom
Standpunkt des Statistikerstellers), reliabel
(zu-verlässlich), valide (überkontextuell gültig),
signifikant (bedeutend, nicht durch Zufall!) und relevant
(wichtig, vorhersagbar) sind.
Die Statistik wird in die folgenden drei Teilbereiche
eingeteilt:
Die deskriptive Statistik (beschreibende Statistik,
empirische Statistik): mit der vorliegende Daten in geeigneter
Weise beschrieben und zusammengefasst werden. Mit ihren Methoden
verdichtet man quantitative Daten zu Tabellen, graphischen Darstellungen
und Kennzahlen.
Die induktive Statistik (mathematische Statistik,
schließende Statistik, Inferenzstatistik): leitet aus den Daten
einer Stichprobe Eigenschaften einer Grundgesamtheit ab. Die
Wahrscheinlichkeitstheorie (-logik) liefert die Grundlagen für die
erforderlichen Schätz- und Testverfahren.
Die
explorative Statistik (hypothesen-generierende Statistik,
Datenschürfung - data mining):
Methodisch eine Zwischenform der beiden vorgenannten Teilbereiche, bekommt
als Anwendungsform jedoch zunehmend eine eigenständige Bedeutung. Mittels
deskriptiver Verfahren und induktiver Test-Methoden sucht sie systematisch
mögliche Zusammenhänge oder Unterschiede zwischen Daten in vorhandenen
Daten-beständen und will sie zugleich in ihrer Stärke und
Ergebnissicherheit bewerten. Die so gefundenen Ergebnisse lassen sich als
Hypothesen verstehen, die erst, nachdem darauf aufbauende, induktive
Testverfahren mit entsprechenden (prospektiven) Versuchsplanungen sie
bestätigten, als statistisch gesichert gelten können.
"Die öffentliche Unkenntnis der Gesetze, welche die
Statistik beherrschen, kann man kaum übertreiben. Es mag hier und da einen
Arzt geben, der, wenn er mit der Krankheitsstatistik zu tun hat,
wenigstens den ersten Schritt in die Richtung des gesunden Verstandes
getan, das heißt, die Tatsache erfasst hat, dass, da ein Anfall selbst der
gewöhnlichsten Krankheit Ausnahme ist, scheinbar statistische Beweise für
irgendeine Prophylaxis (Krankheitsverhütung)
hervorgerufen werden können, wenn man das Publikum davon überzeugt, dass
jedermann diese Krankheit bekommen hat. Wenn eine Krankheit daher so
beschaffen ist, dass sie normalerweise 15% der Bevölkerung ergreift und
der Erfolg einer Prophylaxis tatsächlich darin besteht, das Verhältnis auf
20% zu erhöhen, so wird die Veröffentlichung dieser Zahl von 20% das
Publikum überzeugen, dass die Prophylaxis den Prozentsatz um achtzig
Prozent vermindert hat, anstatt ihn um fünf zu erhöhen. Das Publikum, sich
selbst und den alten Herren überlassen, die immer bereit sind, sich bei
jeder möglichen Gelegenheit zu erinnern, dass die Dinge einmal viel
schlimmer waren als sie es jetzt sind (solche alte Herren übertreffen bei
weitem an Zahl die laudatores temporis acti [Lobredner vergangner
Zeiten]), nimmt dann an, dass der frühere
Prozentsatz ungefähr hundert war. So verdankte zum Beispiel die
Pasteur-Behandlung [Impfung] der Hundswut
[Tollwut] ihren großen Ruf der Annahme des
Publikums, dass jeder von einem tollen Hund gebissene Mensch
notwendigerweise die Tollwut bekäme. [...] Es gab keine erreichbare
Statistik über die Zahl der Hundebisse, die in Hundswut endeten, aber
niemand ließ sich träumen, dass solche Fälle mehr als zwei bis drei
Prozent der Bisse sein könnten. Auf mich haben daher die vom
Pasteur-Institut veröffentlichten Resultate keinen solchen Eindruck
gemacht wie auf den gewöhnlichen Menschen, der glaubt, dass der Biss eines
tollwütigen Hundes mit Sicherheit Tollwut zu folge habe. Mir schien es,
dass die Zahl der Todesfälle unter den vom Institut behandelten Fällen
eher etwas höher war, als man hätte erwarten können, wenn es kein solches
Institut gegeben hätte. Für das Publikum aber war jeder Pasteur-Patient,
der nicht starb, durch die Wohltat jenes allervertrauenswürdigsten
Zauberers, des Mannes der Wissenschaft, wie durch ein Wunder von einem
schmerzlichen Tode gerettet worden. Selbst geübte Statistiker können oft
nicht einsehen, wie sehr die Statistik durch die ungerechtfertigten
Annahmen ihrer Ausleger verfälscht wird. Ihre Aufmerksamkeit wird zu sehr
von den rohen Kniffen derjenigen in Anspruch genommen, die einen direkt
unredlichen Gebrauch von der Statistik zum Zwecke der Reklame machen. Da
ist beispielsweise der Prozentsatzschwindel. In irgendeinem Dörfchen, kaum
groß genug, um einen Namen zu haben, erkranken zwei Menschen während einer
Blatternepidemie [Pocken]. Der eine stirbt,
der andere erholt sich. Einer hat Blatternnarben: der andere hat keine.
Unverzüglich veröffentlichen entweder die Impffreunde oder die Impfgegner
die siegesfreudige Nachricht, dass an dem und dem Orte nicht eine einzige
geimpfte Person an Blattern gestorben sei, während hundert Prozent der
nichtgeimpften elend zugrunde gingen oder im entgegen gesetzten Fall, dass
hundert Prozent der nichtgeimpften genesen, während die geimpften bis auf
den letzten Mann gestorben seien. Oder um ein anderes gewöhnliches
Beispiel anzuführen. Vergleiche zwischen zwei
verschiedenen sozialen Klassen mit verschiedenen Nahrungs- und
Erziehungsweisen werden als die Ergebnisse gewisser medizinischer
Behandlungen oder ihrer Vernachlässigung aufgetischt. Es ist auf diese Art
leicht zu beweisen, dass das Tragen von Zylindern und Regenschirmen die
Brust erweitere, das Leben verlängere und einen relativen Schutz gegen
Krankheit gewähre, denn die Statistik zeigt, dass die Klassen, welche
diese Artikel gebrauchen, größer und gesünder sind und länger leben als
die Klassen, die sich den Besitz solcher Dinge niemals träumen lassen. Es
gehört nicht viel Scharfsinn dazu, einzusehen, dass den wirklichen
Unterschied nicht der hohe Hut und der Schirm ausmacht, sondern der
Reichtum und die Nahrung, von dem sie bloß Zeugnis ablegen, und dass man
auf dieselbe Art beweisen könnte, dass eine goldene Uhr oder die
Mitgliedschaft eines Klubs im Pall Mall [Einkaufsstraße in London]
die gleichen
vortrefflichen Folgen hatten. Ein Doktortitel, ein tägliches Bad, der
Besitz von dreißig Paar Hosen, die Kenntnis der Wagnerschen Musik, ein
Platz in der Kirche, kurz alles, was mehr Geld und bessere Nahrung
andeutet als die Masse der Arbeiter sich verschaffen kann, all dies kann
statistisch als ein Zaubermittel, dem allerlei Arten von Vorrechten zu
verdanken sind, angeführt werden. Dieses Wahnbild wird im Falle einer
Prophylaxis, zu der das Gesetz zwingt, auf groteske Weise verschärft, weil
nur Landstreicher solchen Maßregeln entgehen können. Nun haben
Landstreicher wenig Kraft, irgendeiner Krankheit zu widerstehen: ihre
Krankheits- und ihre Sterblichkeitsziffer ist im Vergleich zu der der
anständigen Menschen überhaupt immer hoch. Nichts ist daher leichter zu
beweisen, als dass die Ausführung irgendeiner vom Gesetz angeordneten
Vorbeugungsmaßregel die befriedigendsten Ergebnisse zur Folge hat. Es wäre
ebenso leicht dies zu beweisen, auch wenn die Maßregel die
Sterblichkeitsziffer erhöhte, vorausgesetzt, dass sie nur nicht diese
Ziffer so sehr erhöhte, dass ihr zufolge der an die Maßregel gebundene
Durchschnittshausbewohner ebenso früh stürbe wie der ihr aus dem Wege
gehende Durchschnittslandstreicher."
George Bernhard Shaw (1856-1950, 1925
Lit.-Nobelpeis): "Der Arzt am Scheideweg” (Des Doktors Dilemma, The
Doctor's Dilemma
1906)
"Statistische Irrtümer" Seite 76-79; S.
FISCHER 12. und 13. Auflage der Einzelausgabe 1929 (1922)
Placebo Effekt(e) - Ich werde gefallen - Positive Kommunikationssituationen und Erwartungen - Die Wirkung unserer Gedanken
und Gefühle auf unsere Selbstheilungsmöglichkeiten - Positiver Erwartungseffekt - Effekte der Selbstheilung - Positive Übertragungskraft -
Biologisch inaktives Scheinmedikament - All das, was meine
Erwartungen positiv stimmt, mir Hoffnung gibt:
In
der Medizin meint Placebo ein "Schein"-Medikament, das keinen wirksamen
Arzneimittelbestandteil beinhaltet, aber dennoch eine unerwartete positive
Wirkung auf das Wohlbefinden und die Gesundung eines Patienten entfaltet.
Ein Placebo wirkt sozusagen durch den Geist (Erwartung, Überzeugung)
anstatt durch den Stoff. Der Geist (die Überzeugung, der Glaube) führt durch positive Suggestion zu Heilung.
Der Patient ist vollkommen davon überzeugt, dass ihm etwas Gutes getan wird.
Siehe
Placebo: LEISTUNGEN: Infos zu MindLINK TEST®
>>>
ZITATE: Bernie Siegel: Krebs und Ernährung
>>>
"Lange sind Placeboeffekte in der Forschung ignoriert worden, weil man
sich nicht vorstellen konnte, wie sie zustande kommen. Lange hatte man
auch das Instrumentarium nicht, um zu untersuchen, wie solche Effekte
hervorgerufen werden können. Und lange Zeit interessierte sich auch kaum
jemand dafür. Das hat sich geändert, seit die Komplementärmedizin eine
Mitspielerin im Konzert der medizinischen Akteure geworden ist. Man begann
nämlich zu verstehen: Die Effekte, die von solch komplexen Maßnahmen wie
Akupunktur, Homöopathie, Entspannungsverfahren oder gar von relativ
komplexen ritualisierten Apparaturen ausgehen, können nicht mit dem Schema
der herkömmlichen pharmakologischen Forschung - über die simple
Zweiteilung "richtiger Effekt, wenden wir an" und "falscher
Effekt, reduzieren wir" - aufgeteilt werden. Vielmehr zeigt sich genau
an ihnen, dass durch solche Maßnahmen offenbar Selbstheilungsvorgänge
angeregt werden, sodass sich der Organismus ganz von selbst und vor allem
von innen heraus heilt.
Mittlerweile ist es wissenschaftlich gut
belegt [Endorphinforschung/Schmerzmodulation durch Entspannungstechniken,
kluge und gekonnte Kommunikation, Neuro-/Brain-Imaging (MRT, PET u. a),
Acetylcholinrezeptoren auf Makrophagen/Immunregulation durch Entspannung],
dass "Placeboeffekte" von entsprechenden Veränderungen im Gehirn [z.B. die
Reduktion des Racloprid PET-Signals bei Parkinson Patienten, als
indirekter Hinweis auf eine Dopamin Ausschüttung im Gehirn; Aktivität des
Endorphinnetzwerkes im Gehirn u.a.] begleitet werden. Das Erwecken
positiver Erwartung und ein freundlich kompetenter Umgang sind große
Heilmittel, die die in uns wohnenden Selbstheilungskräfte aktivieren.
Die Positive Erwartung und die Konsultation
führt zu einer Veränderung der Gehirnaktivität und zu einer Ausschüttung
von Endorphinen, und diese haben eine Fülle von Effekten - von der
Schmerzhemmung bis zur Steigerung des Wohlgefühls und zur Veränderung der
immunologischen Lage.
Alle komplexen
therapeutischen Rituale, ob es sich um das Verabreichen homöopathischer
Kügelchen, um das setzen von Akupunkturnadeln oder eine
Herzbypass-Operation handelt, enthalten Elemente, die Hoffnung
mobilisieren, Angst nehmen und Erwartungen auf Besserung wecken. Und wo
solche Erwartungen gesetzt werden, da ist auch die Chance größer, dass
eine Besserung eintritt. Zuwendung, Kontakt und Anteilnahme führen zu
deutlichen Verbesserungen."
Aus: Harald Walach: "Weg mit den Pillen! Selbstheilung oder warum wir für
unsere Gesundheit Verantwortung übernehmen müssen - Eine Streitschrift."
Kapitel 6. Wie Selbstheilungseffekte vermittelt werden. IRISIANA
2011. [Meine Ergänzungen]
JD Levine, NC Gordon, HL Fields: "The
mechanism of placebo analgesia"Lancet. 1978 Sep 23;2(8091):654-7; Raul de
la Fuente-Fernandez, Thomas J. Ruth, Vesna Sossi, Michael Schulzer, Donald
B. Calne, A. Jon Stoessl: "Expectation and Dopamine Release: Mechanism of
the Placebo Effect in Parkinson's Disease" Science 10 August 2001: Vol.
293 no. 5532 pp. 1164-1166 DOI: 10.1126/science.1060937; A. Pollo, E.
Torre, LR Lopiano. Rizzone, M. Lanotte, A. Cavanna, B. Bergamasco, F.
Benedetti: "Expectation modulates the response to subthalamic nucleus
stimulation in Parkinsonian patients" Neuroreport. 2002 Aug
7;13(11):1383-6; Fabrizio Benedetti: " Placebo Effects: Understanding the
mechanisms in health and disease" Oxford University Press 2009, "The
Patient's Brain: The neuroscience behind the doctor-patient relationship"
Oxford University Press 2011; K.B.Thomas: "General practice consultations:
is there any point in being positive?" (Erwecken positiver Erwartung und
ein freundlich kompetenter Umgang, die die in uns wohnenden
Selbstheilungskräfte aktivieren." - BMJ Clinical research 1987.
"Wir
wissen eigentlich seit Langem, dass Überzeugungen heilen können. Die Ärzte
können zwar nicht erklären, warum sich manche Patienten kraft ihrer
Überzeugungen heilen, aber die Tatsache als solche wurde so oft
dokumentiert, dass wir zumindest eine Verbindung akzeptieren müssen
zwischen der Wiederherstellung der Gesundheit und der Überzeugung des
Patienten, dass er geheilt sei. Was wir im Leben für wahr halten, kann für
uns bedeutender sein, als das, was andere als Wahrheit bezeichnen.
Aus: Gregg Braden: "Der
Realitäts-Code. Wie Sie Ihre Wirklichkeit verändern können" (The
Spontaneous Healing of Belief. Shattering the Paradigm of False Limits
2008 ) Seite 79f. KOHA 5.Auflage 2011
Ein Arzt verschreibt einem Patienten,
der an Erkältung oder Ausschlag leidet, eine Zuckerlösung, ein sog.
"Scheinmedikament", das eigentlich keine wirksamen Stoffe gegen die
Beschwerden enthält. Wenn der Patient, der nicht weiß, dass er gar keinen
Wirkstoff erhielt, daraufhin Besserung verspürt, spricht man vom
Placebo-Effekt. Allein das "Ritual der Behandlung" und der "Glaube
and die Heilkraft der Medikation" führen zu positiven, Selbstheilung
fördernden Veränderungen im Organismus des Patienten.
Das "Placebo" kann
alle möglichen Formen annehmen: Zuckerpille, Zuckerlösung, Kochsalzlösung,
die Person des Arztes, sein Zuhören, seine Worte und Handlungen;
Operationen, bei denen nichts Wirksames getan wird.
"Wir
konstruieren eine (erst einmal) rein subjektive Regel (beten hilft, die
weißen Dinger helfen), wenden sie an (beten, schlucken sie) und erreichen
damit, dass geschieht, was wir uns erhofft haben (wir bleiben gesund, wir
werden gesund) - und erreichen damit nicht nur unser Ziel (wider alle
naturwissenschaftliche Vernunft), sondern verifizieren rückwirkend unsere
(ehedem unbegründeten) Annahmen."
Aus: Dr. Christian Ankowitsch (b.1959, österr. Journalist,
Schriftsteller): "Mach’s falsch, und du machst es richtig. Die Kunst der
paradoxen Lebensführung" Seite 36f. ROWOHLT 2011
Das Wort placebo ist lateinisch
und heißt eigentlich "ich werde gefallen".
Psalm 116, Vers 9 beginnt auf lateinisch mit den Worten "Placebo domino in
regione vivorum", was bedeutet: "Ich werde dem Herrn gefallen im Lande der
Lebenden".
Schon der griechische Philosoph
Platon
[428-348 v.u.Z] lehrte, dass Worte durchaus die
Kraft haben, Kranke zu heilen.
Der Name "Placebo-Effekt" wurde
erstmals
1920 von Dr. med. Thomas C. Graves in
die Medizin eingeführt.
"Ohne den Glauben der PatientIn läuft gar nichts. Glauben? Es geht im Grunde um Religion.
Die heutigen Menschen, die sich zunehmend von der Kirche abwenden, suchen und finden wesentlichen Halt in der Medizin. Treffend
spricht der Psychoanalytiker Michael Balint [1896-1970](1) von der Droge Arzt (The doctor as a drug). Er kann jedoch genau so gut auch
als Placebo bezeichnet werden. Mit Sicherheit ist er jedenfalls das am häufigsten verwendete Heilmittel. Doch seine Wirkung ist keineswegs
immer gutartig. ÄrztInnen können auch als Nocebo ["Ich werde schaden"] wirken - es können sich Allergien entwickeln, unerwünschte
Nebenwirkungen auch. So ist auch meist nicht die chemische Zusammensetzung eines Medikaments ausschlaggebend für seine Wirkung, nein,
es ist die Atmosphäre, in welcher es verschrieben und eingenommen wird. Die Ärzteschaft selbst kennt sich da nicht so gut aus. Das läuft
meist intuitiv ab. Menschen, die zu ÄrztInnen gehen, sind voller Hoffnung; doch sie sind auch ängstlich. Sie sind bereit für die Rituale,
die ärztliche PriesterInnen zelebrieren. Völlig verändert kommen sie danach aus der Praxis heraus: Nun sind sie geweiht oder verdammt. Ein
dramatisches Geschehen, kaum möglich, sich ihm zu entziehen. ÄrztInnen sind in der Lage, mit ihren Eingriffen den Tod abzuwenden. Sie wirken
mit ihren fachlichen Mitteilungen hochgradig suggestiv ["verfänglich"], diese werden zu sich selbst erfüllenden Prophezeiungen. Falsche
Diagnosen können sogar töten. Und insbesondere psychiatrische Diagnosen haben eine soziale und moralische Tragweite. Die Macht, eine Diagnose
wie Schizophrenie zu stellen, ist groß. Sie signalisiert dem betreffenden Menschen, so wie er ist, nicht in Ordnung zu sein. Sie [Die Diagnose]
zu akzeptieren bedeutet eine Unterwerfung unter das ärztliche Diktat, ja den sozialen Tod. Von der psychiatrischen Diagnose wieder loszukommen
setzt eine eingehende und anspruchsvolle Auseinandersetzung mit dem psychiatrischen Denken voraus ... Wirksam ist alles, was die Erwartungshaltung
des betreffenden Menschen bestärkt. Die Größe, die Farbe, Art (Kapsel oder Tablette), der Preis einer Pille und sogar das Geschlecht der
Beteiligten spielen eine Rolle. So trat beispielsweise die angestrebte Schmerzhemmung bei Männern ausschließlich auf, wenn Frauen die Versuche
leiteten. Eindrücklichere Verfahren wie Injektionen, Infusionen und Operationen haben deutlichere Wirkungen. Sogar die Verabreichung von
Elektroschocks ist mit dem Auftreten von Placebo-Effekten verbunden. Doch all diese Maßnahmen sind auch gefürchtet. Angst ist ein Gefühl, das
mögliche positive Reatkionen verhindert und negative Placebo-Effekte (Nocebo-Effekte) auslöst: unangenehme, ja gefährliche Beschwerden wie
Benommenheit, Schwindel, Übelkeit, Schweißausbrüche, Sehstörungen, Schlaflosigkeit. Selbstverständlich kann auch Placebo-Abhängigkeit entstehen -
verbunden mit Entzugserscheinungen beim Absetzen. Placebos sind Alleskönner; alles können sie, was Medikamente bewirken - im psychischen wie
im körperlichen Bereich. Placebo-Effekte stellen sich nicht nur im engeren Umfeld der Medizin ein. Überall, wo sich Menschen mit Hoffnungen und Erwartungen einer
Behandlung unterziehen, kommt es zur Placebo- oder Nocebo-Effekten. Das gilt für die traditionelle chinesische Medizin, die Akupunktur, die
Homöopathie, Geist- und Naturheilkunde, esoterische, magische und religiöse Behandlungsmethoden, Seelsorge, Handauflegen, Schamanismus und
selbstverständlich ebenso für die Psychotherapie. Da sind sogenannte unspezifische Faktoren - eine emotional positive, vertrauensvolle
Beziehung, die mit der Therapie verbundene Besserungserwartung, die Motivation der KlientInnen, Persönlichkeit und Stimmung der TherapeutInnen
- mindestens so ausschlaggebend wie die angewandte Methode. Das Ausmaß der positiven Antworten auf Placebo ist enorm variabel. Sie bewegen
sich zwischen null und praktisch hundert Prozent (2). Dies ist leicht verständlich, handelt es sich doch dabei um ausschließlich psychisch
ausgelöste Phänomene. Positive Medikamentenwirkungen - sowohl in der Psychiatrie wie auch in der körperlichen Medizin - müssen deshalb in
erster Linie nicht als biologisches, sondern als psychosoziales Geschehen verstanden werden."
Aus: Dr. med. Marc Rufer: "Placebo-Effekte" in Peter Lehmann, Volkmar Aderhold, Marc Rufer, Josef Zehentbauer: "Neue Antidepressiva,
atypische Neuroleptika - Risiken, Placebo-Effekte, Niedrigdosierung und Alternativen. Mit einem Exkurs zur Wiederkehr
des Elektroschocks" S. 175f, Placebo-effekte allüberal s.177Peter
Lehmann Publishing 2018 (2017). (1) Michael Balint (1896-1970): "Der Arzt,
sein Patient und die Krankheit" (The Doctor, his Patient and the Illness
1957) S.19, Klett Cotta 10.Auflage 2001. (2) Irving Kirsch, Thomas J.
Moore, Alan Scoboria, Sarah S. Nicholls: "The Emperor's New Drugs: An
Analysis of Antidepressant Medication Data Submitted to the U.S. Food and
Drug Administration" Prevention and Treatment, Volume 5, Article 23,
posted July 15, 2002. Irving Kirsch: "The Emperor's New Drugs: Exploding the Antidepressant Myth" Random House
Group 2009. Irving Kirsch, Guy Sapirstein: "Listening to Prozac [Fluoxetin] but Hearing Placebo - A Meta-Analysis of Antidepressant
Medication" Prevention and Treatment, Volume 1, Article 2a, posted June 26, 1998. Irving Kirsch, Brett J. Deacon, Tania B. Huedo-Medina,
Alan Scoboria, Thomas J. Moore, Blair T. Johnson: "Initial Severity and Antidepressant Benefits: A Meta-Analysis of Data Submitted to the
Food and Drug Administration" PLoS Med. 2008 Feb;5(2):e45
1955 veröffentlichte Henry Knowles Beecher
(1904-1976, leitender Anästhesist des Massachusetts General Hospital in
Boston) einen bedeutenden Artikel mit dem Titel "The Powerful Placebo", im
Journal of the American Medical Association, Vol.159, No.17, (24.12.1955).
Darin beschreibt H. K. Beecher seine Überprüfung von mehr als zwei Dutzend
Fallstudien und stellt fest, dass ein Drittel der Patienten dieser Studien
letztendlich geheilt wurden, ohne dass es medizinisch erklärbar war.
Dieses Phänomen bezeichnete er als Placebo Effekt.
"Was ´Scharlatanerie´ bewirken kann, wurde bereits mehrfach
wissenschaftlich untersucht. Edzard Ernst, Inhaber eines Lehrstuhls für
Komplementärmedizin an der britischen Universität Exeter, ließ in einer
Studienreihe fünf Schauspieler die Gesten und Rituale ihrer "spirituell
erleuchteten" Kollegen trainieren und dann als "Geistheiler" chronische
Schmerzpatienten behandeln. Die Erfolge waren großteils verblüffend. "Wir
hatten beispielsweise eine Frau, die seit fünf Jahren auf den Rollstuhl
angewiesen war. Mittlerweile ist sie fast schmerzfrei und kann wieder
gehen", berichtet Ernst und fügt hinzu: "Ein Medikament, das chronische
Schmerzpatienten ähnlich effektiv zu heilen vermöchte, wäre zweifellos ein
Bestseller." Damit erscheint auch die seit Langem geführte Diskussion um
viele alternative Heilmethoden in einem neuen Licht. Die Behauptung "Alles
nur Placebo" mag in vielen Fällen stimmen. Aber, dreht Ernst das Argument
um, "manche Placebos sind so wirksam, wie man das Arzneimitteln nur
wünschen kann" ... Die enorme Wirksamkeit von
Zuwendung ist die vielleicht wichtigste Lehre, die aus der
Placeboforschung in den klinischen Alltag übernommen werden kann
... Eine optimistische, freundliche Grundhaltung ist Pflichtprogramm,
negative Aussagen über eine Krankheit hingegen sind strikt tabu."
Aus: Bert
Ehgartner:
"Gesund, bis der Arzt kommt. Ein Handbuch zur Selbstverteidigung" Seite
51f, LÜBBE 2010
"Auch die
PLACEBOFORSCHUNG weiß um den Wert von
INFORMATIONEN.
Informationen - gleich welcher Art - haben nachweislich immer eine
machtvolle Wirkung auf uns. Das kann jeder aus seinem täglichen Leben
tausendfach bestätigen. Wir schnappen irgendeine Bemerkung auf - und
machen uns Sorgen [Nocebo]. Die langersehnte Mail oder der Anruf mit einer
positiven Nachricht hingegen läßt die Seele jubeln [Placebo]. Nach einer
Auseinandersetzung schafft es der einsetzende Ärger, einem die nächsten
Stunden tiefschwarz zu vermiesen. Und weil uns dann ein Moment spontan zum
Lachen bringt, sieht die Welt wieder freundlich aus, wir fühlen uns
bestens.
Informationen sind schnell und direkt. Sie erreichen nicht
nur unmittelbar unser Gehirn, sondern bilden dort Synapsen, die wiederum Botenstoffe aussenden, durch die das gesamte
Zellverhalten des Körpers reguliert wird. Jedes Gehirn hat ~ 10 hoch 84
Synapsen, das heißt Verschaltungs-möglichkeiten [neuronale Netzwerke].
In der Summe sind dies mehr Möglichkeiten, als es Elementarteilchen im
Universum [~ 10 hoch 80] gibt. Es ist deshalb nicht verwunderlich, dass
jede INFORMATION, auch die beiläufigste und unbedeutendste und auch nur
eine erinnerte oder unbewusst uns erreichende Information, eine
spezifische körperliche Reaktion erhält. Solange diese Reaktionen im
verträglichen Rahmen liegen, nehmen wir sie nicht weiter zur Kenntnis.
Erst wenn wir SCHMERZEN haben oder/und eine dramatische DIAGNOSE erhalten,
fühlen wir uns aufgefordert, sofern wir uns geistig mit der Kubymethode
[Mein Geist/Bewusstsein bestimmt über die Materie/den Körper!] heilen
wollen, genauer hinzuschauen. Es gilt, sich die krank machenden
Informationen bewusst zu machen, die derartige Synapsen gebildet und
entsprechende Botenstoffe ausgesendet haben.
Machen wir uns immer wieder klar:
INFORMATIONEN können heilen [Placebo], aber sie können auch krank machen
[Nocebo].
INFORMATIONEN bilden 400 bis 4000 Mal schneller Synapsen als
Interventionen - sprich gespritzte oder geschluckte Medikamente oder OPs
oder andere physio-therapeutische Maßnahmen. Was entscheidet darüber, ob
eine Information - welchen Gehalts auch immer -
krank oder gesund macht?
Eine objektive Antwort darauf kann es nicht geben.
Dieselbe Information kann den einen krank, den
anderen gesund machen.
Wer beispielsweise unter einer Kündigung
leidet, muss ausprobieren, welche Formulierung ihn am stärksten trifft.
Welche Formulierung entspricht den eigenen Ängsten am meisten? Fühle ich
mich von einer Information - wie der "Kündigung" - so stark betroffen,
dass ich krank werde, dann muss ich für meine schnellstmögliche Genesung
herausfinden, welche Ängste sich damit verbinden. Gibt es zu dieser Angst
vor einem möglichen Ruin irgendeine Erinnerung? Es ist vielleicht nicht
mal eine Erinnerung, sondern zunächst nur ein Gefühl. Das aber zu
ergründen, ist der Weg zur Heilung.
Dieser Weg lässt sich auch abkürzen, indem man beispielsweise noch in der
Schocksituation sagt: "Ich vergebe der Firma
für die Kündigung. Ich schenke der Firma meine Liebe und bedanke mich bei
ihr für alles, was sie für mich getan hat." Wer es schafft, nicht
nur so zu denken, sondern diesen Dank auch auszusprechen und
niederzuschreiben, dem ist danach sicherlich leichter ums Herz, und
vielleicht hilft es ihm auch, wieder auf die Beine zu kommen. Wenn die
LEBENSENERGIE dennoch getrübt bleibt und eine neue erfüllende Arbeit oder
Tätigkeit nicht in Sicht ist, dann reicht dieses Vorgehen natürlich nicht.
Dann kommt man einfach nicht darum herum, sich die ursächliche Geschichte
(Information) bewusstzumachen, die die aktuellen Ängste nährt.
Kein Zweifel: INFORMATIONEN WIRKEN. Da
der Mensch ein Informationswesen ist - was, wie wir gesehen haben, seine
körperliche Reaktion auf negative Informationen angeht, - ist es durchaus
einen Versuch wert, umgekehrt vorzugehen und mit positiven Informationen
auch positive Reaktionen hervorzufrufen. Und die weitere gute
Nachricht lautet: Da das Gehirn - wie
Sie inzwischen wissen - zwischen Fakt und
Fiktion nicht unterscheidet, kann die Fiktion (die Illusion) einer
positiven Information selbst erschaffen werden. ["Das was ich
denke, wird Wirklichkeit!"]
- "Jeder von uns weiß also, dass er auf Illusionen [3] ebenso mit echten
Gefühlen reagieren kann, wie auf tatsächliche Begebenheiten. Ein
Filmregisseur, der diese Fähigkeit
"schamlos" ausnützt und 98% seines Publikums zum Heulen bringt, bekommt
für diese Manipulation den Oscar. Ein Selbstheiler, der dasselbe macht und
ebenso wie der Regisseur eine Illusion produziert, die wirkt, wird von der
Schulmedizin zum Esoteriker abgestempelt. Dabei macht er nichts anderes
wie ein Regisseur mit einem Film - die Illusion [3] wirkt ...
Werner Heisenberg [1901-1976, 1932
Noblpreis f. Physik] hat mit seiner Unschärferelation [1927]
erwiesen, dass der Betrachter durch das Betrachten [mit seiner
neuronalen zentralen Bewertung] das Betrachtete
verändert, man also niemals in der Lage ist, ein objektives Bild von
etwas zu erhalten. Lange Rede kurzer Sinn: Es gibt in diesem Universum nur
Subjektivität. Dementsprechend funktioniert auch unser Gehirn." [2] -
Jemand, der beispielsweise den Glaubenssatz verinnerlicht hat:
"Man kommt immer durch" oder
"Irgendwie geht's schon weiter", wird
von einer Kündigung vermutlich nicht so heftig erschüttert werden.
Diejenigen, bei denen auf die Schnelle keine Heilung möglich ist, haben
die Aufgabe, so tief in sich zu forschen, bis sie die Ursache dafür
gefunden haben, warum ihnen die Kündigung so zusetzte und sie krank
wurden.
Wer in seinem Bewusstsein [Geist] die Hierarchie des Seins ["GEIST
vor Raum-Zeit-MATERIE", "Mind over Matter"] herstellt, den Geist zum Chef seines Lebens macht und
deshalb seinen Körper kein eigenständiges Verhalten zuspricht, sondern ihn
als Ausdruck, Form oder Manifestation seiner seelischen Zustände
betrachtet, der würde bei Bauchweh nach einer Kündigung dies sofort als
eine Reaktion auf die geistig-seelische Kränkung durch eine Information
[Kündigung] erkennen und entsprechend gegensteuern.
Mit einer positiven Information kann die Gesundheit mitunter auf sofortige
Weise wieder-hergestellt werden. Das gelingt jedoch nur, wenn wir
den Zweifel an der Wirksamkeit von Informationen überwunden haben und dem
Körper kein eigenständiges Leben mehr zuweisen. Warum aber hegen die
meisten von uns solch erhebliche Zweifel an dieser Art von Selbstheilung?
Warum erkennen wir die eigene Kompetenz nicht an? Das hat ... vor allem
mit der jeweiligen WELTANSCHAUUNG (das
mechanistische/ physikalistische/ grobstoffliche Welt-/ Menschenbild; das bio-chemische
Menschenbild; das energetische Wesen-Mensch; der Mensch als Information;
das psycho-emotional-geistig-spirituell-seelische Menschenbild) zu tun."
Aus: Klemens Kuby: [1] "Gesund ohne Medizin: Die Kubymethode - Anleitung zum Andersdenken" Information für alle Zellen S.28-32, Kösel 6.aktualisierte Auflage 2017
(2012), [2] "Mental Healing - Das Geheimnis der Selbstheilung" Die Praxis der Selbstheilung. Imagination. Illusionen wirken, S.129f, Kösel 2010;
[3] Illusion: "Fiktion", "Falsche Wahrnehmung der Wirklichkeit", "Sinnestäuschung", "Fantasiegebilde", "Täuschung", "Trugbild"; INFOS: Denkrahmen - Paradigma - Erkenntnis
>>>
Placebos helfen jedoch nicht
immer oder bei allen Krankheiten; ihre Wirkung scheint davon abzuhängen,
wie stark der Patient daran glaubt und erwartet, dass die Behandlung
wirkt.
"Glauben" ist das
existentielle Vertrauen, dass sich eine "Situation" zum Guten wenden kann.
Ich stelle mir vor, wie es sein soll, und genau so wird es dann!
Placebos sind eine Herausforderung für das Ideal der informierten
Entscheidung.
"In
der ersten Hälfte des 20.Jahrhunderts hatten Physiker herausgefunden und
sich eingestehen müssen, dass die Ergebnisse von kernphysikalischen
Experimenten davon abhängen, welches Ergebnis der Experimentator erwartet.
Wenn wir also freudig erwarten, dass eine Person gesund wird, erhöhen wir
allein damit die Chance, dass dies tatsächlich geschieht. Für die Physiker
selbst jedoch stellt diese Erkenntnis schlichtweg eine Katastrophe dar,
denn sie beinhaltet, dass es objektive Messungen im bis dahin geglaubten
Sinne überhaupt nicht geben kann. Sobald ich etwas messe, bringe ich mich
als Subjekt in die Messung mit ein und beeinflusse sie. Genau das ist es,
was man in der Medizin den Placeboeffekt nennt: Durch die schlichte
Anwesenheit des Therapeuten oder durch seine Gedanken an den Heileffekt
einer Methode beeinflusst er den Heilungsprozess und damit auch die
Messergebnisse. Wirksam sind das Bewusstsein und die Absicht, gleich ob
direkt von Mensch zu Mensch oder über räumliche Distanz"
Aus: Andreas Diemer:
"Die fünf Dimensionen der Quantenheilung" S.134-137, MensSana 2011
Positive Gedanken sind eine
biologische Voraussetzung für ein glückliches und gesundes Leben.
Nicht unsere Gene, sondern unsere "Überzeugungen" (unsere Gedanken)
steuern unser Leben.
"Deine Überzeugungen werden deine Gedanken - Deine Gedanken werden deine
Worte - Deine Worte werden dein Handeln - Dein Handeln wird zu deinen
Gewohnheiten - Deine Gewohnheiten werden zu deinen Werten - Deine Werte
werden zu deiner Bestimmung"
Mahatma Gandhi
(2. Oktober 1869 in Porbandar, Gujarat; ermordet, am 30. Januar 1948 in
Neu-Delhi) war ein indischer Rechtsanwalt, Pazifist, Menschenrechtler und
politischer sowie geistiger Führer der indischen Unabhängigkeitsbewegung,
die 1947 mit dem von ihm entwickelten "Konzept des gewaltfreien
Widerstandes" das Ende der britischen Kolonialherrschaft über Indien
herbeiführte.
"Was eine Behandlung mit einem Patienten macht oder nicht macht, ist
nur zum Teil von den objektiven Eigenschaften der Behandlung abhängig.
Was offensichtlich viel wichtiger ist, ist die
Bedeutung, die eine Behandlung in uns selbst, in unserem Geist, erzeugt:
die Bedeutung des Neuwerdens, mit allen
Assoziationen und Kräften, die dadurch freigesetzt werden...
Normalerweise werden solche Effekte im Rahmen des Maschinenparadigmas [siehe
Harald Walach: Der Körper als Maschine
>>>]
als "Placeboeffekt" bagatellisiert. In Tat
und Wahrheit sind sie aber Kern und Rückgrat aller therapeutischen
Bemühungen. Denn sie ermöglichen die therapeutischen Eigenleistungen des
Organismus, die Selbstheilungseffekte. Wir gehen normalerweise davon aus,
dass die kausalen, spezifischen Effekte der Arzneimittel die wichtigsten
sind, und dass die Effekte der Bedeutung, des Kontextes vernachlässigt
werden können. Dabei ist es höchstwahrscheinlich andersherum. Ich verwende
gerne das Bild der Zwerge, die auf den Schultern von Riesen sitzen, als
Illustration ... Johannes von Salisbury [1115-1180], der zu sagen pflegte:
Wir sehen so weit, weil wir Zwerge sind, die auf den Schultern von Riesen
sitzen. Er meinte damit natürlich das Verhältnis der neuen Einsichten zur
alten Tradition. Ich münze das Bild um: Unsere
spezifischen, kausalen Therapien - die Herzoperation, das
Schmerzmedikament, die allgemeinen therapeutischen Bemühungen unseres
medizinischen Systems - sie funktionieren so gut,
weil sie Zwerge sind, die auf den Schultern von Riesen sitzen. Die Riesen
sind in diesem Falle die unspezifischen Effekte der Therapie, das
was Jerome D. Frank [1910-2005] die allgemeinen
therapeutischen Effekte nannte und ich oben als
Selbstheilung charakterisiert habe. Sie sind
die Basis für alle anderen spezifischen Maßnahmen und ohne diese
Selbstheilung würde kaum etwas therapeutisch funktionieren. Dass wir dies
aus dem Auge verloren haben und so tun, als könnten wir ohne diese
allgemeinen Effekte auskommen, zeigt, wie verblendet wir sind. Woher kommt
das? Nun, es ist meiner Meinung nach wieder ein Ausdruck des allgemeinen
Denkmodells. Genauer: Es beruht auf der Logik der Medikamentenentwicklung.
Nun muss man etwas wissen, was den meisten
Laien nicht sofort klar wird: sofern ein Effekt - wie klein er auch sei -
vorhanden ist, kann man ihn mit einer Studie, die groß genug ist, auch
statistisch absichern. Die Statistik erteilt
keine klinischen Bedeutungen, sondern macht nur
Aussagen über die Sicherheit eines Schlusses. Ob der Schluss
selbst sinnvoll ist, die Aussage wichtig, der Effekt von klinischer
Bedeutung, ist nicht Sache der Statistik. Das hängt mit ihrer inneren
Logik zusammen, die wir jetzt nicht genauer analysieren wollen. Aber es
hat die Auswirkung, dass es passieren kann, dass ein
Präparat "wissenschaftlich geprüft", "statistisch signifikant" ist und
dennoch klinischer Unsinn - nämlich dann, wenn der Effekt sehr
klein ist, die Nebenwirkungen hoch und die Kosten zu teuer ... Stellen Sie
sich vor, sie sind ein Patient mit Migräne. Sie wissen: Nichts kann die
Krankheit heilen, man kann höchstens etwas gegen die Schmerzen tun. Die
Kosten dafür: ein paar hundert Euro im Monat (für die Krankenkasse) und
das Risiko einiger Nebenwirkungen, evtl. auch eine gewisse Abhängigkeit.
Nun wollen Sie natürlich wissen: Rentiert sich die Einnahme einer solchen
Substanz wirklich? Wie groß ist die Chance, dass sie mir hilft? Wenn Ihnen
Ihr Arzt sagt: "Jedem zweiten Patienten hilft das Medikament", stehen Ihre
Chancen 50:50 und damit nicht schlecht. Wenn er jedoch sagt, man müsse
zehn Patienten [siehe NNT - Number Needed to Treat] behandeln, bis einem
von ihnen geholfen wird, dann werden Sie es sich vielleicht überlegen.
Würde er gar sagen, man müsse 99 Patienten behandeln, bis einem geholfen
wird, dann werden Sie es sich sehr gut überlegen, ob sie eine solche
Behandlung wollen. Dies ist das Konzept der
klinischen Wirksamkeit oder klinischen
Bedeutung eines Effekts, statistisch gesprochen der
Effektstärke ... Ein Effekt ist immer dann bewiesen, wenn die so
genannte Nullhypothese (keinerlei Effekt) mit einem statistischen Test
widerlegt wurde. Wenn ein Effekt sehr groß ist, dann benötigt der
Forscher relativ wenige Patienten, um im Rahmen seiner Statistik sagen zu
können, ein Effekt sei statistisch bedeutsam oder signifikant. Wenn ein
Effekt sehr klein ist, benötigt er einfach sehr viele Patienten in
einer Studie, um ihn statistisch abzusichern.
Faustregel: Studien, bei denen mehr als 100 Patienten eingeschlossen
waren, haben in aller Regel mit relativ kleinen Effekten zu tun.
Weil alle Beteiligten sparsam sind - die Pharmafirmen, die öffentlichen
Geldgeber und die Ethikkommissionen, welche die Studien genehmigen müssen
-, wird immer genau überlegt, wie groß eine Studie mindestens sein muss,
um den erwarteten Effekt statistisch absichern zu können. Wie wichtig uns
ein Effekt ist, hängt ein bisschen davon ab, wie bedeutsam die Krankheit
ist, wie schwer sie zu behandeln ist, wie hoch die Folgekosten der
Krankheit wären, und oftmals auch davon, wie leicht sie zu beeinflussen
ist ...
Man entdeckte in den 1960er-Jahren, dass
Aspirin nicht nur dazu dienen kann, Entzündungen zu hemmen - es
beeinflusst die Synthese von Prostaglandinen, einer Gruppe von
Botenstoffen, die Entzündungsgeschehen im Organismus vermitteln -, sondern
dass es auch zur Blutverdünnung [irreversible Beeinträchtigung der
Blutplättchenklebrigkeit, Thrombozyten Aggregationshemmung] verwendet
werden kann. Daraus entwickelte man die Idee, dass man ja vielleicht
Aspirin zur Vorbeugung des Herzinfarktes verwenden könne. Man führte
eine entsprechende Studie durch. bei dieser Studie erhielt medizinisches
Personal Aspirin oder Placebo über einen Zeitraum von vielen Jahren, im
Durchschnitt fünf Jahre. Die Studie wurde vorzeitig abgebrochen, weil
damals klar wurde: Aspirin ist signifikant wirksamer in der Vorbeugung von
Herzinfarkt als Placebo. Man wollte also aus ethischen gründen den
Patienten der Placebogruppe das wirksame Aspirin nicht vorenthalten.
Sieht man sich nun die Daten etwas genauer an, so bemerkt man: In diese
[Aspirin] Studie wurden mehr als 10.000 Menschen eingeschlossen und über
etwa fünf Jahre lang beobachtet. Aus der grundlegenden Statistik ist klar,
dass mit einer so großen Zahl von Probanden auch der kleinste Effekt als
statistisch bedeutsam belegt werden kann. In der Tat, der Effekt ist
winzig. Aber weil man eben der Verhütung des Herzinfarktes so hohen
Wert beimaß und Aspirin vergleichsweise billig und unkompliziert zu sein
schien, darum erschien auch ein sehr kleiner Effekt klinisch sinnvoll. Die
Größe des Effektes beträgt in dieser großen Studie ungefähr 0.05 ...
Während klinische Studien zunächst nach der statistischen
Signifikanz [siehe unten p<0,05] fragen ("Hat das Medikament wirklich
einen Effekt oder trat die Wirkung nur zufällig auf?"), müssen sich die
Behörden und wir als Verbraucher nach der klinischen Relevanz und
Bedeutung eines Effektes fragen ... Die Logik der Medikamententestung
führt aber nun dazu, dass wir generell und prinzipiell nur auf den
Unterschied schauen, der zwischen der Placebogruppe und der
Behandlungsgruppe zu messen ist. Die Effektstärke sagt uns, wie groß
dieser Unterschied ist.
Implizit gehen wir dabei davon aus, dass die
Placebokomponente des Tests wie ein Hintergrundrauschen immer gleich groß
ist, sozusagen das Urmeter der klinischen Testung, unverzerrt und stabil.
Das Vertrackte
ist nun Folgendes: Zum einen
täuschen uns die Signifikanzen der Statistik [siehe Signifikanz unten]
darüber hinweg, dass die gefundenen Effekte (etwa die der konventionellen
Pharmakologie) oft praktisch klinisch viel weniger Bedeutung haben, als
wir denken. Das führt zu einer Verzerrung der Wahrnehmung, die die
klinische Brauchbarkeit der pharmakologischen Effekte überschätzt. Zum
anderen kann es sein, dass manche therapeutischen Maßnahmen dazu führen,
dass die ganz allgemeinen therapeutischen Effekte, die in den
Placebogruppen abgebildet werden, so groß sind, dass es sehr schwierig
wird, darüber hinaus noch so genannte spezifische Effekte abzubilden.
Dann sagt der wissenschaftliche Beobachter, der nicht sorgfältig genug
hinsieht: Diese Maßnahme ist nicht besser als Placebo und daher unwirksam.
Aber eigentlich ist die Maßnahme vielleicht viel effektiver als eine
andere, deren Überlegenheit über Placebo abgesichert ist. Das ist das von
mir so benannte
Wirksamkeitsparadox [Es kann Therapiemethoden / Verfahren geben
(Akupunktur, Homöopathie etc.), die es extrem schwer haben zu belegen,
dass sie mehr sind als ein komplexes Placebo und trotzdem - meinethalben
als Placebo - wirksamer sind als das Wirksamste, was die moderne Medizin
zu bieten hat. S.80] ...
Wir haben gesehen: Placebokontrollierte doppelblinde
Studien [siehe randomisierte kontrollierte Studie unten] versuchen das zu
belegen, was
die Pharmakologie "spezifische Wirksamkeit"
[Effektstärke] nennt. Sie tun dies, indem sie
die Effekte, die eine pharmakologische Substanz (im Grunde könnte
es auch der Effekt einer chirurgischen oder sonstigen Behandlung sein,
doch meistens sind es eben Arzneimittel, die so getestet werden)
gegenüber einem Placebo hat,
statistisch absichern.
Diese statistische Absicherung beruht auf zwei Annahmen:
die eine Annahme lautet, dass der Effekt klinisch bedeutsam ist; damit
wurde entschieden, dass es sinnvoll sei, die Effektstärke wissenschaftlich
zu untersuchen und zu belegen. Die andere Annahme besagt, dass das
"Rauschen", die Hintergrundeffekte, die in den Placebogruppen gemessen
werden, über alle Untersuchungen und Behandlungen hinweg ungefähr gleich
sind ... Die Fehlinterpretation von "Placebo" als eine feste Größe als
eine Art therapeutisches Urmeter, das man anlegen kann. Aber genau dieses
gibt es nicht ... weil sich die Effektivität von Placebos von Studie zu
Studie, von Behandlungsmethode zu Behandlungsmethode verändert ... die
letzte Annahme ist sehr problematisch ... In Placebogruppen
klinischer Studien werden mindestens drei Effekte gleichzeitig
kontrolliert:
1.) der natürliche Verlauf einer Krankheit (Effekt der Zeit) 2.)
Keine Messung ist perfekt (methodische Artefakte: Labormaße, Fragebögen,
statistische Fehler u. a.)
3.) Variable Größen wie das psychologisch-therapeutische Potential
einer Behandlung, die psychologischen Effekte einer Therapie, diejenigen
Effekt, die durch Erwartung, Steigerung der Hoffnung, Entspannung,
Minderung der Angst zustande kommen = "Effekte der
Selbstheilung" ... Das medizinische Schimpfwort dafür ist
"Placeboeffekte" ... Placeboeffekte und Therapieeffekte gehen in
klinischen Studien Hand in Hand. Es ist wie bei einem alternden Ehepaar:
Wenn es dem einen gut geht, geht es dem anderen auch gut und umgekehrt.
S.80-84
Man hat bei depressiven Menschen in
der Tat - vor allem in Obduktionsstudien, aber neuerdings auch mit
radioaktiver Bildgebung - gesehen, dass das Serotoninsystem [Stimmung,
Schlaf, Appetit, Sexualität] bei ihnen weniger aktiv ist als bei anderen
Menschen ... Selektive Serotonin-Wiederaufnahmehemmer (SSRI,
"Selective Serotonin Reuptake Inhibitors") ... führen dazu, dass das
Serotonin, das zum Übertragen von Nervenimpulsen freigesetzt und
anschließend wieder von der [Nerven-] Zelle aufgenommen wird, länger
verfügbar bleibt, indem die Wiederaufnahme blockiert wird ... Daher ist ja
auch die Idee nahe liegend, diesem [Transmitter-] System zu helfen, indem
man mehr Serotonin verfügbar hält. Und man sollte denken, dass das auch
therapeutisch extrem wirksam ist. Wie sieht nun die Datenlage aus?
Alle SSRI sind in einer langen Serie von Doppelblindstudien gegen Placebo
getestet worden. Wenn man der offiziellen Sprachregelung folgt, dann sind
sie erfolgreich, denn sie sind Placebo überlegen [siehe vorher]. Wenn
man alle publizierten Studien heranzieht, dann findet man einen
signifikanten [nicht zufällig, p
≤
0,05, siehe unten] Effekt, der auch klinisch einigermaßen bedeutsam ist.
Er ist zehnmal so groß [0,5] wie der oben erwähnte von Aspirin [ungefähr
0.05] zur Vorbeugung [Primärprävention] von Herzinfarkt und ungefähr so
groß wie der, den wir zur Beschreibung der Wirksamkeit von
Achtsamkeitsmeditation [bei chronischen Schmerzen, Angstzuständen und
Ähnlichem] bei chronischen Gesundheitsproblemen gefunden haben. Wenn
man aber genauer hinsieht, dann entdeckt man Folgendes: Die
meisten dieser Studien sind (direkt oder indirekt) von der
pharmazeutischen Industrie durchgeführt oder bezahlt worden, die solche
Substanzen entwickelt. Denn sie hat ja auch ein Interesse daran, dass
diese Substanzen auf den Markt kommen. In den USA müssen die
pharmazeutischen Unternehmer alle Studien bei der Zulassungsbehörde [FDA,
Food and Drug Administration] ... einreichen. Es
genügt, wenn eine oder zwei Studien eine [statistisch!] signifikante
Überlegenheit über Placebo zeigen, dann erhält das Präparat eine Zulassung.
Dass dabei auch so manche negative Studie dabei ist, bei der keine
Überlegenheit über Placebo herausgekommen ist, das zählt nicht, solange
hin und wieder eine Überlegenheit gezeigt werden kann. Was passiert
nun mit den negativ ausgegangenen Studien? Sie bleiben in den
Archiven der FDA oder in den Schubladen der Pharmaindustrie ...
Nur selten werden solche negativen Befunde
publiziert.
Es gibt zwar mittlerweile eine laute
Lobby von
[unabhängigen] Forschern, die fordert, dass alle
Befunde - auch die negativen - publiziert werden müssen. Warum?
Weil nur so die Effektstärke, die
eine Intervention hat, ohne Verzerrung geschätzt werden kann, wenn
man etwa viele solcher [negativen] Studien in Metaanalysen zusammenführt
und statistisch ausrechnet, wie groß eben dieser Effekt ist ... Durch das
Unterschlagen der schlechten Ergebnisse wurde der Gesamtbefund verzerrt
...
Der Effekt von SSRI und anderen pharmakologischen
Substanzen wird kolossal überschätzt ... Für den
Endverbraucher aber ist statistische Signifikanz nur ein Teil der
Botschaft. Er will wissen, wie groß der Effekt denn wohl ist, den man mit
einer solchen Intervention im Normalfall erzielt - nicht nur, ob sich ein
solcher Effekt statistisch von Placebo unterscheidet. Und um das zu
wissen, muss man eben alle Daten, alle Studien [auch die negativen] in die
Rechnung mit einbeziehen ...
Nun haben einige Forschergruppen unabhängig
voneinander die Archive der FDA aufgesucht und die Daten der negativ
ausgegangen Studien mit eingerechnet. Sie fanden:
Von insgesamt 74 durchgeführten [Antidepressiva] Studien blieben
knapp ein Drittel unpubliziert. Nur drei der negativ ausgegangenen Studien
waren publiziert. 22 blieben unpubliziert und elf negative Studien wurden
["geschönt"] so publiziert, dass sie als positiv dargestellt wurden.
Nimmt man nur die publizierten Daten, so hat es den Anschein, als
wären 94% der Studienergebnisse positiv. Nimmt man alle Befunde,
so sinkt dieser Prozentsatz auf nur noch 51% ... Während in der
publizierten Literatur die Effektstärke der SSRI in Metaanalysen etwa 0,5
beträgt, sinkt sie, wenn man die negativen Studien korrekt mit einrechnet,
auf 0,3
[Erick H. Turner, M.D., Annette M.
Matthews, M.D., Eftihia Linardatos, B.S., Robert A. Tell, L.C.S.W., and
Robert Rosenthal, Ph.D: "Selective Publication of Antidepressant Trials
and Its Influence on Apparent Efficacy"N Engl J Med 2008; 358:252-260 ]
...
Wenn man nun
einmal zur Abwechslung nicht nur auf den Unterschied sieht, den man
wahrnimmt, wenn man die pharmakologische Depressionstherapie mit Placebo
vergleicht, sondern auf den Effekt, den die [SSRI-Antidepressiva]
Therapie insgesamt hat, so ist dieser wiederum eigentlich
erstaunlich hoch. Daher kommt es auch, dass diese Medikamente so beliebt
sind. Sie scheinen gut zu wirken. Manche Forscher sind der Meinung, dass
dies nur deswegen so ist, weil eben die Placebokomponente der
Behandlung so stark ist: Man hat ein plausibles Model ("Ihr
Serotoninspiegel ist zu wenig aktiv, wir sorgen dafür, dass mehr Serotonin
zur Verfügung steht"). Man hat die mächtige Maschinerie der biologischen
Psychiatrie im Hintergrund, mit all den hübschen Studien, die in
Hochglanzbroschüren präsentiert werden - mit Diagrammen, deren
Beschriftungen tunlichst nicht so üppig sind. All das flößt Vertrauen ein.
(Es kommt hinzu, dass eine Depression ja ohnedies eine Krankheitsbild mit
so manchen Schwankungen und Unwägbarkeiten ist.) Im Patienten wird die
Hoffnung geweckt: Jetzt passiert das Wunder. Und in der Tat, das Wunder
mag eintreffen. Denn viele Patienten in solchen Studien, auch unter
Placebo, verspüren eine Besserung ... Der englische Psychologe [Prof.]
Irving Kirsch [b.1943] ... zog [aus seinen Studien] die Schlussfolgerung,
dass
etwa 75% des gesamten Effekts der Antidepressiva
Therapie auf die Placebokomponente zurückzuführen sind
[1.) Irving Kirsch University of Connecticut, Thomas J. Moore The George
Washington University School of Public Health and Health Services, Alan
Scoboria and Sarah S. Nicholls University of Connecticut : The Emperor's
New Drugs: An Analysis of Antidepressant Medication Data Submitted to the
U.S. Food and Drug Administration. Prevention & Treatment, Volume 5,
Article 23, posted July 15, 2002] und
nur bei sehr schwer depressiven Patienten der pharmakologische Effekt
wissenschaftlich-statistisch vom Placeboeffekt zu trennen ist
[Kirsch, I., Deacon, B.J.,
Huedo-Medina, T.B., Scoboria, A., Moore, T.J., & Johnson, B.T. (2008)
Initial severity and antidepressant benefits: A meta-analysis of data
submitted to the Food and Drug Administration. PLoS Medicine 5(2): e45.
doi:10.1371/journal.pmed.0050045].
Anders ausgedrückt: Erst wenn der Patient keine Hoffnung, keine
Erwartung und keine eigene Dynamik mehr mobilisieren kann, erst dann zeigt
sich der pharmakologische Effekt. Ansonsten sind der psychologische und
der pharmakologische Effekt so miteinander verquickt, dass es schwierig
ist, die beiden auseinanderzudividieren ... Damit zeigt sich auch:
Die Annahmen der biologischen Psychiatrie stimmen teilweise - aber eben
auch wirklich nur teilweise. In einer neueren Untersuchung, in der die
pharmakotherapeutische Behandlung der Depression in der niedergelassen
Praxis abgebildet wurde, hat sich dieses zweifache Bild bestätigt ...
STAR*D-Studie [mit 4041 Patienten]
[Pigott HE, Leventhal AM, Alter GS,
Boren JJ.: Efficacy and effectiveness of antidepressants: current status
of research. Psychother Psychosom. 2010;79(5):267-79. Epub 2010 Jul 9]
... Hier wurden nicht nur SSRI
eingesetzt, sondern auch atypisch wirkende Medikamente und solche, die das
Noradrenalinsystem und das Dopaminsystem ansprechen - alles mit eigentlich
mäßigem Erfolg"
Aus: Harald Walach: "Weg mit den
Pillen!: Selbstheilung oder warum wir für unsere Gesundheit Verantwortung
übernehmen müssen - Eine Streitschrift." Kapitel 5. Wie Placeboeffekte die
Kraft zur Selbstheilung lehren. auszugsweise Seite 61-68, 70-74, 81-84.
IRISIANA 2011. [Meine Ergänzungen]
""Ich
werde gefallen", "Ich werde helfen",
In den Augen der Pharmaindustrie ist es eine Anmaßung, dass etwas
hilfreich sein kann, ohne chemische Wirkung zu zeigen. Immer wieder wird
darauf hingewiesen, wie viel besser ein neuer Wirkstoff helfe als Placebo.
Placebokontrollierte randomisierte Blind- und Doppelblindstudien beweisen
das - schon diese Begriffe flößen Respekt ein. Aber ebenso gut könnte man
dieses Verhältnis von der anderen Richtung her betrachten, nämlich:
wie erstaunlich gut in all diesen Studien Placebo wirkt!
Wie groß wäre da die Versuchung, den Gedanken fort zu spinnen und zu
überlegen, wie viel Geld man mit dem Einsatz von Placebo einsparen könnte.
Aber das hat der Staat - mit massiver Unterstützung der Pharmalobby -
sofort untersagt. Der Einsatz physiochemisch nicht wirksamer Substanzen
ist (außer zu Studienzwecken) strikt verboten. ... Während die
Schulmedizin mit gewaltigem finanziellem Aufwand versucht, die
Placebowirkung der Arzneimittel wegzuforschen, ringt die Homöopathie um
Anerkennung ihrer nicht zu leugnenden Wirksamkeit. Beide Seiten,
Schulmedizin und Homöopathie, müssen dabei lediglich anerkennen, dass die
Placebowirkung im gesamten Gesundheitswesen weiter verbreitet und tiefer
verankert ist, als es die kühnsten Forschungsberichte erwarten lassen -
und dass sich niemand für Placebowirkungen schämen muss."
Aus:
Günther Loewit (b.1958, österreichischer Arzt, Schriftsteller): "Der
ohnmächtige Arzt. Hinter den Kulissen des Gesundheitssystems" Kapitel:
Heilkunst und Wissenschaft. Unterkapitel: Wunder Placebo. Die
geheimnisvolle Heilkraft. Seite 173f. Homöopathie und Schulmedizin. Seite
175HAYMON 2010
"Ein Placebo
verliert viel an Wirkung, sobald er als solches erkannt wird.
Dafür ein paar Merksätze für die Ärzte:
►Vermeiden
sie negative oder zweideutige Aussagen die Patienten beunruhigen oder
ängstigen.
►Skepsis
und Unsicherheit fördern den Nocebo-Effekt und können die Wirkung der
besten Arzneimittel aufheben.
►Patienten sollten
möglichst mit Namen angesprochen werden. Augenkontakt signalisiert
Interesse am
Gegenüber.
►Beim
Erstkontakt soll sich der Arzt mit Namen vorstellen, dem Patienten einen
bequemen Stuhl anbieten und lächeln.
Das baut
Hemmschwellen ab und
animiert zu mehr
Offenheit. Eine freundschaftliche Berührung an der Schulter und vor allem
Sich-Zeit-Nehmen
tun gut.
►Formelle
Kleidung unterstreicht die Glaubwürdigkeit des Arztes. Ohrstecker oder
sichtbare Tätowierungen wirken kontraproduktiv.
►Wichtigste
Informationsquelle über den Zustand des Patienten sind nicht in erster
Linie die Laborwerte sondern der Patient selbst.
Im Schnitt fallen Ärzte
den Patienten nach 18
Sekunden zum ersten Mal ins Wort. Schon 90 Sekunden ungestörter Redezeit
wären
ein enormer Gewinn.
►Medikamente
wirken besser, wenn die Patienten wissen, was sie bekommen. Eine Spritze
hilft bei Schmerzpatienten besser als eine Tablette.
►Wichtig
ist die Verabschiedung. Wenn Patienten, begleitet vom Arzt, mit gutem
Gefühl das Sprechzimmer verlassen und die wichtigsten Fragen beantwortet
sind,
kommt der
Placeboeffekt voll in Schwung.
Aus:
Bert Ehgartner:
"Gesund, bis der Arzt kommt. Ein Handbuch zur Selbstverteidigung" Seite
60, LÜBBE 2010
"Die Befunde der Wissenschaftler
lassen keinen Zweifel: Egal ob kranke Menschen Arzneimittel nehmen, sich
operieren lassen oder einfach mit einer Therapeutin oder einem Therapeuten
reden - jede medizinische oder psychologische Zuwendung ist angetan,
Selbstheilungskräfte des Körpers freizusetzen. Die menschliche
Vorstellungskraft könne im Körper Mechanismen in Gang bringen, die jenen
ähneln, die von Arzneimitteln aktiviert werden." Aus:
Jörg Blech:
"Wundermittel im Kopf - Die erstaunliche Heilkraft der Einbildung" Der
Spiegel Special 6 2007
Bei Medikamenten kann man den Placeboeffekt noch leichter nachvollziehen.
Aber der Placeboeffekt wurde auch bei Operationen - sog.
Placebochirurgie
- nachgewiesen.
www.aerztezeitung.de/medizin/fachbereiche/chirurgie/article/517816/schein-op-placebo-effekt-taeuscht-chirurgen.html
"Placeboeffekte in der Pharmakologie, das
kann man sich ja noch gut vorstellen. Da wird etwas verabreicht, von dem
keiner so recht weiß, was es ist. Aber in der
Chirurgie? Die muss doch
eindeutige kausale Effekte haben, oder? Hat sie sicher auch in vielen
Fällen, gerade wenn es um offensichtliche und akute Krankheiten geht:
kaputte Knochen, innere oder äußere Verletzungen, defekte Gelenke,
Primärtumoren. Was wir jedoch nicht wissen, ist, wie stark die Effekte der
Psyche sind, die ja auch hier eine Rolle spielen ... Man muss wissen, dass
nach minimalinvasiven Bypass-Operationen
der Bypass bei bis zu 50% der Patienten
wieder zufällt.
[PW Serruys, HE Luijten, KJ Beatt, R
Geuskens, PJ de Feyter, M van den Brand, JH Reiber, HJ ten Katen, GA van
Es, PG Hugenholtz: "Incidence of restenosis after successful coronary
angioplasty: a time-related phenomenon. A quantitative angiographic study
in 342 consecutive patients at 1, 2, 3, and 4 months" Circulation. 1988
Feb;77(2):361-71. Thoraxcenter, Erasmus University, Rotterdam, The
Netherlands]
Es ist nun äußerst interessant zu sehen, dass
bei etwa einem Drittel der Patienten, bei denen die Umleitung wieder
zugefallen waren (und also der Blutfluss wieder reduziert war),
trotzdem keine Angina-pectoris-Symptome auftraten,
obwohl man das erwarten würde. Und bei einem Viertel
traten solche Symptome auf, obwohl sie objektiv frei von zugefallenen
Blutgefäßen waren.
[A Leaf, MB Jorgensen, AK Jacobs, G Cote, DA
Schoenfeld, J Scheer, BH Weiner, JD Slack, MA Kellett, AE Raizner, et al.:
"Do fish oils prevent restenosis after coronary angioplasty?" Circulation.
1994 Nov;90(5):2248-57. Massachusetts General Hospital, Charlestown 02129.
Es wurde nicht nur der Effekt von Fischöl untersucht, sondern es wurden
auch die in der Folge notwendigen Angioplastie Operationen erfasst und der
Wiederverschluss (Restenose) der Gefäße gemessen]
Nimmt man diese beiden Gruppen zusammen, dann
hat man eine erhebliche Zahl an Patienten, bei denen die Linderung der
Beschwerden kaum etwas mit der operativ veränderten Mechanik der
Blutversorgung zu tun hat, und eine beinahe ebenso große Zahl an
Patienten, bei denen die Verbesserung der mechanischen Blutversorgung
keinen Einfluss auf die Symptomatik hat.
Anders ausgedrückt: Ein Drittel der Heilungen,
die Patienten durch operative Eingriffe [Angioplastie, STENT, DES,
Minimalinvasiver Baypass etc.] erleben, ist auf die
psychologischen Effekte der Erwartung, der Erzeugung von Hoffnung, der
Linderung von Angst oder der Entspannung zurückzuführen. Ein
Viertel profitiert nicht von solchen Operationen. Diese Patienten haben
vermutlich ein Problem, das anders angegangen werden müsste - jedenfalls
nicht mit einem mechanisch-chirurgischen Ansatz ...
Der vielleicht stärkste Hinweis auf die
Mächtigkeit psychologischer Effekte in der Chirurgie stammt von einer
Studie von Bruce Moseley [US-Orthopäde]. Er und sein Team untersuchten
Patienten mit Arthroseproblemen
[Abnutzungsproblemen]
am Knie
... Solche Probleme werden sehr häufig arthroskopisch
[knopfloch-chirurgisch] behandelt ...
Mosely teilte nun 180 Arthrosepatienten auf drei Gruppen auf: Eine
erhielt gar keine richtige Operation, sondern nur einen oberflächlichen
[Haut] Einschnitt. Eine erhielt einen Teil der Operation, nämlich das
Eindringen ins Gelenk und das Auswaschen. Die dritte Gruppe erhielt die
volle Operation inklusive ausschaben. Diejenigen, die die Patienten
untersuchten und dokumentierten, ob sich die Beschwerden gebessert hatten,
wussten nicht, in welcher Gruppe die Patienten waren. Nach zwei Jahren
stellte sich heraus, dass sich die Patienten der drei Gruppen alle in
gleichem Ausmaß besser fühlten. Es war kein Unterschied zwischen den
Gruppen feststellbar ... Der Erfolg der arthroskopischen Behandlung der
Kniegelenksarthrose ... beruht auf dem Nimbus, den die Chirurgie
vermittelt. Dieser löst bei den Patienten wohl das Gefühl aus, dass sie
sich jetzt - behandelt mit dem mächtigsten Instrument der modernen Medizin
- eigentlich nur noch besser fühlen können. Erwartungen und Hoffnung
werden erzeugt, Ängste beruhigt und Entspannungen gefördert. Und wie wir
mittlerweile wissen [Psycho-Neuro-Immuno-Endokrinologie, Interleukine,
cholinerger anti-inflammatorischer Reflex, Endorphine etc.], können solche
psychologischen Effekte direkt in die Entzündungsprozesse und die
Schmerzverarbeitung eingreifen."
[J. Bruce Moseley, M.D., Kimberly
O'Malley, Ph.D., Nancy J. Petersen, Ph.D., Terri J. Menke, Ph.D., Baruch
A. Brody, Ph.D., David H. Kuykendall, Ph.D., John C. Hollingsworth,
Dr.P.H., Carol M. Ashton, M.D., M.P.H., and Nelda P. Wray, M.D., M.P.H: "A
Controlled Trial of Arthroscopic Surgery for Osteoarthritis of the Knee" N
Engl J Med 2002; 347:81-88July 11, 2002]
Aus: Harald Walach: "Weg mit den Pillen!:
Selbstheilung oder warum wir für unsere Gesundheit Verantwortung
übernehmen müssen - Eine Streitschrift." Kapitel 8. Placeboeffekte in der
Chirurgie. auszugsweise Seite 117, 121f. IRISIANA 2011. [Meine
Ergänzungen]
"Auf der Suche nach Gemeinsamkeiten der oben erwähnten
Berufsgruppen [Ärzte, Heiler Energetiker, Scharlatane, Kurpfuscher,
Schamanen, Medizinmänner, Geistheiler usw.], die direkt am Patienten
arbeiten, gibt es eine auffällige Parallele - alle
treten direkt (manchmal auch indirekt) mit ihren Patienten in Interaktion.
Hier ist wiederum die Schlussfolgerung zulässig, dass
die Behandler bei ihren Patienten einen Denkprozess auslösen, der die
Selbstheilungskräfte aktiviert
- das gilt selbstredend ebenso für den Schmerz wie auch für seine
Ursachen. Einen derartigen Denkprozess haben Heiler, die vom Chef der
Onkologie des Wilheminenspitals in Wien, Dr. Heinz Ludwig, in dessen
Abteilung eingeladen wurden, ausgelöst."
Aus: Karl Isak (Psychologe,
Sozial- &Wirtschafts- &Kommunikationswissenschaftler, Pädagoge):
"Schmerzen wegdenken: Helfen Sie sich selbst. Eine psychologische
Schmerztherapie"
Kapitel: Schmerzen in die richtigen Hände legen. Seite 141. GOLDEGG 2012
Handauflegen wirkt tatsächlich -
Ungewöhnliche Forschungsarbeit im Wiener Wilhelminenspital:
Aus: Innere
Medizin - Springer Medizin, am 18. Oktober 2005
Mediziner wollten wissen, ob heilende
Hände tatsächlich Einfluss auf die Befindlichkeit von Krebspatienten haben
- und engagierten als "Placebo" einen Schauspieler.
"Der Mensch ist mehr als die Summe seiner Organe." So umriss Prof. Dr.
Heinz Ludwig bei einer Pressekonferenz am vorvergangenen Donnerstag
[06.10.2005]
die Intention der 1. Medizinischen Abteilung des Wiener
Wilhelminenspitals, im Zentrum für Onkologie und Hämatologie das gesamte
Spektrum der modernen Krebsbehandlung anzubieten: neben der
pharmakologischen Therapie auch Ernährungsberatung und komplementäre
Verfahren wie Homöopathie, Qi Gong oder Aromatherapie.
Die Lebensqualität verbessern
Ludwig weiß aus Erfahrung: "Wer Krebs hat, sucht überall Unterstützung."
80 Prozent der Patienten greifen auf zusätzliche alternative
Behandlungsmethoden zurück, vor allem Krebskranke im fortgeschrittenen
Stadium, das massive Beeinträchtigungen der Lebensqualität mit sich
bringt. Besonders Frauen und Menschen mit höherem Bildungsgrad sind den
Zusatztherapien zugetan. Das Angebot der alternativen Heilkunst gegen
Symptome wie Müdigkeit, Schmerzen, Übelkeit, Depression, Angst, Atemnot
und Appetitlosigkeit ist groß. In Deutschland wird der Markt solcher
Therapien auf 750 Millionen Euro geschätzt, auf Österreich umgelegt wären
das rund 74 Millionen Euro. So vertrauen sich immer mehr Krebspatienten
auch Wunderheilern an, die Handauflegen praktizieren - und zahlen dafür
zuweilen exorbitante Honorare, selbst wenn die therapeutischen Effekte
durch keinerlei wissenschaftliche Forschungen belegt sind.
Grund genug für Ludwig und sein Team, zusätzlich zur klassischen
klinischen Forschung Studien zur ganzheitlichen Krebsbehandlung zu
betreiben und den Effekten der heilenden Hände auf den Grund zu
gehen: 80 Krebspatienten im fortgeschrittenen Stadium nahmen an
dieser randomisierten Studie teil. Jeweils 40 sollten von einem selbst
ernannten Heiler bzw. von einem sozusagen als "Placebo" engagierten
Schauspieler behandelt werden. Der Schauspieler war zuerst inkognito als
Patient beim Heiler in die Lehre gegangen, hatte sich eine Biografie, die
über seine vermeintlichen Heilkräfte Aufschluss gab, zurechtgelegt,
Handgriffe und Habitus studiert. So wurde nach der Begrüßung jedem
Patienten von seinem Betreuer einige Sekunden die Hand aufgelegt,
abwechselnd auf den Kopf, den Bauch oder die Schulter.
Mit dem direkten Körperkontakt sollen Energieblockaden aufgespürt und
gelöst werden. Doch offenbar ist noch etwas anderes im Spiel: "Wenn man
beispielsweise einer Krebspatientin mit Haarausfall die Perücke abnimmt
und ihr die Hand auf den Kopf legt, ist das eine sehr intime Berührung,
die Verbindung schafft", berichtete der Schauspieler Marcel Mollik,
der selbst überrascht war, wie sehr sich die von ihm Behandelten öffneten.
Jeweils vor und nach der Sitzung beurteilten die Patienten ihren
Allgemeinzustand anhand einer Wohlbefindlichkeitsskala.
Positive Wirkungen
Zwar gab der Heiler während der Studie plötzlich auf, da er sich angeblich
durch die Auswahl der Patienten benachteiligt fühlte. Die Auswertung der
Daten ergab jedoch, dass Handauflegen durchaus positive Wirkungen hat.
"Der Allgemeinzustand der
Patienten verbesserte sich signifikant, die Schmerzen und Depressionen
wurden gelindert, die Kranken waren entspannter und innerlich ruhiger",
berichtete Dr. Gudrun Pohl, die Leiterin der Studie. Allerdings stellte
sich auch heraus,
"dass es keinen Unterschied
machte, ob der Heiler oder der Schauspieler die Behandlung vornahm".
Der positive Effekt beruhte augenscheinlich nicht auf irgendwelchen
Heilkräften, sondern auf der
menschlichen Zuwendung. "Für uns
bedeuten die Ergebnisse dieser Studie ein klares Signal", resümierte
Ludwig. "Es braucht keinen Wunderheiler, um Unterstützung zu geben." Und:
"Wir Mediziner sind oft so beschäftigt mit den naturwissenschaftlichen
Fragen, dass wir alles andere gern delegieren. Das natürliche Verlangen
der Patienten nach Empathie darf dabei nicht in den Hintergrund treten."
Aus: Innere Medizin - Springer
Medizin, am 18. Oktober 2005,
www.springermedizin.at/artikel/5749-handauflegen-wirkt-tatsaechlich
"Diese Studie ist ein Hinweis darauf, dass von außen Selbstheilungskräfte
initiiert werden können, was wiederum beweist, dass man sich auch selbst
heilen kann. Dann liegt die Verantwortung aber bei einem selbst - beim
eigenen Denken."
Aus: Karl Isak (Psychologe, Sozial- &Wirtschafts-
&Kommunikationswissenschaftler, Pädagoge): "Schmerzen wegdenken: Helfen
Sie sich selbst. Eine psychologische Schmerztherapie" Kapitel: Schmerzen
in die richtigen Hände legen. Seite 142. GOLDEGG 2012
"Wenn Lebensfördernde Überzeugungen die Macht haben, Krankheiten
rückgängig zu machen und unsere Körper zu heilen,
dann müssen wir uns fragen,
welchen Schaden negative Überzeugungen anrichten können.
Welche Wirkung hat zum Beispiel die Art, wie wir über das Altern denken,
auf die Art, wie wir altern? Welche Konsequenzen hat es, wenn die Medien
uns immer wieder erzählen, was uns alles fehlt, statt unsere Gesundheit zu
feiern?
..., dass allein die Vorstellung, in
einer unsicheren Welt zu leben, zum Stress beiträgt ... sie befinden sich
in einem alarmierten Schwebezustand des "Kämpfe oder ergreife die
Flucht!", ohne zu wissen, wogegen sie kämpfen sollten oder wohin sie
fliehen könnten ... unser Körper hat das Gefühl, nicht sicher zu sein, und
reagiert, als wäre er direkt bedroht."
Aus: Gregg Braden: Seite 83f
ebenda (oben)
"Der Noceboeffekt beschreibt also
negative Konsequenzen und der Placeboeffekt positive Konsequenzen von
Botschaften wie z. B. bei Diagnosen, Medikamentenbeschreibungen,
Beipackzetteln oder ärztlicher Aufklärung. In beiden Fällen erzeugt das
eigene Denken neuronale Reaktionen, die sich schließlich auf den Körper
auswirken. Auslöser sind meist Expertenmeinungen, die eine hohe
Glaubwürdigkeit haben. Aber eigentlich verantwortlich ist das eigene
Denken, wie bei Carl Wallenda [1905-1978]. Wallenda war der Chef einer
berühmten Seilkünstlerfamilie [The Flying Wallendas], der 1978 als
73-Jähriger zu Tode stürzte [zwischen den zwei Türmen des Condado Plaza
Hotel in San Juan, Puerto Rico]. Nun ist Hochseillaufen ohne Netz eine
zweifellos gefährliche Akrobatik. Das psychologisch Interessante daran war
allerdings, dass der Routinier bereits wochenlang vor dem Ereignis daran
dachte, dass er zu Tode stürzen würde. Darüber berichtete seine Ehefrau
und sogar in einem Interview gab er entsprechende Hinweise. Wallenda hatte
sich also auf das tragische Ereignis hinprogrammiert. Deshalb nennt man
einen Zusammenhang zwischen Denken und den daraus resultierenden
Ereignissen auch "Wallenda-Effekt"."
modifiziert/Aus: Karl Isak: "Schmerzen wegdenken: Helfen Sie sich selbst.
Eine psychologische Schmerztherapie" Seite115f. GOLDEGG 2012
Nocebo
Effekt(e)
-
Ich werde schaden
- Negative Kommunikationssituationen und Erwartungen - Negativer
Erwartungseffekt - Negative Übertragungskraft - All das, was meine Erwartungen negativ stimmt, mir Hoffnung nimmt:
Die Panikmache und ihre negativen Auswirkungen auf die Gesundheit.
Wenn der
"Geist"
durch negative Suggestionen (Vorstellungen,
Überzeugungen)
die Gesundheit schädigt.
Suggestion [James Braid (1795-1860), schottischer Arzt, Hypnose
(Neurypnologie 1843)], eine Beeinflussungsform von Fühlen, Denken und
Handeln, ist die Kunst, etwas so wahrscheinlich erscheinen zu lassen, dass
es dann tatsächlich eintritt. Wie stark doch die Fähigkeit menschlicher
Kommunikation ist!
Nach Prof. Dr. med. Arthur J. Barsky (Professor of Psychiatry at Harvard
Medical School) et al. spielt die "Erwartungshaltung des Patienten"
die entscheidende Rolle für den Erfolg der Behandlung, also die
Überzeugung, dass eine Behandlung für ihn nicht funktionieren oder
unangenehme Nebenwirkungen haben wird.
Arthur
J. Barsky, MD; Ralph Saintfort, MD; Malcolm P. Rogers, MD; Jonathan F.
Borus, MD: "Nonspecific Medication Side Effects and the Nocebo Phenomenon"
JAMA. 2002; Bd. 287(5): 655-656.
"Ähnlich
wie die [Quanten-] Physiker entdeckt haben, dass die Erwartungen des
Beobachters während eines Experiments das Ergebnis des Experiments
beeinflussen, kann die Aussage eines Arztes - "Na ja, versuchen wir es
mal mit diesem Mittel, vielleicht hilft das ein bisschen" -
entscheidend für den Erfolg oder Misserfolg der Behandlung sein. Selbst
der zarteste Hinweis eines Arztes auf die Wirksamkeit einer Behandlung
kann zum Versagen führen - und manchmal sogar tödlich sein. In der
berühmten Framingham Herz-Studie, die 1948 unter der Leitung des National
Heart Institute (NHLBI) durchgeführt wurde, ist genau so ein Fall
dokumentiert. Die Studie begann mit 5209 Männern und Frauen aus
Framingham, Massachusetts, im Alter zwischen 30 und 62 Jahren. Das Ziel
der Untersuchung war, eine durchschnittliche Gruppe von Menschen über
einen langen Zeitraum zu beobachten, um die unbekannten Ursachen von
Herzerkrankungen zu erforschen. 1971 begann eine Folgeuntersuchung mit den
Kindern der ersten Untersuchungsgruppe und zurzeit läuft eine weitere
Studie mit den Enkeln. Alle zwei Jahre wurden die Teilnehmer auf bekannte
Risikofaktoren hin untersucht. Obwohl sie aus allen Bevölkerungsschichten
kamen, spielte "die Überzeugung der jeweiligen Person in Bezug auf das
Risiko einer Herzerkrankung" eine überraschende Rolle. Es zeigte sich
zum Beispiel, dass "Frauen, die glaubten, mehr zu Herzerkrankungen zu
neigen, viermal häufiger daran erkrankten als Frauen mit ähnlichen
Risikofaktoren, die das nicht glaubten". Aus medizinischer Sicht ist
zwar nicht ganz klar, warum diese Wirkung existiert, aber niemand zweifelt
mehr daran, dass es eine Verbindung gibt zwischen dem, was wir über
unseren Körper glauben, und dem, was in unserem Leben geschieht."
Rebecca Voelker: "Nocebos Contribute to Host of
Ills"Journal of the American Medical Association 275 no. 5 (1996): 345-47.
Aus: Gregg Braden: "Der
Realitäts-Code. Wie Sie Ihre Wirklichkeit verändern können" Seite
86f. KOHA 5.Auflage 2011
Die Unfähigkeit einem
Patienten ausreichend "Optimismus und Hoffnung" zu vermitteln.
Die unmenschliche und zugleich verwerfliche Aussage mancher Ärzte einem
schwer Kranken gegenüber:
"Sie haben noch sechs
Monate zu leben" oder "Es gibt nichts mehr,
was ich für Sie tun kann"
(siehe auch Prognose/Ungewissheit)
Solche Äußerungen sind nicht nur
psychologisch unklug sondern zudem auch noch falsch.
Niemand kennt und weiß die Zukunft und es
gibt immer etwas, das wir tun können.
"Wenn wir nicht
mehr heilen können, dann können wir lindern. Und
wenn wir nicht lindern können, dann können wir trösten.
Und wenn wir nicht trösten können, dann sind wir immer noch da."
Aus:
Stefan Einhorn
(b.1955, Molekular Onkologe, Karolinska Institut Stockholm):
"Die Kunst ein freundlicher Mensch zu sein" HOFFMANN 2007
Krankheiten als
Folgen von Gedankenverbindungen
"Viele Vorstellungen
und Empfindungen werden durch Ideen-Assoziationen hervorgerufen.
Wenn wir von eingemachten Früchten hören, denken wir vielleicht an den
sauren Geschmack. Diese Vorstellung wieder löst Speichelfluss aus. Wo ein
Gedanke andere Vorstellungen auslöst, sprechen wir von
Ideenassoziationen.
Wenn wir beobachten, wie
Empfindungen
oder Stimmungslagen durch
bestimmte Gedankenverbindungen
hervorgerufen werden, begreifen wir auch, wie Krankheiten - die ja
Objektivierungen bestimmter geistiger Haltungen und Zustände sind - durch
Gedankenverbindungen und -verkündungen zustandekommen ...
Gewiß findet
sich in Ihrem Bekannten- und Freundeskreis auch einer jener Unglücklichen,
die ständig in Zeitschriften, Gesundheitsblättern und populärmedizinischen
Büchern die Beschreibungen von Krankheiten und die
Nachrichten
über neue Heilverfahren und Heilmittel verfolgen.
Solche Leute sind
zumeist von schwacher Konstitution und fallen den Beschwerden und
Krankheiten, deren Symptome oder Erscheinungsbilder ihnen durch die
Lektüre solcher Artikel und Schriften suggeriert werden, leicht zum Opfer
- es sei denn, sie haben ein unerschütterliches Vertrauen in ihre
Gesundheit.
Es mag sein, dass sie, weil sie sich anfällig
fühlen und gesunder werden möchten, solche Aufsätze und Bücher über
Hygiene, Krankheitsbehandlung und Heilverfahren und ebenso Anzeigen und
Prospekte über Heilmittel verschlingen; Tatsache ist aber, dass sie in
ihrem Kampf gegen das Ertrinken nur in tieferes Wasser geraten und immer
elender daran sind. Denn ständige Hinwendung der Gedanken auf
Krankheiten macht krank.
Da liest einer in einem Gesundheitsblatt
einen Artikel von Prof. X oder Dr. med. Y über die Verhütung und Heilung
von dem und dem Leiden ... Auf den ersten Blick leuchtet ihm das Gelesene
als ideale Hilfe ein. Aber auf weite Sicht und in den meisten Fällen ist
es so, dass die Beschäftigung mit Krankheitsbildern die unbewusste
Krankheitsbereitschaft [selbsterfüllende Prophezeiung] erweckt und erhöht
und den Menschen vom Gesundsein wegführt.
Das mag sarkastisch [bitter böse] klingen, gibt aber nur dem tatsächlichen
Geschehen Ausdruck. Da werden die Vorzeichen und Frühsymptome einzelner
Krankheiten um der sogenannten "Vorbeugung" willen ausführlich geschildert
und klargemacht, dass die und die Anzeichen auf Nierenleiden, jene auf
Nervenschwäche, wieder andere Erscheinungen und Anzeichen auf beginnenden
Magenkrebs hinweisen, langdauerndes leichtes Fieber, Schlaflosigkeit und
Appetitmangel auf Neigung zur Schwindsucht [Tbc] - und was sonst noch
alles vorgebracht wird, um Leser in FURCHT zu versetzen und zu
ängstlicher Selbstbelauerung zu verleiten.
Zumeist wird dabei nicht einmal gesagt, wie der an solchen Erscheinungen
Leidende sich wirksam selbst helfen kann, sondern nur geraten, zum Arzt zu
gehen oder diese Methode und jenes Heilmittel zu probieren ... Im
Hintergrund solcher populärmedizinischen "Aufklärung" steht die Tendenz,
die latente Krankheitsfurcht der Menschen für bestimmte Zwecke nutzbar zu
machen, also nicht zu heilen, sondern Krankheiten zu züchten.
Heilmittelanzeigen haben oft die gleiche Wirkung. Da wird von Müdigkeit,
einer Schlafstörung oder Appetitlosigkeit gesprochen, als wären sie erste
Anzeichen schwerer Krankheiten, die die Anwendung des empfohlenen
Heilmittels zur unbedingten Notwendigkeit machen ... Wer solche
suggestiven Anzeigen liest, wird allzuleicht geneigt sein, die so
anschaulich geschilderten Symptome bei sich selbst zu entdecken. Der
Gedanke: "Ich habe den Keim ... - Krankheit in mir", wird in seinem
Unterbewusstsein Wurzel schlagen und seine Bereitschaft für diese
Krankheit erhöhen."
Aus: Dr.Masaharu Taniguchi (1893-1985, japan.Autor, Gründer der Neugeist Bewegung "Seichō-No-Ie" (Haus des Wachstums; Heim des unendlichen Lebens:
"Leben aus dem Geiste" ("Truth of Life" 1961) Übersetzung Karl Otto Schmidt (1904-1977, "Hilarion", deutscher Autor für Naturheilkunde, Lebenshilfe, Positives Denken,
Reinkarnation, Lebenshilfe, Spiritualität, Neugeist) 5.Kapitel: Einige wahre Tatsachen. Krankheiten als Folgen von Gedankenverbindungen S.111-113, 8.Auflage 1988
Einflüsse auf den Nocebo Effekt von Patientenseite sowie von Seiten des
Behandelnden (Therapeuten):
|
PATIENT
mangelnde Motivation
Misstrauen
Erwartung einer Verschlimmerung
Krankheitsgewinn
fehlende Bereitschaft zur Mitarbeit
Ängstlichkeit
Ideologien
|
NOCEBO
"Ich werde schaden"
Negative
Suggestion
Kommunikation
Erwartungshaltung
Selbsterfüllende
Prophezeiung
Konditionierung
mentale Intervention
Assoziation
Autosuggestion
Imagination
Konversion
Resonanz
usw.
|
THERAPEUT
schlechte
Informationsvermittlung
schlechter
Ruf
fehlende Empathie
Ideologien
ängstigende Beipackzettel
nebenwirkungsreiche Behandlung
keine Zeit, kein Interesse
|
|
WORTE heilen ein Herzleiden
(positive Suggestion, Plazebo)
"Ich möchte hierzu ein Beispiel aus meiner eigenen Erfahrung geben.
Einer Dame war von verschiedenen Ärzten in Tokio erklärt worden, sie habe
einen schweren und unheilbaren Herzklappenfehler. Ihr Puls betrug 120 in
der Minute und ein Gang von fünfzig Metern brachte sie außer Atem. In
diesem Zustand befand sie sich seit mehreren Jahren.
Eines Tages suchte
sie Herrn Ugen Ishizuka auf, einen Diätspezialisten, dessen Sanatorium in
Ichogaya bei Tokio liegt. Da er selbst nicht Arzt ist und darum Patienten
nicht untersuchen darf, hat er einen Assistenzarzt, Dr. Shiota, der der
Form halber die Patienten untersucht, während Ishizuka etwas abseits sitzt
und durch konzentrative Betrachtung den Zustand der Patienten feststellt.
Ohne sie zu berühren, erkennt er ihren Charakter, ihre Gewohnheiten, ihren
Zustand, ihr Leiden, bevor sie ein Wort gesprochen haben, so dass sie zu
dem, was er ihnen sagt, nur noch mit dem Kopf nicken können.
Als die
erwähnte Dame Herrn Ishizuka, der von stattlicher Statur ist,
gegenübersaß, war sie wie vom Donner gerührt, als er ihr mit seiner klaren
und entschiedenen Stimme aufs genaueste ihren Zustand schilderte.
Zweifellos gewann er damit sofort ihr ganzes Vertrauen. Das ist für
einen Heiler [Arzt, Ärztin] wichtig, da er, um ein Übel
von der geistigen Seite her
zu entwurzeln, dazu des Vertrauens der Patienten bedarf. Wenn diese ihm
vertrauen, wird jedes
Mittel helfen. Spüren sie hingegen bei ihm Unsicherheit, wird ihr Zweifel
gegenüber den von ihm empfohlenen Mitteln deren Wirkung verringern, mögen
sie auch noch so gut sein. Erklärt er ihnen aber von vornherein, dass er
viele ähnliche Fälle erfolgreich geheilt habe, gibt er mit Worten wie
"Hier habe ich ein besonderes Mittel, das noch kein Patient genommen hat,
ohne Heilung zu finden", oder durch andere positive Bemerkungen seiner
Selbstsicherheit Ausdruck, dann wird - einerlei, wie ernst ein Leiden ist
- die Kraft seiner positiven Worte im Befinden seiner Patienten alsbald
eine Wandlung zum Besseren bewirken.
Nicht das Heilmittel ruft diese
Wirkung hervor, sondern der durch das heilmutsteigernde Wort geweckte
Heilglaube der Patienten. Und wenn er gar keine Heilmittel anwendet
oder verschreibt, werden diese durch sein heilendes Wort voll ersetzt.
Und gerade wenn ein Patient von anderen Ärzten für ["schulmedizinisch"]
unheilbar erklärt wurde und sich selbst dafür hält, wie in diesem Falle,
kann solch heilendes Wort erstaunliche Wirkungen auslösen.
Als
Herr Ishizuka der Dame nach kurzem Ansehen eine genaue Schilderung ihres
Befindens gab, faßte sie Vertrauen und sagte: "Ich habe seit Jahren diese
Herzbeschwerden, und alle Ärzte sagten mir, es sei ein unheilbarer
Herzklappenfehler." Er antwortete darauf kurz und entschieden: "Sie haben
keine Valvulitis (Herzklappenentzündung), sondern Basedow. Die
Erscheinungen werden wegen ihrer Ähnlichkeit von Ärzten wie Patienten oft
verwechselt.
Ihrem Herzen fehlt nichts, nur die
Funktion Ihrer Schilddrüse ist gestört. Die Pulsbeschleunigung ist die
Folge davon und wird mit der Beseitigung der Störung verschwinden."
Als
die Dame das hörte, erschien ihr ihr Leiden mit einem Schlage als
überwindbar [neue Hoffung]. Die seinerzeitige Erklärung der Ärzte, sie
habe ein unheilbares Herzleiden, ließ sie ihre Lage als hoffnungslos
ansehen; aber als sie nun hörte, dass sie kein Herzleiden habe, sondern
nur eine Schilddrüsenstörung, ging eine sichtbare Wandlung in ihr vor.
"Welch ein Glück, zu wissen, dass ich nicht herzleidend bin",
dachte sie und fühlte sich sofort wohler. Sie nahm die Medizin und
befolgte die Diätanweisungen, die ihr gegen die Schilddrüsenstörung
gegeben wurden, einen Monat lang - mit dem Ergebnis, dass alle Symptome
verschwanden!
Das ist ein bemerkenswerter Fall, gelten doch nach dem
heutigen Stand [1961] der medizinischen Wissenschaft beide, Valvulitis
[Endokarditis valvularis] wie Basedow [Atoimmun Hyperthyreose], als schwer
heilbar. Einem medizinisch Geschulten wird die Feststellung: "Sie haben
keine Valvulitis, sondern Basedow", wie ein Sprung aus dem Regen in die
Traufe erscheinen. Die Dame wußte nur, dass das eine Leiden unheilbar war,
aber nicht, dass das andere Leiden als gleich schwer gilt. Die Worte des
Herrn Ishizuka erweckten in ihr die Überzeugung, dass die Ärzte eben nicht
wußten, was ihr wirklich fehlte, und dass sie nun
bald gesunden werde, wie es dann auch
ihrem Glauben gemäß geschah.
Ohne auf die Frage einzugehen, ob die
Diagnose des Herrn Ishizuka korrekt war oder ob seine Feststellung den
Zweck hatte, die Unheilbarkeitsfurcht zu beseitigen, bin ich der Meinung,
dass dieser Bericht wohl jedem Heiler [Arzt, Ärztin] die Haltung bewusst macht, die er
schon aus Gründen der Menschlichkeit gegenüber einem Patienten einzunehmen
hat, der sein Leiden für unheilbar hält, und die Notwendigkeit, den
gehemmten Heilmut durch die Macht des Wortes zu aktivieren. Es ist ein
Akt der Liebe und der Menschlichkeit seitens des Heilers [Arztes, Ärztin], wenn er einen Patienten von der
lähmenden Angst vor der Unheilbarkeit seines Leidens befreit."
Aus: Dr.Masaharu Taniguchi (1893-1985, japan.Autor, Gründer der Neugeist Bewegung "Seichō-No-Ie" (Haus des Wachstums; Heim des unendlichen Lebens:
"Leben aus dem Geiste" ("Truth of Life" 1961) Übersetzung Karl Otto Schmidt (1904-1977, "Hilarion", deutscher Autor für Naturheilkunde, Lebenshilfe, Positives Denken,
Reinkarnation, Lebenshilfe, Spiritualität, Neugeist) 5.Kapitel: Einige wahre Tatsachen. Worte heilen ein Herzleiden, S.113-116, 8.Auflage 1988
Welche Menschen sind besonders gefährdet, Opfer des Nocebo Effektes zu werden?
Aus: Dr. Doris Wolf: Nocebo - der Glaube kann krank machen 2011 in www.lebenshilfe-abc.de/nocebo.html
Menschen, die
►
dazu neigen, sich Katastrophen auszumalen
►
ihren Körper kritisch und ängstlich
beobachten
►
stets damit rechnen, dass ihnen Schlimmes widerfahren wird
►
eine schwere körperliche Krankheit
erlebt haben und deshalb Angst vor einer erneuten Erkrankung haben
►
zwänglich, ängstlich oder depressiv sind.
Wie sich vor dem Nocebo-Effekt schützen?
Folgende Strategien können Sie einsetzen:
1. Meiden Sie die Gesellschaft von
Menschen, die ständig nur über Krankheiten und Gebrechen reden.
2. Unterbrechen Sie bewusst
Katastrophenphantasien über Krankheiten und wenden Sie sich positiven
Dingen zu.
3. Suchen Sie, wenn Sie sich schon mit
Krankheiten befassen, nach Lösungswegen, falls Sie erkranken sollten.
4. Lesen Sie Biographien und Berichte
von Menschen, die die Krankheit überwunden haben.
5. Richten Sie Ihre Gedanken auf
[persönliche] Gesundheitsvorsorge und werden Sie aktiv.
6. Suchen Sie nach Beweisen, weshalb
es Sie nicht treffen wird, statt sich mit einer möglichen Erkrankung zu
befassen.
7. Erfragen Sie in Beipackzetteln
genauer die Wahrscheinlichkeit eines Auftretens des Symptoms.
Das Terrain der Selbstbestimmung
erobern
>>>
Aus: Maja Storch: "Mein Ich-Gewicht: Wie das Unbewusste hilft,
das richtige Gewicht zu finden"
7. Kapitel: Von Kathedralen und Schwarzwälder Kirschtorten: Ab sofort wird
alles anders.
Das Terrain der Selbstbestimmung erobern. Seite 180-182. GOLDMANN
4.Auflage 2009 (2007)
Test: Sind Sie
Nocebo-gefährdet?
Je mehr Fragen Sie zustimmen, desto
anfälliger sind Sie für den Nocebo-Effekt.
+
Sind Sie eher ein negativ eingestellter Mensch?
+
Reden Sie mit anderen häufig über Krankheiten?
+
Studieren Sie Todesanzeigen oder Berichte über Katastrophen?
+
Beobachten Sie täglich sorgfältig Ihren Körper, ob noch alles in Ordnung
ist?
+
Lesen Sie Beipackzettel von Medikamenten intensiv?
+
Leiden Sie unter Ängsten?
+
Reagieren Sie bei Stress mit körperlichen Symptomen wie Kopfschmerzen,
Schwindel, Magenschmerzen, Rückenschmerzen?
+
Können Sie abends schlecht abschalten?
+
Neigen Sie zum Grübeln?
+
Glauben Sie, dass der Sinn des Lebens im Leiden besteht?
+
Gönnen Sie sich nur selten etwas Positives?
+
Nehmen Sie sich nur selten Zeit für Dinge, die Sie begeistern?
So wie der Glaube an die Heilung
gesund macht, so machen die Erwartung, krank zu werden oder der Glaube,
krank zu sein, krank!"
"Negative
Suggestion spielt aber in vielen Lebensbereichen eine Rolle. Vor
allem aus der Onkologie ist bekannt, dass Patienten aus Studien
genommen werden, weil sie unerträgliche Nebenwirkungen bekommen. Wenn man
dann den Code bricht, sieht man, dass die Patienten in der Placebogruppe
waren. [G. Chvetzoff, IF. Tannock: "Placebo effects in oncology" JNCI J
Natl Cancer Inst (2003) Jan 1;95(1):19-29. Department of Medical Oncology,
Centre Leon Berard, Lyon, France.]
Wie kann es sein, dass solche Reaktionen
überhaupt vorkommen?
Das ist ganz einfach nachzuvollziehen: In jeder klinischen Studie muss das
Einverständnis des Patienten eingeholt werden. Dazu erhalten die Patienten
ausführliche Informationen: über die Art der Durchführung einer Studie,
wie oft sie kommen müssen, wie groß die Belastung und der Zeitaufwand sein
wird, mit welchen Substanzen sie rechnen müssen und natürlich auch, mit
welchen Wirkungen und Nebenwirkungen. Die Patienten erhalten sozusagen den
gesamten Beipackzettel vorgelesen. Der ist natürlich bei Tumor hemmenden
Krebsarzneien gewaltig lang und enthält auch sehr gravierende Symptome als
Nebenwirkungen. Patienten, die diese Information verinnerlicht haben,
können leichter das Gefühl bekommen, dass sie das auch betreffen werde
[negative Suggestion, Selbsterfüllende Prophezeiung]. Je mehr sie sich
diesem Gefühl hingeben, desto wahrscheinlicher wird das tatsächliche
Auftreten dieser Ereignisse und Symptome."
Aus: Harald Walach: "Weg mit den Pillen!:
Selbstheilung oder warum wir für unsere Gesundheit Verantwortung
übernehmen müssen - Eine Streitschrift." Kapitel 7. Noceboeffekte und die
Kultur des Bewusstseins. auszugsweise Seite 111f. IRISIANA 2011. [Meine
Ergänzungen]
Nur
das, was ich im positiven - wie leider auch im negativen - Sinne denken
kann, kann auch Wirklichkeit werden!
[positive o. negative Suggestion,
Selbsterfüllende Prophezeiung]
"Placebo- und
Noceboeffekt sind die Vorder- und Rückseite derselben Medaille. Kognitive
Prozesse (siehe oben) beeinflussen den Behandlungseffekt und die wichtigen
Selbstheilungs-prozesse. Scott u. Mitarb. (2008) wiesen nach, dass der
Plazebo- und der Nozeboeffekt durch entgegengesetzte Endorphin- und
Dopamineffekte definiert sind und dass das zerebrale Netzwerk für beide
Effekte - Plazebo und Nozebo - das gleiche ist. Für die Praxis könnte dies
u.a bedeuten, dass bei der Aufklärung vor einem Eingriff die damit
verbundenen Chancen und nicht so sehr die Risiken in den
Vordergrund gestellt werden sollten. Auf jeden Fall ist es von
Vorteil, sich für die Aufklärung genügend Zeit zu nehmen und dem Patienten
gegenüber die Nebenwirkungen von Medikamenten vernünftig und realistisch
zu relativieren."
Aus:
Dieter F. Braus: "Ein Blick ins Gehirn. Eine andere Einführung in die
Psychiatrie" Seite 83 THIEME 2. vollständig überarbeitete und erweiterte
Auflage 2010 (2004)
"Die Sendereihe "Placebo: Mind over Matter" (Plazebo: Der Geist beherrscht
den Körper) des Discovery-Channel von 2003 zitiert den Arzt Clifton Meador
(b.1931), welcher sich über dreißig Jahre lang mit der potentiellen Macht
des Nocebo-Effekts beschäftigte. 1974 hatte Meador bei dem Patienten Sam
Londe Speiseröhrenkrebs festgestellt. Diese Krankheit galt zu jener Zeit
als hundertprozentig tödlich. Londe's Krebs wurde behandelt, aber unter
Medizinern war klar, dass sein Krebs wiederkehren würde. Daher war niemand
überrascht, als er wenige Wochen nach der Diagnose starb. Die Überraschung
war jedoch groß, als man bei der Autopsie (Obduktion, Leichenöffnung) nur
sehr wenig Krebs in seinem Körper fand, jedenfalls nicht genug, um daran
zu sterben ... Meador
sagte dem Discovery-Channel:
"Er starb mit Krebs, aber nicht an Krebs."
Woran war Londe gestorben, wenn nicht an Krebs?
Starb er, weil er glaubte, dass er sterben würde? Dieser Fall
verfolgte Meador noch drei Jahrzehnte nach Londe's Tod. "Ich dachte,
er hätte Krebs. Er dachte, er hätte Krebs. Jeder
um ihn herum dachte, er hätte Krebs. Habe ich ihm irgendwie die Hoffnung
genommen?"
Aus:
Bruce H. Lipton
(b. 1944, Zellularbiologe, Epigenetiker,
Ph.D., USA): "Intelligente Zellen - Wie Erfahrungen unsere Gene steuern”
(Biology of Beliefs: Unleashing the Power of Consciousness, Matter and
Miracles) KOHA VERLAG 3.Auflage 2007
Nach
all dem, lasst uns eine "Kultur
des Bewusstseins" [n. Thomas Metzinger, b. 1958,
dtsch. Philosoph] entwickeln und auch im Alltag praktizieren.
"Was ist damit gemeint? Wir
sahen, oben, wie mächtig negative psychologische Vorstellungen und
Erwartungen [Nocebo]. Wir sahen auch, dass
Selbstheilungseffekte vor allem durch positive Gedanken, Erwartungen,
Hoffnungen und tiefe Entspannung zustande kommen
[Placebo]. Der Begriff "Kultur des
Bewusstseins" meint nun, dass wir es nicht dem Zufall überlassen
sollten, welche Vorstellungen und Gedanken wir in uns hegen und pflegen,
sondern dass wir solche Zustände bewusst kultivieren können. Wenn
ein Fluch, der im Bewusstsein den Gedanken und die Vorstellung auslöst:
"Ich bin verloren", dazu führt, dass ein Mensch tatsächlich stirbt; wenn
der Glaube, Blausäure geschluckt zu haben, obwohl es sich um Traubenzucker
handelte, zu Blausäurevergiftungssymptomen führt; wenn die positive
Erwartung "Die Blutzufuhr zu meinem Herzen ist wiederhergestellt" zu einem
Abflauen der Angina-pectoris-Symptome führt; obwohl die Vorstellung
womöglich falsch ist - wenn also unser Bewusstsein
so starken Einfluss auf unser körperliches Geschen hat, dann wird es doch
höchste Zeit, dass wir uns dieser Kraft etwas mehr bedienen... Wer sich
darin übt, auf diese leise innere Stimme zu hören und sich dafür auch Zeit
nimmt, der kommt zum einen weniger in Gefahr, sich von sich selbst zu
entfremden, und hat zum anderen im Ernstfall eher die Chance, genauer zu
hören, was ihm jetzt gut tu und wie es weitergehen könnte."
Aus: Harald Walach: "Weg mit den Pillen!:
Selbstheilung oder warum wir für unsere Gesundheit Verantwortung
übernehmen müssen - Eine Streitschrift." Kapitel 7. Wie Noceboeffekt und
die Kultur des Bewusstseins. auszugsweise Seite 112, 187. IRISIANA 2011.
[Meine Ergänzungen]
"Die [Vorsorge-] PRÄVENTIONSPOLITIK, das hat Anfang der 1980er Jahre
Robert Castel [1933-2013, frz. Soziologe] herausgestellt, nimmt
nicht mehr die persönlichen Gefährdungen in den Blick, sondern statistische Korrelationen und
Bevölkerungsgruppen, die nach Risikoprofilen begutachtet werden. Damit wird dem Menschen ein "soziales Schicksal" zugewiesen,
das zu steuern ihm selbst überlassen wird. So sitzen heute Paare in der Entscheidungsfalle, die in der humangentischen
Beratung aufgefordert sind, sich in völliger Freiheit für diesen oder jenen Embryo zu entscheiden (1)
... Eine solche, an Gewinnkriterien ausgerichtete, ökonomisierte [verwirtschaftliche] Gesundheitsversorgung hat die
Standardisierung und
Normierung von Patientinnen und Patienten, von Krankheiten [Diagnosen] von Therapien und von Pflege zur Folge. Nicht mehr das
individuelle, reale Krankheits- und Gesundheitserleben der Menschen oder sozialer Zusammenhänge steht im Zentrum des Handelns
["Medizin als Heilkunde"], sondern die
Anwendung statistisch ermittelter Durchschnittstherapien auf statistisch hergestellte Durchschnittsmenschen
["Risikomedizin", Epidemiologie]... In einem
solchen ökonomisierten Gesundheitssystem werden kranke Menschen mit ihrem Leiden, ihren Nöten und ihren Vorstellungen zunehmend
als
Störfaktor wahrgenommen, ebenso wie das individuelle Wissen und die Erfahrung all derer, die als Therapeutinnen und Therapeuten
oder Pflegende darin arbeiten. Sie sind angehalten, ihre Erfahrungen und Kenntnisse zu ignorieren und den standardisierten Verfahren den Vorrang zu geben
..."
Aus: Reimer Gronemeyer (b.1939, dtsch. Soziologe, Theologe, "Aktion Demenz e.V.): "Das 4. Lebensalter - Demenz ist keine Krankheit"
Demenzpflege: Gehen wir in die falsche Richtung? Demenz und Medikamente oder: Wie man sich in die Demenz frisst S.162,
Es geht darum, ins Bett zu pflegen. Das Elend der Qualitätskontrolle - die Vision der Milieutherapie S.179 Pattloch 2013.
(1) Silja Samerski (deutsche Kulturwissensschaftlerin): "Die Entscheidungsfalle - Wie genetische Aufklärung die Gesellschaft entmündigt”
WBG (Wissenschaftliche Buchgesellschaft) 2010
Das Präventionsparadox:
Es werden sehr viele Menschen durch die Screening Tests
(Siebetests) geschleust, aber nur bei ganz wenigen findet sich das, was
gesucht wird!
lat. praevenire: "zuvorkommen", lat. paradoxos: "wider Erwarten",
"wunderbar",
"seltsam";
Paradoxie, Paradoxon
Das sogenannte Präventionsparadox wurde Anfang der 1980er-Jahre vom britischen Epidemiologen
Geoffrey Rose
[1926-1993,
"The Strategy of Preventive Medicine" 1993] am Beispiel der koronaren Herzkrankheiten beschrieben. Es stellt ein grundlegendes Dilemma der
Bevölkerungs- und Risikogruppenbezogenen Prävention und Krankheitsprävention dar. Seine Kernaussage ist:
"Eine präventive Maßnahme, die für Bevölkerung und Gemeinschaften einen hohen Nutzen bringt, bringt dem einzelnen Menschen oft nur wenig - und umgekehrt".
Aus: Bundeszentrale für gesundheitliche Aufklärung -BZgA:
www.leitbegriffe.bzga.de/bot_angebote_idx-161.html
"Gesundheit ist kein individuelles
Persönlichkeitsmerkmal. Es wird zwar sehr wohl erkannt, dass sich
individuelle Gesundheit nicht allein durch persönliche Anstrengungen
erzeugen lässt, weil Gesundheit und Krankheit von einem komplexen Gefüge
aus strukturellen Lebensbedingungen, milieugeprägter Lebensweise und
individuellem Lebensstil bestimmt werden.
Zu leicht wird jedoch vergessen, dass die
Bevölkerungsgruppen, die das größte Erkrankungsrisiko tragen, im
Durchschnitt auch die geringsten Möglichkeiten und Fähigkeiten haben, die
Gesundheitsförderung in ihrem Verhalten zu berücksichtigen. Das liegt
daran, dass die unterprivilegierten Schichten über weniger Freiheiten und
finanzielle Möglichkeiten verfügen als Bessergestellte.
Gesundheitsförderliches Verhalten muss man sich also zunächst einmal
leisten können. Für diesen Zusammenhang
wurde der Begriff des Präventions-Paradoxons geprägt.
Will sagen:
Die Ansätze der Prävention greifen oft deswegen nicht, weil die Ansätze
zur Prävention in aller Regel diejenigen zuerst erreichen, die ihrer am
wenigsten bedürfen. Und umgekehrt werden durch die Betonung der
Eigenverantwortung diejenigen weiter benachteiligt, die ohnehin schon
benachteiligt sind.
Das zeigt, dass man mit dem Pathos der Eigenverantwortung eben nicht
die Menschen erreicht, bei denen eine Bewahrung oder Verbesserung der
Gesundheit von vitalem Interesse ist. Die
Betonung der Eigenverantwortung ist hier eine zu einseitige Strategie,
denn diesen Menschen fehlt es nicht an gutem Willen oder primär an
Aufgeklärtheit, ihnen mangelt es an inneren Ressourcen und vor allem an
günstigen strukturellen Bedingungen. Vor diesem Hintergrund ist der
progrediente Abbau des Sozialen in der heutigen Zeit bedenklich.
Denn je mehr man
die soziale Sicherung zurückschraubt, desto mehr beraubt man die ohnehin unterpriveligierten Schichten der Chance,
eigenverantwortlich zu werden. Dass das System in weiten Teilen dennoch so aufgebaut ist, liegt daran, dass
das [wirtschaftliche] ökonomische Denken so weit verinnerlicht worden ist, dass
wir gar nicht merken, wie sehr sich unser Gerechtigkeitsverständnis
darunter verändert. Denn es ist nicht weniger als
ein Wandel weg von der Bedarfsgerechtigkeit hin zu einer Leistungsgerechtigkeit.
Und man verkennt, dass vieles im Leben eben nicht selbstverschuldet ist, sondern dass es soziale Benachteiligungen gibt,
die erst ausgeglichen sein müssen, bevor wir überhaupt von einer Leistungsgerechtigkeit ausgehen können. Wir schauen heute nur darauf, dass
rein theoretisch keinem der Zugang zu den sozialen Leistungen verwehrt wird,
unterschätzen aber dabei, wie unterschiedlich die Ausgangsbedingungen
für diesen Wettbewerb sind. Das undifferenzierte Paradigma der Eigenverantwortung droht auf diese Weise unsere Gesellschaft zu entzweien: in zu würdigende Gesunde und zu sanktionierende Kranke."
Aus: Giovanni Maio (b.1964, dtsch.Mediziner,
Philosoph, Bioethiker): "Geschäftsmodell Gesundheit - Wie der Markt die
Heilkunst abschafft" IX. Gesundheit als Pflicht? Krankheit als Schuld?4.
Individualisierung der Gesundheitsrisiken S.136f. Herausgegeben von Dr. med. Bernd Hontschik medizinHuman - Band 15 SUHRKAMP
2.Auflage 2016 (2014), www.hontschik.de, www.igm.uni-freiburg.de/Mitarbeiter/maio;
Siehe
auch Giovanni Maio bei ZITATE:
Karl Kraus: Die Diagnose
>>> LEISTUNGEN: Komplementärmedizin
>>> LAGE: Zillertal Infos
>>>
Giovanni Maio: Die Vier Kernfesten der Heilberufe
>>>
Giovanni Maio:
"Werte für die Medizin - Warum die Heilberufe ihre eigene Identität verteidigen müssen" Kösel 2018.
Kapitel 13: "Für eine Ethik der Sorge in der Medizin" pdf
>>>
Vorsorgeuntersuchung - Eine Form des Screenings - Eigentlich der Versuch von Früherkennung und Prävention
von Krankheit
Das Dilemma der Früherkennung: Die Zwickmühle der Entscheidung zwischen zwei Möglichkeiten
"... Ich bin nicht
gegen Vorsorge. Ich bin allerdings gegen mangelnde Offenheit. Die
möglichen Vorteile und Nachteilte einer Vorsorgeuntersuchung oder eines
angeblich vorsorgenden Verhaltens müssen von Ärzten und anderen Anbietern
deutlich gemacht werden, statt die Vorsorge
unkritisch zu propagieren oder gar mit Übertreibungen anzupreisen.
Auf der Basis von internationalen Empfehlungen und Artikeln in
hochrangigen Fachblättern lässt sich mittlerweile nämlich recht genau
abschätzen, wie viele Tumore etwa bei der Krebsfrüherkennung übersehen
werden oder wie oft es zu einem Fehlalarm kommt, der die Menschen
verunsichert und ängstigt. Nur wenn realistisch die Chanceen und Risiken
dargestellt werden, können Patienten und solche, die es nicht werden
wollen, erfahren, was sie von der Vororge erwarten können ...
Früherkennungstests
haben zwar ein ausgezeichnetes Image. Was
kann schon schlecht daran sein, wenn ein Krebs früh entdeckt wird? Je
früher die Diagnose, desto erfolgreicher die Therapie und umso besser die
Prognose, so die verbreitete Ansicht. Doch diese Schlussfolgerung
stimmt längst nicht immer. Schließlich nutzen Untersuchungen zur
Krebsvororge Patienten nur dann, wenn sie ihr Leben verlängern oder die
Lebensqualität verbessern.
Dies trifft aber nicht auf alle Tests zur Krebsfrüherkennung zu - manche
verlängern nur das Leiden. Dies gilt etwa, wenn der Tumor schon Metastasen
gebildet hat und die Therapie das Leben nicht mehr verbessern oder
verlängern kann. dies gilt auch, wenn ein Krebs nie metastasiert, nie
Beschwerden macht und auch nicht zum Tode führt.
Siehe: Gilbert Welch: "Overdiagnosed"
in Leistungen: Angewandte
Allgemeinmedizin & Geriatrie
>>>
Zudem wird der
Nutzen der Früherkennung systematisch überbewertet, weil in vielen Studien
rückblickend untersucht wird, welche Vor- und Nachteile sie bringt. Es ist
jedoch bekannt, dass Menschen, die Früherkennungstests wahrnehmen,
insgesamt gesünder leben und mehr auf sich achten. Vergleicht man sie mit
jenen Menschen, die keine Früherkennung in Anspruch nehmen, wird der
mögliche Nutzen überschätzt. Diejenigen, die zur Früherkennung bereit
sind, haben schließlich sowieso die bessere Prognose.
Ein weiteres Dilemma in
der Debatte um die Früherkennung auf Krebs ist die Asymmetrie
["Ungleichheit"] in der Argumentation. Das hohe Lied auf die Vorsorge
lässt sich schnell und einfach singen, es lautet in etwa so: Mit Hilfe
regelmäßiger Vorsorge lässt sich Krebs früher erkennen, besser behandeln,
und die Menschen haben deshalb eine bessere Prognose. Das leuchtet
jedem sofort ein. Das lässt sich in zehn Sekunden vermitteln. Hierfür sind
nur ein paar Schlagworte nötig.
Die Kritik an der Vororge ist hingegen schwer zu
erklären - und sie erfordert mehr Zeit. Dazu sind mindestens fünf Minuten
notwendig - und auch dann sind sicher noch nicht alle bisherigen Anhänger
der Vorsorge vom Gegenteil überzeugt. Zudem ist der Begriff der Vorsoge
schwammig und irreführend. So wird er zum Beispiel für Screening auf
Krebs [siehe unten] verwendet, doch das ist falsch. Besser sollte
hier von Früherkennung gesprochen werden. Vorsorge dient
dazu, eine Krankheit zu verhindern oder zumindest hinauszuzögern. Die
Beschwerden treten später oder gar nicht auf.
Tests zur Früherkennung bewirken hingegen in vielen Fällen das
Gegenteil. Sie lassen eine Erkrankung früher kenntlich werden und nehmen
die Diagnose vorweg. Wenn auch noch keine körperlichen Beschwerden
auftreten, so stellt sich doch mit der Diagnose ["Arbeitshypothese"]
siehe
Robert N. Braun in Leistungen: Angewandte
Allgemeinmedizin & Geriatrie
>>>,
Zitate:Karl Kraus: Die Diagnose
>>>
die Erwartung der Beschwerden siehe unten
Nocebo, Placebo, Zitate:
Bernie Siegel: Krebs - Denken - Fühlen - Essen
>>>
ein. Der ehemals symptomlose Gesunde fühlt sich jäh als Kranker, selbst
wenn er beschwerdefrei ist.
Um die Kritik am Konzept der
Krebsfrüherkennung, die als Vorsorge verschleiert wird deutlich
zu machen, soll zunächst dargelegt werden, was Vorsorge im idealen Falle
leisten können sollte - dadurch wird evident, wieweit manche Maßnahmen zur
Früherkennung von Krebs von diesem Anspruch entfernt sind.
1) Prävention setzt voraus,
dass sich aus gegenwärtigen Anzeichen zukünftige unerwünschte Folgen
sicher prognostizieren lassen.
2) Prävention setzt voraus,
dass sich das Befinden ohne die präventiv gedachte Intervention
verschlechtern würde.
3) Prävention setzt voraus,
dass Risiken am effektivsten vermindert werden können, je früher der
präventive Eingriff stattfindet.
4) Prävention setzt voraus,
dass sich die geplante Vororge in Form eines Screenings oder anderer
Maßnahmen in ein Konzept umsetzen lässt.
"In der grundlegenden Bedeutung des Begriffs
bezeichnet Prävention ein Handlungsprinzip: Praevenire
heißt zuvorkommen [verhindern, vereiteln]. Etwas wird
getan, bevor ein bestimmtes Ereignis oder ein bestimmter Zustand
eintreten, damit es nicht dazu kommt oder zumindest der Zeitpunkt des
Eintretens hinausgeschoben und der zu erwartende Schaden auf ein
Mindestmaß begrenzt werden.
Da es nichts gibt, was nicht als Bedrohung wahrgenommen oder zur Bedrohung
deklariert werden könnte, kann auch alles zur Zielscheibe vorbeugender
Anstrengungen werden. Ob Karies oder Herzinfarkt, Drogenkonsum oder
Jugendgewalt, ob körperliche Deformation oder psychische Erkrankung, oder
Terroranschläge oder Entwicklung von Massenvernichtungsmitteln, ob
"humanitäre" oder Naturkatastrophen - überall lauern Risiken, drohen
Krisen und tut folglich Vorbeugung Not.
Prävention will nichts schaffen, sie will verhindern
... Präventionsprogramme gleichen Kreuzzügen, ihre Logik ist die der
antizipierenden [vorhersehenden] Säuberung:
Gegen welches Übel auch immer sie antreten, es
soll eliminiert werden ... Biologische Prozesse, menschliches
Verhalten und erst recht soziale Phänomene lassen sich jedoch in den
meisten Fällen nicht auf eindeutige Ursache-Wirkungs-Zusammenhänge
reduzieren, und selbst, wenn Kausalerklärungen Plausibilität [Richtigkeit,
Wahrheit] beanspruchen können, gilt das nur im Rückblick. In Bezug auf die
Zukunft sind dagegen nur Wahrscheinlichkeitsaussagen möglich ...
Zum Risikosignal und Ausgangspunkt präventiven Handelns kann letztlich
alles werden, was von Sollwerten abweicht oder sich als Vorzeichen solcher
Abweichungen identifizieren lässt. Praktisch funktioniert
Prävention als Ausrichtung und Selbstausrichtung an Normalitätsstandards,
die damit den Status sozialer Normen erlangen.
"Keeping the normals normal", lautet die Maxime ..."
Prof. Dr. Ulrich Bröckling (b.
1959, Prof. f. Ethik, Politik und Rhetorik an der UNI Leipzig): "Der
moralische Zwang zur Vorsorge" auszugsweise Seite 24, 25
In:
Werner Bartens: "Vorsicht Vorsorge! Wenn Prävention nutzlos oder
gefährlich wird" suhrkamp 2008, medizin Human Band 7, herausgegeben von
Dr. Bernd Hontschik. Prof. Dr.
Ulrich Bröckling: "Vorbeugen ist besser ... Zur Soziologie der
Prävention"
www.zeithistorische-forschungen.de/sites/default/files/medien/material/2013-3/Broeckling_2008.pdf
Leider zeigt sich (und wird später im
Buch genauer dargelegt),
1)
dass sich aus gegenwärtigen Indizien eben außerordentlich oft
nicht
zukünftige unerwünschte Folgen sicher prognostizieren lassen. Die
Häufigkeit der Fehlalarme bei der Krebsfrüherkennung zeigt dies, aber auch
die Zahl der Überdiagnosen und Übertherapien.
Siehe:
Gilbert Welch: "Overdiagnosed"
in Leistungen: Angewandte
Allgemeinmedizin & Geriatrie
>>>
2) dass sich das Befinden bei
vielen Menschen ohne die präventive Intervention eben
nicht automatisch
verschlechtern würde. Es verschlechtert sich in manchen Fällen
durch die Früherkennung und ihre Folgen. Im besseren Fall bleibt die
Bilanz neutral, etwa bei der großen Gruppe der Menschen, bei denen kein
Krebs vorliegt und auch keiner entdeckt oder fälschlicherweise vermutet
wird.
3) dass die Risiken, früher zu
sterben oder stärker zu leiden eben nicht immer gemindert werden, je
früher der vorbeugende Eingriff stattfindet. Stattdessen wird das
Leiden vorverlegt - durch invasive Untersuchungen und Therapien und nicht
zuletzt durch die Erzeugung von Angst und Ungewissheit.
4) dass die Teilnahme der
Bevölkerung an bisherigen Screening-Programmen sehr gering ausgeprägt ist
und sie sich daher kaum in ein bevölkerungsweites Konzept umsetzen lassen.
Warum es so
schwierig ist, mit Früherkennung Leiden zu vermindern, zeigt ein Blick auf
die Art und Weise, wie sich [sog.] bösartige Tumore im Körper ausbreiten.
Im Wesentlichen können vier verschiedene
Krebstypen unterschieden werden:
Typ 1:
Der Tumor entsteht und kann mittels konsequenter Früherkennung entdeckt
werden, bevor Absiedelungen (Metastasen) entstehen. Die früh
eingeleitete Therapie verhindert das weitere Krebswachstum und bringt
womöglich sogar eine Heilung, die frühe Diagnose führt zu gewonnenen und
beschwerdefreien Lebensjahren. In diesem Fall ist die Früherkennung
sinnvoll und echte Vorsorge.
Typ 2:
Der Tumor entsteht, bildet aber auch sehr früh Metastasen. Die
frühe Diagnose durch Früherkennung und die früh begonnene Therapie können
den Krebs nicht mehr heilen. Früherkennung führt in diesem Fall zu keiner
Verlängerung des Lebens, sondern nur zu einer Verlängerung des Leidens.
[Es gibt aber trotzdem "Spontanheilung"! (auf
medizinisch-mechanistisch-materialistischer Bewußtseinsebene
nicht erklärbare Gesundung!), 1:60.000,
n. Herbert Kappauf:
"Wunder sind möglich - Spontanheilung bei Krebs" Herder 2003;
"Mentale/Geistige Selbstheilung durch Eigenarbeit"
(durch Lösung eines "Problems" auf geistig-seelischer
Bewusstseins-/Erklärungsebene,
"Selbst-Heilung durch Bewusstwerdung", "Geistige Heilung") n.
Clemens Kuby: "Mental Healing - Das Geheimnis der Selbstheilung" S.95,
Kösel 2010]
Typ 3:
Der Tumor entsteht, bildet aber nie Metastasen. Die früherer
Diagnose in Folge der Früherkennung führt zu einem früheren
Therapiebeginn. Da der Tumor nicht tödlich ist, wird das Leben durch
Früherkennung nicht verlängert, womöglich aber das Leiden durch die
Nebenwirkungen der Therapie.
Typ 4:
Der Tumor entsteht, wächst aber so langsam oder bleibt zeitlebens so
klein, dass er nie auffallen oder Bewschwerden machen würde. Mit
Hilfe der Früherkennung wird er aber entdeckt und in der Folge eine
Therapie eigeleitet. Durch die Behandlung wird das Leben aber nicht
verlängert, sonderm die unnötige Diagnose ("Überdiagnose")
und Therapie
("Übertherapie") belasten den Patienten nur."
Aus: Werner Bartens: "Vorsicht Vorsorge!
Wenn Prävention nutzlos oder gefährlich wird"
suhrkamp 2008. Auszugsweise aus: Vorwort Seite 7, Der präventive
Blick. Das Dilemma der Früherkennung
Seite 20-23, medizin Human Band 7, herausgegeben von Dr. Bernd
Hontschik
Siehe: Gilbert Welch: "Overdiagnosed"
in Leistungen: Angewandte
Allgemeinmedizin & Geriatrie
>>>
Vorsorgeuntersuchung
[eigentlich: "Früherkennungstest"]-
Gesundenuntersuchung - Gesundheitscheck
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
Die Vorsorgeuntersuchung bietet allen Personen ab dem 18. Lebensjahr mit
Wohnsitz in Österreich einmal pro Jahr ein umfangreiches
Untersuchungsprogramm. Dieser "Gesundheitscheck" bringt persönliche
Vorteile: Ergeben die medizinischen Untersuchungen erste Hinweise für eine
Erkrankung, dann wurde Zeit gewonnen [?], um gegen zu steuern. Ein
individuelles Beratungsgespräch mit der Ärztin/dem Arzt soll über einen
gesundheitsfördernden Lebensstil aufklären und Unterstützung bei
Veränderungsbedarf bieten. Sie erfahren, wie Sie besser auf Ihre
Gesundheit achten können.
"Medizinische Versorgung muss neu
verstanden werden
Ein gesundheitspolitisches Dogma unserer Zeit ist die Neuerfindung der
Vorsorgemedizin. Dabei wird völlig vergessen, dass das alte Hausarztmodell
die besten vorsorge-medizinischen Ergebnisse gebracht hat. Die Politik
glaubt in Anbetracht überfüllter Spitalsambulanzen durch die Stärkung des
medizinischen Vorsorgegedankens die Entstehung von Krankheiten schon im
Keim verhindern zu können. Rein theoretisch kann dem nicht widersprochen
werden. Doch in der Praxis kann das monotone Kontrollieren und
Protokollieren somatischer Werte nie und nimmer einen gesunden und
glücklichen Menschen machen. Dem steht schon alleine die
Unterschiedlichkeit der Menschen im Weg, auf die die heutige Form der
Vorsorge-untersuchung keine Rücksicht nimmt.
Sie ignoriert die Bedeutung der Psyche und des
sozialen Umfeldes für die Gesundheit vollkommen.
Denn wenn jeder Patient, dem ein Arzt einmal das Rauchen untersagt hat,
tatsächlich nicht mehr rauchen würde, gäbe es keine Zigarettenindustrie
mehr. Das Gleiche gilt für Alkohol und richtige Ernährung. Patienten
machen aber nun einmal nicht immer, was ihnen ärztlicherseits
vorgeschlagen wird. Natürlich können bei Vorsorgeuntersuchungen durch
Zufallsbefunde Krankheiten schon in einem frühen Stadium mit besseren
Heilungsaussichten diagnostiziert werden. Und vielleicht hilft sie dem
einen oder anderen Patienten auch durch den von ihr ausgehenden
Placeboeffekt. Zugleich führen Vorsorgeuntersuchungen aber zu einer Flut
von neuen Patienten und fehlerhaften Befunden. Viele Blutdruckwerte sind
wegen der Nervosität der Probanden falsch erhöht, Harnproben nicht korrekt
abgegeben und daher fälschlich pathologisch. Blutsenkungen sind zu hoch,
weil der Proband gerade einen grippalen Infekt hinter sich hat, von dem
der untersuchende Mediziner aber nichts weiß. Immer ist irgendein
Parameter außer der Norm. Denn es gibt keinen vollständig gesunden
Menschen. Aber immer können nicht normgerechte Werte
behandelt werden - auch wenn sie dem Patienten bis zur Untersuchung
keinerlei Probleme verursacht haben. Daher muss der Nutzen dieser Art von
Medizin kritisch hinterfragt werden. Insbesondere der von einigen
Versicherungen eingeschlagene Weg, Selbstbehalte oder Versicherungskosten
von den Ergebnissen einer Vorsorgeuntersuchung abhängig zu machen, sollte
uns nachdenklich machen. Die Gesamtkosten des Systems werden durch einen
solchen Schritt nicht sinken, also werden die finanziellen Lasten zu
Gunsten der jungen und gesunden Menschen auf die Alten und Kranken
verschoben werden. Ein junger, schlanker Nichtraucher muss seit 2012 bei
der SVA nur noch einen 10%igen Selbstbehalt bezahlen, während ein
60-jähriger übergewichtiger Diabetiker weiterhin 20% der Behandlungskosten
selbst tragen muss. auch dann, wenn die erbrachte medizinische Leistung
(z.B. eine Wundversorgung) mit der körperlichen Ausgangslage überhaupt
nichts zu tun hat. Als Alternative zu dieser Vorsorgemedizin bietet sich
eine Stärkung bzw. Wiedereinführung des klassischen Hausarztmodells an ...
Damit würde auch die Vorsorge wieder in den Händen der kompetentesten
Partner im Gesundheitssystem liegen. Denn der jahrzehntelange Begleiter
und Berater in Gesundheits- und Lebensstilfragen steht dem Patienten
emotional weit näher als jeder Politiker. Und ein Hausarzt braucht
keine elektronische Vorsorgeuntersuchungs-formulare, um seinem Patienten
sinnvolle medizinische Ratschläge geben zu können.
Naturgemäß war die starke Stellung der Hausärzte den Machthabern im
Gesundheitssystem ein Dorn im Auge, und so wurde die medizinische
Kleinstversorgungseinheit "Patient - Hausarzt" ganz gezielt zerschlagen
... Und internationale Studien belegen, dass bis zu 80% der im
Gesundheitssystem erbrachten Leistungen im Rahmen von Haus- und
Facharztpraxen abgewickelt werden können ... Die so genannte
"Spitzenmedizin" - das wären unter diesem Blickwinkel die restlichen 20
bis 30% notwendiger Untersuchungen und Behandlungen - ist
selbstverständlich unverzichtbarer Bestandteil des Gesundheitssystems.
Allerdings muss der Zugang zu diesen kostenintensiven Leistungen neu
geregelt werden."
Aus: Dr. med. Günther
Loewit (b.1958, österreichischer Arzt). Buch: "Wie viel Medizin überlebt
der Mensch?" Kapitel: Drei Forderungen an eine ethische Medizin. 3.
Medizinische Versorgung muss neu verstanden werden. Auszugsweise Seite 272
- 276. HAYMON 2.Auflkage 2013 www.guenther-loewit.at/ [meine Ergänzung]
Siehe ZITATE: Maria
Montessori / Das Recht seine Persönlichkeit >>>
2. Kinder brauchen ein gesünderes Lebensumfeld und LEISTUNGEN:
Palliativmedizin
>>> 1.
Menschen müssen sterben dürfen.
Siehe dazu auch LEISTUNGEN:
1. Angewandte
Allgemeinmedizin & Geriatrie
>>>
Die Vorsorgeuntersuchung verfolgt zwei Ziele -
Drei [Vier] Arten von
Krankheitsprävention
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
1.) Die Vermeidung von gesundheitlichen
Risikofaktoren - Primärprävention [Krankheitsverhütung, Vorsorge] -
Vermeidung von Krankheitsursachen durch gezielte Förderung der Gesundheit
Die Primärprävention wendet sich vorwiegend an gesunde Menschen und hat
die Vermeidung von Krankheitsursachen und somit die Erhaltung und
Verbesserung der Gesundheit zum Ziel. Im Mittelpunkt steht, Risikofaktoren
von bestimmten Krankheiten zu erkennen und die gesundheitsschädigenden
Einflüsse zu vermeiden. Dazu zählen Maßnahmen wie Schutzimpfungen,
gezielte Bewegung oder gesunde Ernährung. Neben der Primärprävention
unterscheidet man Maßnahmen der Früherkennung und der Rehabilitation.
Auf dem Weg in die Gesundheitsdiktatur:
Wie mit Gesundheitsmoral Menschen
diskriminiert werden.
Von Siegern und Verlieren
pdf >>>
Aus:
Dr. med. Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil III: Die
gesellschaftlichen Auswirkungen schlechter Medizin. Kapitel: Auf dem Weg
in die Gesundheitsdiktatur:
Wie mit Gesundheitsmoral Menschen diskriminiert werden.
Von Siegern
und Verlieren. Seite 222- 229 KNAUS 5. Auflage 2012
2.) Die Früherkennung von Krankheiten - Sekundärprävention
[Krankheitsfrüherfassung, Früherkennung] - Maßnahmen zur Früherkennung,
Vermeidung und Frühbehandlung einer Krankheit
Bereits vorhandene, aber noch keine Beschwerden verursachende Krankheiten
sollen in einem Frühstadium oder Vorstadium entdeckt und durch
Präventionsmaßnahmen oder eine frühzeitig einsetzende Therapie verhindert
beziehungsweise verzögert werden. Dadurch soll verhindert werden, dass
Krankheiten in einem Frühstadium weiter fortschreiten. Beispiele für
Sekundärprävention sind Früherkennungsuntersuchungen wie die
Vorsorgeuntersuchung Neu oder der Mutter-Kind-Pass sowie die frühzeitige
Beratung oder Therapie.
Erstens soll verhindert werden, dass Krankheiten entstehen, indem ein
Gesundheitsrisiko rechtzeitig erkannt und reduziert wird.
Zweitens sollen Krankheiten in einem möglichst frühen, noch gut
therapierbaren Stadium entdeckt werden, um bessere Heilungschancen zu
erreichen.
Ein Schwerpunkt der Vorsorgeuntersuchung liegt auf Herz-Kreislauf- und
Krebserkrankungen. Diese Krankheiten zählen bundesweit zu den häufigsten
Todesursachen. Erhebungen der Statistik Austria zufolge erleiden in
Österreich jährlich rund 12.000 Menschen einen Herzinfarkt. Ungefähr die
Hälfte der Betroffenen stirbt an den Folgen. Die Krebserkrankungen nehmen
mit ca. 25 % den zweiten Platz in der Reihenfolge der Todesursachen ein.
Ziel der Vorsorgeuntersuchung ist auch, die Häufigkeit von Herz-Kreislauf-
und Krebserkrankungen und die Todesfälle zu senken.
3.) Die
Wiederherstellung der Gesundheit, Vermeidung von
Krankheitsverschlechterungen - Tertiärprävention [Rückfallprophylaxe] -
Rehabilitation
Konzentriert sich nach einer Erkrankung auf die Wiederherstellung der
Gesundheit. Ziel der Tertiärprävention ist, einen Rückfall, eine
Chronifizierung oder einen Folgeschaden zu verhindern beziehungsweise zu
lindern. Zu den Maßnahmen gehören z.B. Heilgymnastik, Heilmassagen oder
Ernährungsberatung.
"Viele Aussagen zur
Vorsorgeuntersuchung [Früherkennung] sind lediglich Variationen desselben
Themas - alle werben auf die eine oder andere Weise dafür, intensiv nach
Anomalien [1] zu suchen, weil dies der beste Weg sei, gesund zu bleiben.
Manchmal werden solche Behauptungen in bester Absicht aufgestellt.
Patientenschutzgruppen und einige Ärzte raten den Menschen, sich
untersuchen zu lassen, weil sie das für richtig halten. Andere vertreten
eher eigene Interessen: Unternehmen, die medizinische Versorgung anbieten,
Krankenhäuser und manche Ärzte raten den Menschen, sich vorsorglich
untersuchen zu lassen, weil sie daran verdienen. Unabhängig von den
Beweggründen sollten Sie wissen, ob diese Behauptungen von harten Fakten
gestützt werden.
Fangen wir mit der unbequemen Wahrheit an: Allzu oft sind keine
harten Fakten zu finden. Das hat seinen Grund.
Die meisten Gesunden bekommen die Krankheit, die wir früh
diagnostizieren wollen, spät oder nie. Um
zuverlässige Informationen über den Wert der Früherkennung bei den wenigen
Menschen zu sammeln, die erkranken werden, müssen wir also lange Zeit
viele Gesunde beobachten. Und eine große Langzeitstudie ist sehr teuer.
Das lässt sich an einem Beispiel eindrucksvoll belegen: Eine typische
randomisierte Mammografiestudie, an der rund 50.000 Frauen über zehn Jahre
hinweg teilnahmen, kostete einen zweistelligen Millionen[Dollar]betrag.
Dass es nur wenige solcher Studien gibt, ist daher kaum überraschend,
obwohl wir sie brauchen. Die
Millionen, die wir zahlen würden, um den Wert
früher Diagnosen zu ermitteln, verblassen jedoch im Lichte der Milliarden,
die wir für Vorsorgeuntersuchungen ausgeben, ohne zu wissen, ob sie etwas
nützen. Da es nur wenige harte Fakten gibt, sollten Sie also
wissen, wann man Ihnen einreden will, dass wir über hinreichende
Informationen verfügen.
Viele Aussagen zur Früherkennung - Werbung,
Stellungnahmen von Behörden, Websites und sogar Nachrichten - sind
eindeutig irreführend; sie übertreiben meist die Risiken und schüren die
Ängste, damit Sie aktiv werden. Wenn der Nutzen einer Früherkennung
unbekannt ist, wird er häufig einfach unterstellt; wenn ein Nutzen bekannt
ist, wird oft übertrieben und behauptet, X beugt Y vor, obwohl
X verringert das Risiko für Y eher zuträfe. Besonders irreführend
ist der häufige Missbrauch der Zahl der Überlebenden, zum Beispiel
innerhalb eines Zeitraums von fünf oder zehn Jahren. Es ist
bekannt, dass diese Zahlen erschreckend tendenziös [parteiisch,
voreingenommen, unsachlich] sind, wenn es um Früherkennung geht.
Oft geben die Anhänger der Früherkennung sehr überzeugende Anekdoten zum
Besten: von Menschen, denen eine frühe Diagnose angeblich das Leben
gerettet hat. Die Kehrseite der Medaille - Überdiagnosen [und
Übertherapien] - wird hingegen verschwiegen.
Botschaften, die sich an die Öffentlichkeit wenden und scheinbar eine
Menge harter Fakten enthalten, können ziemlich trügerisch sein. Sie
verfolgen den Zweck, uns vom [scheinbaren] Nutzen der Früherkennung zu
überzeugen. Eine ausgewogene Darstellung der Vor- und Nachteile ist nicht
beabsichtigt ... Das führt uns zu der Frage, was wir von der
Krebsfrüherkennung im Allgemeinen halten sollen.
Es ist verführerisch anzunehmen, dass der beste Test derjenige ist, der
die meisten Karzinome findet. Aber das Ziel besteht
nicht darin, mehr Karzinome zu finden, sondern darin, Leben zu
retten.
Ob die Vorsorgeuntersuchung Leben rettet, erfahren wir nur mithilfe einer
randomisierten Studie. Das wird oft
vergessen. Stattdessen gehen wir einfach davon aus, dass eine Technik, die
mehr Tumore entdeckt, auch mehr Menschenleben rettet. Werbestrategen
machen sich diese Unterstellung zunutze. Fallen Sie nicht darauf herein
...
|
|
Geschichte mit gutem Ende
Good-outcome
Story
|
Geschichte mit schlechtem Ende
Bad-outcome
Story
|
|
Typisches
Beispiel
|
Betty ließ sich untersuchen, und ihre Krankheit wurde früh
erkannt. Jetzt geht es ihr gut, und sie ermutigt andere zum
Screening [zur Vorsorgeuntersuchung].
|
Bill ignorierte den Rat, zum Screening [zur
Vorsorgeuntersuchung] zu gehen. Jetzt leidet er an einer
fortgeschrittenen Krankheit (oder er ist gestorben). Er (oder
seine Familie) bedauert seinen Fehler.
|
|
Beabsichtigte
Botschaft
|
Wer zur Vorsorgeuntersuchung geht, kann die Folgen der
Krankheit vermeiden. Screening rettet Leben. Lassen sie sich
untersuchen.
|
Alle, die an Krankheiten leiden, hätten dies durch
Früherkennung vermeiden können. Screening rettet Leben. Lassen Sie
sich untersuchen.
|
|
Alternative
Interpretation
|
1. Betty hätte vielleicht keine Diagnose
gebraucht ["Selbstheilung"] (d.h., es liegt eine Überdiagnose
vor).
2. Betty würde
es ebenso gut gehen (und sie wäre nicht so lange Patientin
gewesen), wenn die Diagnose erst nach dem Auftreten von Symptomen
gestellt worden wäre.
3.
Die Geschichte ist noch nicht zu Ende. Es ist immer noch möglich,
dass Betty an ihrer Krankheit stirbt (oder leiden muss)., trotz
der frühen Diagnose und Behandlung.
|
1. Bills Krankheit wäre vielleicht trotz
Vorsorgeuntersuchung übersehen worden.
2. Bills Krankheit wäre vielleicht trotz der
frühen Diagnose nicht besser therapierbar gewesen.
Tabelle 10.1. Zwei exemplarische Geschichten,
ihre beabsichtigten Botschaften und ihre alternativen
Interpretationen.
[Welch S.226]
|
Wenn es solche [randomisierten] Studien gibt,
wissen Sie immer noch nicht, ob das Screening den Menschen hilft. Sie
wollen wissen, in welchem Umfang es hilft:
Wie stark hat die Früherkennung das absolute
Sterberisiko (oder das Risiko für ein Fortschreiten der Kankheit)
verändert? Und sie wollen wissen, was
die Menschen durchgemacht haben, um von der Untersuchung zu profitieren:
Wie viele Menschen wurden untersucht, wie oft
kam es zu einem Fehlalarm, wie viele Überdiagnosen gab es, und wie viele
Menschen mussten unter unnötigen Behandlungen leiden?
Diese Daten sind nicht so leicht erhältlich, wie sie sein sollten ... Aber
in Wahrheit werben viele Stellungnahmen für die Früherkennung, obwohl
ihnen keine randomisierten Studien zugrunde liegen. Sie enthalten
stattdessen bequeme, aber fehlerhafte Zahlen (wie die Überlebensrate in 5
Jahren), persönliche Anekdoten über Leute, deren Leben "gerettet" wurde,
oder furchteinflößende Behauptungen über eine neue Epidemie. Keine dieser
Aussagen enthält die Information, die Sie wirklich brauchen:
Senkt die Früherkennung das Sterberisiko? ...
Wie kommt es zu Überdiagnosen? Zuallererst haben die
Ärzte ein natürliches Interesse an Diagnosen.
Dafür werden wir ausgebildet: Wir hören den Patienten zu, untersuchen und
testen sie, um herauszufinden, was ihnen fehlt.
Immer häufiger machen wir uns jedoch
Gedanken darüber, was ihnen in Zukunft fehlen könnte
- das heißt, wir denken über Früherkennung [Screening] nach. Deshalb sind
Überdiagnosen möglich. Überdiagnosen kommen nur vor, wenn wir Diagnosen
stellen und Menschen als anormal ["von der Norm abweichend"] oder als
gefährdet einstufen, noch bevor sie Symptome haben. Aber was
treibt uns dazu, mehr Frühdiagnosen zu stellen? Wenn Sie nur
eines der kritischen Bücher über das Gesundheitssystem gelesen haben,
kennen Sie wahrscheinlich eine Antwort: Es geht nur ums Geld, und
die Hauptschuldige ist die Pharmaindustrie. Mehr Diagnosen bedeuten mehr
verordnete Medikamente und mehr Profit. Wenn Sie einen Arzt nach dem Grund
der vielen Frühdiagnosen fragen, wird er wahrscheinlich auf die
Rechtsanwälte verweisen (mit ein paar saftigen Adjektiven).
Vielleicht hören Sie auch den Ausdruck Patientenwillen [-wunsch].
Und wenn Sie mit einem Vertreter des Gesundheitswesens sprechen oder mit
einer Organisation, die sich für Menschen mit bestimmten Krankheiten
einsetzt, hören Sie eine weiter palusible Antwort: echte Überzeugung.
Viele Leute glauben wirklich, dass mehr
frühe Diagnosen uns helfen, länger und glücklicher zu leben.
Die Wahrheit ist, dass alle diese Anworten teilweise richtig sind. Es gibt
ein komplexes Gemenge von Kräften, das der Früherkennung [Screening] und
folglich auch den Überdiagnosen den Treibstoff liefert."
Aus:
Dr. H. Gilbert Welch (M.D., M.P.H.), Dr. Lisa Schwartz, Dr. Steve
Woloshin: "Die Diagnosefalle: Wie Gesunde zu Kranken erklärt werden”
Kapitel 10: Die Faktenlage S.218ff; Prüfen Sie beide Seiten der Medaille
S.239; Kapitel 11: Durchschauen Sie das System S. 240. Übersetzung: Martin
Rometsch, 1. Auflage RIVA 2013. "Overdiagnosed: Making People Sick in the
Pursuit of Health" Chapter 10: Thatt the Facts p136f, Consider both sides
of the story p150; Chapter 11: Get the System p151. Beacon Press 2012
(2011). [1] Anomalie = Abweichung von
"Normalzuständen" [asymptomatischer Zufallsbefund, falscher Alarm, falsch
positiver Test]. Doch wie groß ist das Risiko, dass diese Abweichungen zu
einer Gefahr für die Betroiffenen werden? Und folglich: Wie groß ist der
Nutzen, den Betroffene von der Behandlung ihrer Anomalien haben?
Mindestens ebenso gravierend ist eine weitere Frage, über die aber zu
selten gesprochen wird: Wie groß ist die Gefahr, dass die vorsorgliche
Diagnose und die daraus resultierende Behandlung den Betroffenen Schaden
zufügt? Und: Wie ist das Nutzen-Schaden-Verhältnis? [Welch: Vorwort S.10]
"Überragende
Ärzte verhindern Krankheiten.
Mittelmäßige Ärzte heilen noch nicht
ausgebrochene Krankheiten.
Unbedeutende Ärzte behandeln bestehende
Krankheiten."
Chinesisches Sprichwort, ca 2000 v.u.Z
Ergänzung:
4.) Die Quartärprävention - Verhinderung unnötiger
Medizin - Achtsamkeit gegen Überbehandlung - Vermeidung von Überbehandlung
und -medikalisierung
Das zugrundeliegende Prinzip "Primum non (nihil) nocere" -
"Zuerst einmal nicht schaden" - geht
zurück auf den römischen Arzt Scribonius Largus [um 50 n.u.Z], welcher als
Leibarzt von Kaiser Tiberius Claudius (10 v.u.Z - 54 n.u.Z) tätig war.
"Wie wär's mit einem Gesundheits-Check? Das ist zurzeit sehr en
vogue, vermittelt es doch das gute Gefühl, man könne das Risiko für
Herzinfarkte, Krebs oder Schlaganfälle exakt berechnen und durch geeignete
Maßnahmen umgehend verringern. Dazu werden verschiedene Risikofaktoren
abgefragt, meist beginnend mit Alter und Geschlecht. Und
da fängt dann auch schon das Dilemma an, denn die meisten chronischen
Krankheiten häufen sich im Alter. Spätestens ab Mitte 50 kassiert der
Leser daher automatisch Minuspunkte. Auch sind Männer meist schlechter
dran als Frauen, sodass schon das Ankreuzen der Geschlechterfrage bei
männlichen Teilnehmern für weitere Negativpunkte auf dem Risiko-Konto
sorgt. Sehr beliebt sind auch Fragen wie "Fühlen Sie sich manchmal müde
und abgespannt?" oder "Leiden Sie gelegentlich unter
Kopfschmerzen?". Bei derart vagen Formulierungen muss man förmlich
"ja" ankreuzen - und weitere Risikopunkte sammeln. Folglich findet sich
der um seine Gesundheit bemühte Zeitgenosse unversehens in einer
Risikogruppe wieder und glaubt, nun dringend etwas für seine Gesundheit
tun zu müssen. Damit hat der Fragebogen das Ziel erreicht, denn
augenscheinlich geht es bei diesen pseudomedizinischen Tests darum,
möglichst vielen Menschen eine bestimmte Diät, Vitaminpillen, L-Carnitin
oder gar Hormonpräparate anzudienen. Besonders pikant: Britische
Forscher fanden heraus, dass sogar die bislang weitgehend akzeptierte
Ermittlung des Infarktrisikos anhand verschiedener Risikofaktoren
(Framingham Risk Score) das tatsächliche Risiko um 50% überschätzt
[P. Brindle, J. Emberson,
F. Lampe et al.: "Predictive accuracy of the Framingham coronary risk
score in British men: prospective cohort study". BMJ 327:1267 (2003)].
Das größte Problem üblicher Checklisten ist jedoch, dass sowohl die Fragen
als auch die Bewertung der Antworten von den Vorstellungen der Verfasser
über die Ursachen der jeweiligen Erkrankungen geprägt sind. Zum Beispiel
von der Vorstellung, dass Fett und Cholesterin unsere Adern verstopfen und
so zum Herzinfarkt führen. Diese Ansicht ist vielen von uns derart in
Fleisch und Blut übergegangen, dass sie unser generelles Verständnis von
gesunder Ernährung dominiert: fett- und cholesterinarm muss sie sein. Doch
damit kann man ganz schön daneben liegen. Kostprobe gefällig?
Dann beantworten Sie doch bitte einmal die folgenden Fragen:
►
überschreitet Ihr Cholesterinspiegel die magische Grenze von 200 mg/dl?
►
Achten Sie deswegen besonders auf das Fett im Essen?
►
Kaufen Sie Magermilchjoghurt und fettarmen Käse? ►
Haben Sie Ihr Salatöl schon gegen eine Flasche Light-Dressing
ausgetauscht? ►
Sind
Schweinefleisch und Butter in Ihrem Haus längst tabu?
►
Langen Sie dafür bei Kartoffeln, Nudeln und Brot mit gutem Gewissen
kräftig zu? AUSWERTUNG: Wenn Sie diese Fragen überwiegend mit ja
beantwortet haben, dann folgen Sie exakt den Empfehlungen vieler
Ernährungsberater und Fachgesellschaften zur Verhütung von Herzinfarkt und
Schlaganfall - und Sie machen vermutlich alles falsch."
Aus: Ulrike Gonder:
"Fett!: Unterhaltsames und Informatives über fette Lügen und mehrfach
ungesättigte Versprechungen" 6 Fette - Krankheiten. Seite 111f. HIRZEL
4.aktualisierte Auflage 2009 (2004). Nina Teicholz (US-am. Wissenschaftsjournalistin): "The Big Fat Surprise: Why Butter, Meat and Cheese Belong in a Healthy Diet”
Scribe UK 2015
Die Erfolgsgeschichte der Vorsorgeuntersuchung
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
Laut dem Hauptverband der österreichischen Sozialversicherungsträger trägt
die Vorsorgeuntersuchung einen wesentlichen Anteil an der in den letzten
Jahrzehnten gestiegenen Lebenserwartung: Als die Vorsorgeuntersuchung 1974
in Österreich eingeführt wurde, lag die durchschnittliche Lebenserwartung
der Frauen bei ungefähr 75 Jahren und jene der Männer bei 67 Jahren. Heute
leben Frauen durchschnittlich um sieben und Männer um acht Jahre länger.
Auch bei
einzelnen Erkrankungen zeigt sich die Wirksamkeit der Vorsorgeuntersuchung
[?].
Seit der Einführung einer einfachen Abstrichuntersuchung (PAP-Abstrich)
konnte die Sterblichkeitsrate bei Gebärmutterhalskrebs in den letzten zwei
Jahrzehnten um
50 Prozent
gesenkt werden. Darüber hinaus hat die frühzeitige Behandlung von
Bluthochdruck dazu beigetragen, dass die Todesfälle durch Schlaganfall
seit 1980 um
45 Prozent
zurückgegangen sind.
"Auch heute sind Gesundheitsempfehlungen schon omnipräsent.
Sie dringen immer tiefer in unsere Lebenswirklichkeit ein, sei es der
Privatbereich, der öffentliche Raum von Supermarkt bis Restaurant oder die
Arbeit, Schule und sogar der Kindergarten. Sie zielen immer eindringlicher
auf unsere Essenswahl, unsere Freizeitgestaltung und das
Einkaufs-verhalten. Sündigen wir, vergehen wir uns an Gesundheit und
Gesellschaft. Dies wird uns in immer drastischeren Bildern vermittelt.
Infolgedessen gibt es immer mehr Menschen, die andere, die in der
Öffentlichkeit gesundheitsschädliches Verhalten zeigen, öffentlich
maßregeln. Wenn eine schwangere Frau öffentlich raucht, dann weiß sie,
dass ihr Verhalten nicht optimal für ihr Baby ist. Ich finde es auch nicht
gut, und wäre sie meine Patientin, würde ich sie in der Sprechstunde
darauf ansprechen. Es ist aber dennoch ihr Recht zu rauchen. Genauso
wie es ihr Recht ist, einen Sportwagen zu fahren, bergzusteigen, Ski zu
fahren, Fußball zu spielen, in einem gefliesten Bad zu duschen oder Holz
zu spalten. Auch das sind Tätigkeiten, bei denen man sich
potentiellen Gesundheitsgefahren aussetzt. Wer dieses Recht
anzweifelt, verlässt den Boden einer lebenswerten, freien Gesellschaft.
Die Raucherin öffentlich anzupöbeln bis hin zu Handgreiflichkeiten, ist
aber heute weitgehend akzeptiert und findet sogar Beifall der Umstehenden.
Wenn diese Frau dann noch eine Cola in der Hand hält und dabei einen
Hamburger verzehrt, droht ihr verbale Lynchjustiz. Doch geht es solchen
Kämpfern für eine gesunde Gesellschaft wirklich um die Gesundheit des
Babys? Oder suchen sie eher nach einem Grund, sich über andere erheben zu
können, um sie zu demütigen? Seit vor etwa 60 Jahren infolge der
Framingham-Studie [Beobachtungsstudie] ein neuer Gesundheitsbegriff
etabliert wurde, lässt sich Gesundheit anhand
definierter Normwerte beurteilen. Sie erscheint dadurch jederzeit
überprüf- und korrigierbar. Wer dagegen verstößt und diesen
künstlichen Normen nicht entspricht, gilt als
jemand, der die Abweichung aufgrund seines ungesunden Lebenswandels selbst
verschuldet hat. Wer solche Schwäche zeigt, dem wird sehr nachdrücklich
nahe gelegt, wieder auf den rechten Weg zurückzufinden, da er sonst mit
Sanktionen zu rechnen habe. Und diese beschränken sich nicht mehr nur auf
öffentliche Ächtung und Vermittlung eines schlechten Gewissens, inzwischen
werden für gesundheitsschädigendes Verhalten schon handfeste
gesellschaftliche und staatliche Strafen verhängt. Das geht von höheren
Versicherungspolicen über schlechtere Karriere-chancen bis hin zum
staatlichen Berufsverbot. ... Geht es also wirklich um Gesundheit?
Bis auf das Rauchen haben alle anderen klassischen Risikofaktoren von Fett
über Übergewicht bis zu Bewegungsmangel in den großen Studien, die den
Studien-TÜV [EbM 1a, 1b, kontrollierte Studien] bestanden haben, keinerlei
bedeutsamen Einfluss auf den Gesundheitszustand und das Krankheitsrisiko
eines Menschen belegen können ... Fest steht jedoch für mich, dass der
Einfluss von Risikofaktoren auf die allgemeine Volksgesundheit maßlos
übertrieben wird.."
Aus:
Dr. med. Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil III: Die
gesellschaftlichen Auswirkungen schlechter Medizin. Kapitel: Auf dem Weg
in die Gesundheitsdiktatur: Wie mit Gesundheitsmoral Menschen
diskriminiert werden. Seite 219ff. KNAUS 5.Auflage 2012
Das Untersuchungsprogramm
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
Die Schwerpunkte des
Untersuchungsprogramms der Vorsorgeuntersuchung liegen auf der
Früherkennung und Prävention
bestimmter
Krankheiten.
Das Untersuchungsprogramm umfasst:
►Früherkennung
von Risikofaktoren für Herz-Kreislauferkrankungen
►Früherkennung
von Risikofaktoren für Stoffwechselerkrankungen (z.B. Diabetes mellitus)
►Früherkennung
häufiger Krebserkrankungen (Gebärmutterhalskrebs, Brustkrebs, Darmkrebs)
►Prävention
von Suchterkrankungen
►Prävention
von Parodontalerkrankungen und
►Prävention
von Erkrankungen des höheren Alters.
Früherkennung von
Risikofaktoren für Herz-Kreislauferkrankungen
Herz-Kreislauf-Erkrankungen sind in Österreich Todesursache Nummer eins.
Laut Statistik Austria sterben pro Jahr ungefähr 32.000 Menschen (43
%
der Sterbefälle)
an den Folgen dieser Erkrankungen. Die Risikofaktoren für
Herz-Kreislauf-Erkrankungen - insbesondere für Herzinfarkt - sind erhöhte
Cholesterin- und Blutzuckerwerte,
Übergewicht und Rauchen.
Zur
Früherkennung einer Erkrankung des Herz-Kreislauf-Systems wird bei der
Vorsorgeuntersuchung ein
"individuelles" Risikoprofil
(1) erstellt.
Dabei
werden die Lebensgewohnheiten (zum Beispiel Rauchen oder Alkoholkonsum)
mit körperlichen und internistischen Werten - wie Gewicht oder Blutdruck -
in
Beziehung gesetzt. Daraus ermittelt die Ärztin oder der Arzt, wie hoch das
Risiko einer Herz-Kreislauf-Erkrankung ist.
(1)
"... Ein solches Risikoprofil "individuell"
zu nennen - so wie die Medizin, die dieses verwalten soll,
"personalisierte Medizin" - ist jedoch trügerisch. Ein RISIKOPROFIL ist
ein statistisches Konstrukt, ein zusammengestelltes Bündel aus
standardisierten Merkmalen bzw. Markern, die mit Krankheitsereignissen
statistisch assoziiert sind. Die sogenannte personalisierte Medizin
behandelt nicht konkrete Menschen, sondern statistische Fälle
("Wahrscheinlichkeits-Gespinste", "gesichtslose Abstrakta",
"statistische Doppel") - Ableitungen
von künstlichen Kollektiven, von Populationen [sog."epistemische Verwirrung/Verwandlung" =
Experten/Patienten/Klienten verwechseln [verwandeln] das statistische Konstrukt (Risikoprofil), über das sie Aussagen machen, mit der [in die] konkrete(n)
Person, die sie ansprechen ... führt zu unsinnigen, ja geradezu absurden Aussagen (S.84f)] ... Ganz gleich, ob in der
Kriminalistik oder Medizin, die modernen Risikotechnologien (oder
aktuarischen, also versicherungsmathematischen Technologien, wie Jonathan
Simon [b.1959, US-amerik. Soziologe, Kriminologe, Rechtswissenschaftler]
schreibt [A]) gehen nicht mehr von konkreten Menschen aus ... Statistische Wahrscheinlichkeiten haben eine [mathematisch] sehr präzise,
aber [auf den Einzelnen bezogen, eine sehr] begrenzte Aussagekraft. Sie sagen etwas darüber aus, was in einer langen Serie gleichartiger
Experimente oder Ereignisse geschieht - aber sie sagen nicht voraus, wie ein Einzelexperiment ausgehen wird. Per definitionem beziffern
Wahrscheinlichkeiten Häufigkeiten in Grundgesamtheiten, machen jedoch keine Vorhersagen über den Einzelfall ... Kluft zwischen Einzelfall
und Serie ... Den frühen Statistikern des 19. Jahrhunderts war diese
Kluft zwischen dem Berechenbaren und dem Konkreten, zwischen den
Gesetzmäßigkeiten von Populationen und dem Einzelnen noch bewusst ... verstanden sie ihre Mitmenschen noch nicht als Risikoprofile ...
Der belgische Mathematiker [Lambert Adolphe Jacques]
Quetelet [1796-1874] ... erfand den
"Durchschnittsmenschen" (L'homme moyen"),
eine statistisch konstruierte Normalität ... warnte ... ausdrücklich
davor, von den statistischen Gesetzen irgendwelche Rückschlüsse auf
einzelne Menschen zu ziehen: "Diese Gesetze haben, eben nach der Art ihrer Ermittlung, nichts Individuelles mehr an
sich, und deshalb wird man sie nur unter gewissen Einschränkungen auf die Individuen anwenden können. Jede Anwendung, die man auf
einen einzelnen Menschen machen wollte, wäre im Wesentlichen falsch, ebenso wie wenn man nach den Sterblichkeitstabellen den Zeitpunkt
feststellen wollte, wann eine bestimmte Person sterben müsste" (B) ... Wandert das Risiko aus der Statistik in die Arztpraxis oder
ans Krankenbett aus, verwandelt es sich grundlegend:
Ärzte (und Patienten) [fehl-]interpretieren Risikofaktoren als objektive, klinische
Krankheitszeichen ("objective clinical signs of disease")(C) ... Solche "klinischen Risiken" sind strenggenommen keine richtigen
Risiken, wie Lorna Weir [Prof.f. Soziologie, York Universität/Toronto] (D) betont, weil sich die Zukunft eines einzelnen Patienten gar nicht berechnen lässt; sie beruhen auf einer
Vermischung unvereinbarer Denkweisen, nämlich die Feststellung von Risikofaktoren einerseits und Diagnose von Normalität und Anormalität
andererseits: "Clinical risk comprises an unstable amalgam of incompatible forms of reasoning"(D) ... Die Risko-Attestierten gehen
dann beispielsweise davon aus, dass sie das vorhergesagte Schicksal treffen wird - so wie Frauen, denen ein hohes Brustkrebsrisiko attestiert
wurde ... Patienten, denen ein Risiko bescheinigt wird, wähnen sich daher oft am Rande des Abgrundes. Sie fühlen sich nicht mehr gesund ("Risiko
behaftete Gesunde": "präsymptomatisch Kranke", "gesunde Kranke") und meinen , sich auf direktem Weg zu einer beängstigenden Erkrankung zu befinden
... Obwohl sie kerngesund sind, verwandelt das Risikoattest ihren Körper in eine Quelle latenten Unheils (eines erschreckenden "Leidens an einer
Vorhersage", "Leidens am Noch-Nicht", "Leidens am Zustand Ich-bin-noch-nicht-krank", "Leidens an Risiko-Angst") ... Diese Art und Weise der Aussage, die Rede in spekulativen Möglichkeiten
("Versuch der Vorwegnahme/-hersage der Zukunft", "Konstrukt von Probabilitäten"), nennt die Grammatik den
Modus irrealis, die
Unwirklichkeitsform. Sie bezeichnet das, was nur vorgestellt, möglich, spekulativ und fantastisch ist ... Wer im Modus irrealis lebt,
kann nicht bei Sinnen bleiben und wird von Experten und technischen Apparaten abhängig ..."
Aus: Silja Samerski (b.1970, deutsche Soziologin, Biologin, Philosophin): "Die Entscheidungsfalle - Wie genetische
Aufklärung die Gesellschaft entmündigt" Glossar: Risikoprofil S.138, 3 Die informierte Entscheidung. Wie genetische Berater
ihre Klienten zur Selbstbestimmung befähigen 3.2 Zweite Verwandlung der Person: Klienten als Risikoträger 3.2.1 Ein folgenreiches
Missverständnis: Risiko als Diagnose S.68, Anmerkungen: Nr. 84 S.158f, 3.2.3 Die pathogenen Auswirkungen ärtzlich attestierter Risiken S.75,76,
3.2.4 Leben im Modus irrealis (Unwirklichkeitsform) S.80f, 3.2.5 Das genetische Risiko S.84f WissenschaftlicheBuchGesellschaft 2010. [A] Jonathan Simon: "The Ideological Effects of
Actuarial Practices" p.790 Law and Society Review, 22 (4): 771-800. (B) Francois Robert Ewald: "Der Vorsorgestaat" (L'Etat-providence 1986) S.196
Suhrkamp 1993 (C) Sandra M. Gifford (1986): "The Meaning of Lumps: A Case Study of the Ambiguities [Mehrdeutigkeiten] of Risk" S.222. In: Craig Robert Janes, Ron Stall, Sandra M.
Gifford (Hg.) "Anthropology and Epidemiology: Interdisciplinary Approaches to the Study of Health and Disease" Dordrecht Reidel Publishing Company pp 213-246.
(D) Lorna Weir: "Pregnancy, Risk and Biopolitics: On the Threshold of the Living Subject" S.19 Routledge 2006
Früherkennung
von Risikofaktoren für Stoffwechselerkrankungen
Diabetes mellitus (Zuckerkrankheit) zählt zu den häufigsten
Stoffwechselkrankheiten und hat sich in Österreich mittlerweile zu einer
Volkskrankheit entwickelt.
Laut der Österreichischen Diabetes Gesellschaft sind bereits zwischen
7
und
8
%
der österreichischen Bevölkerung von Diabetes betroffen, wobei ein
Großteil
der Betroffenen an Typ-2-Diabetes leidet. Lange Zeit unbehandelt kann
Diabetes zu schweren Folgeschäden führen. Dazu zählen beispielsweise
Herzinfarkt,
Schlaganfall, Arteriosklerose oder diabetisches Fußsyndrom. Umso wichtiger
ist Diabetes - Risikofaktoren frühzeitig zu erkennen.
Aus diesem
Grund ist das Screening
nach
Diabetes mellitus ein wesentlicher Bestandteil der Vorsorgeuntersuchung.
Um das Diabetes-Risiko zu beurteilen, prüft die Ärztin/der Arzt die
Krankengeschichte
und fragt
nach Diabetes-Fällen in der Familie. Mithilfe der Blutzuckermessung können
Krankheiten, die mit einem zu hohen oder zu niedrigen Blutzuckerspiegel
einhergehen, diagnostiziert werden, so zum Beispiel Diabetes mellitus.
Die Prostata-Früherkennung rettet viele Männerleben?
pdf
>>>
Aus: Udo Pollmer, Susanne
Warmuth, Gunter Frank: "Lexikon der Fitness-Irrtümer: Missverständnisse,
Fehlinterpretationen und Halbwahrheiten von Aerobic bis Zerrung" Seite 402
- 407 PIPER 2003
"Prof. Dr. Richard J. Ablin
[Amerikanischer Wissenschaftler, Pathologe, Entdecker von PSA (1970)]
veröffentliche in der New York Times (9.3.2010) einen Kommentar mit dem
Titel
"The Great Prostate Mistake"
("Der große Prostata-Fehler") -
www.nytimes.com/2010/03/10/opinion/10Ablin.htm
- Darin heißt es: "Der [PSA]Test ist kaum
effektiver als das Werfen einer Münze" ("the [PSA]test is hardly
more effective than a coin toss"), und: "[PSA]Er
kann nicht zwischen den zwei Arten von Prostatkrebs unterscheiden -
zwischen dem, der Sie umbringt, und dem, der das nicht tut"
("[PSA]can't distinguish between the two types of prostate cancer - the
one that will kill you and the one that won't") Warum ist seine Auffassung
so wichtig? Weil er das PSA (1970) entdeckt hat. Und er hat nie davon
geträumt, dass seine Entdeckung eine derartige
"[PSA]vom Profit getriebene öffentliche Gesundheitskatastrophe"
("[PSA]profit-driven public health disaster") auslösen würde. Vielleicht
fragen Sie sich nun, ob die Prostatakrebs-Vorsorgeuntersuchung ein
Sonderfall ist. Dem ist nicht so. Sie liefert uns vielmehr einige
Erkenntnisse über die Probleme der Früherkennung bei anderen Krebsarten."
Aus: Prof. Dr. H. Gilbert Welch (M.D.,
M.P.H.), Dr. Lisa Schwartz, Dr. Steve Woloshin: "Overdiagnosed: Making
People Sick in the Pursuit of Health" ("Überdiagnosen - Wie man Menschen
im Streben nach Gesundheit krank macht"
Kapitel 4:
Wir suchen intensiver nach Prostatakrebs. S.110
RIVA 2013) Chapter 4 We Look Harder for Prostate Cancer. p 60. Beacon
Press 2012
Richard J. Ablin, Ronald Piana: "The Great Prostate Hoax: How Big Medicine
Hijacked the Psa Test and Caused a Public Health Disaster" Palgrave
Macmillan 2014
"Denn Krebs, darüber gibt es heute kaum noch Zweifel, das ist auch unsere Ernährung, die reichlich [trans-, Omega 6] Fett und zu viele Schadstoffe aufweist,
das ist die Luft, die wir atmen, das Wasser, das wir trinken, das sind die Chemieprodukte, mit denen wir hantieren, die Pillen, die wir schlucken. Krebs
ist um uns und in uns. Krebs ist unser Tribut an die Industrialisierung, eine Folge des ungezügelten Wirtschaftswachstums, das auf die Qualität der Umwelt
keine Rücksicht nahm. Nur eines ist Krebs ganz sicher nicht: unabänderliches biologisches Schicksal."
Aus:www.zeit.de/1981/41/krebsnest-mitteleuropa
"Die Krebsgefahr nimmt zu, immer mehr Menschen erkranken und sterben
daran, in Deutschland inzwischen jeder Vierte, und der Weltkrebsbericht
der Weltgesundheitsorganisation sieht für 2025 jährlich mehr als 20
Millionen Neuerkrankungen an Krebs voraus. Bald ist Krebs vielleicht sogar
die weltweit häufigste Todesursache überhaupt.
Kein Wunder also, dass mit solchen Zahlen so trefflich Angst zu machen ist
... Aber wieso eigentlich?
Schalten wir doch einmal - bei diesem Thema sicher nicht leicht - unsere
Emotionen und unsere Ängste eine Weile ab und stattdessen unsere grauen
Gehirnzellen zum Denken ein.
Dann wird nach einer Weile klar, dass diese Zahlen ein geradezu
notwendiges, wenn auch trauriges Nebenprodukt einer im Prinzip durchaus
erfreulichen Entwicklung sind. Denn je mehr Menschen in einem Land oder in
einer Region an Krebs sterben oder erkranken, desto länger leben sie dort
auch, desto höher ist dort die an der Lebenserwartung gemessene
Umweltqualität und desto höher der Standard der Hygiene und Medizin ...
meldet man die weltweit höchste Lebenserwartung in Japan und in der
Schweiz. Gleichzeitig ist dort auch die Wahrscheinlichkeit, an Krebs zu
sterben, am höchsten.
In Südafrika werden die Menschen im Durchschnitt nur 50 Jahre alt. Und
weniger als 10 Prozent sterben an Krebs. Wo
möchten Sie lieber leben?
In einem Land mit wenig Krebs oder mit viel?
Auch wenn Krebs für den Einzelnen eine sehr ernste, häufig sogar
lebendsbedrohliche Diagnose darstellt und die Erforschung der Ursachen zu
Recht eine hohe Priorität genießt, ist
eine hohe Krebsmortalität [Krebssterblichkeit]
ein eher positives Qualitätsmerkmal. Sterben in einem Land viele
Menschen an Krebs, geht es den Menschen eher gut, sterben wenige Menschen,
geht es den Menschen eher schlecht. Teilt man die an
Krebs Verstorbenen nach Altersklassen
ein, enthüllt sich sogar das Gegenteil einer wachsenden Krebsgefahr ...
nimmt die Krebsmortalität mit steigendem Lebensalter dramatisch zu, und
zwar zu früheren Zeiten genauso wie heutzutage ...
Überraschend ist vielmehr etwas anderes: In allen Altersklassen geht die
Wahrscheinlichkeit, an Krebs zu sterben, mit der Zeit zurück!
(Zumindest für deutsche Frauen und die Jahre 1970 und 2012) Das macht die
Warnung vor der Krebsgefahr nochmals um mehrere Grade unglaubwürdiger.
Denn von einer "Explosion" der Todesursache Krebs kann sogar aus zwei
Gründen keine Rede sein. Die mit Abstand wichtigste Ursache für die
insgesamt zunehmende Mortalität [Sterblichkeit] ist einmal der mehr als
erfreuliche Umstand, dass
immer mehr Menschen in die Altersgruppe 80 plus
hineinwachsen, und darüber sollt man sich doch eher freuen.
Und dann geht sogar in diesen hohen
Altersklassen das Todesrisiko Krebs zurück!
Es bleibt zwar absolut gesehen hoch, war aber früher höher ... Nach dem
Zentrum für Krebsregisterdaten am Robert Koch Instiut ist die Zahl der
Krebsneuerkrankungen [Inzidenz] zwischen 2000 und 2010 bei Männern um 21
Prozent und bei Frauen um 14 Prozent angestiegen. Doch auch diese Zunahme
ist überwiegend mit unserer zunehmenden Alterung zu erklären..."
Aus: Thomas K.
Bauer, Gerd Gigerenzer, Walter Krämer: "Warum dick nicht doof macht und
Genmais nicht tötet - Über Risiken und Nebenwirkungen der Unstatistik" 15.
Der Mythos von der Krebsgefahr. Seite 181-183. CAMPUS 2014
Früherkennung
häufiger Krebserkrankungen
Krebserkrankungen sind
mit ca. 19.000 Sterbefällen pro Jahr die zweithäufigste Todesursache in
Österreich. Die Früherkennung einer Krebserkrankung macht den Einsatz
von Therapieverfahren möglich, die weniger belastend sind als
Therapien von fortgeschrittenen Krebserkrankungen.
Früherkennung von
Gebärmutterhalskrebs
Zur Früherkennung von
Gebärmutterhalskrebs wird Frauen ab dem 18. Lebensjahr bei der
Vorsorgeuntersuchung der sogenannte PAP-Abstrich (Krebsabstrich)
empfohlen.
Das Geheimnis der Finnen: In Finnland gehen Frauen später
und seltener zu den Gynäkologen, um einen Krebsabstrich machen zu lassen.
Dennoch liegt die Sterberate beim Gebärmutterhalskrebs deutlich niedriger.
http://ehgartner.blogspot.co.at/2010/06/das-geheimnis-der-finnen.html
Früherkennung von Brustkrebs
Die Vorsorgeuntersuchung umfasst für Frauen ab dem 40. Lebensjahr alle
zwei Jahre eine Mammografie (Röntgenuntersuchung der Brust). Weitere
Informationen erhalten Sie unter Brustkrebs-Früherkennung neu: Mit System
und Qualität.
Prävention von Darmkrebs
Frauen und Männer ab dem
50. Lebensjahr können die erweiterte Darmkrebs-Früherkennung in Anspruch
nehmen. Sie umfasst - zusätzlich zum jährlichen Hämoccult-Test
(Untersuchung des Stuhls auf Blut) - alle zehn Jahre eine Darmspiegelung
(Koloskopie).
Krebsvorsorge: Zervix-, Mamma-, Kolorektal-, Prostata-Karzinom - Ein
Mythos?
pdf
>>>
"Die meisten Patienten nehmen
Vorsorgeuntersuchungen in Anspruch, um nicht an Krebs zu erkranken. In der
überwiegenden Zahl der Vorsorgeuntersuchungen wird auch kein Tumor
gefunden und die Sorgen des Patienten sind zerstreut. Wird jedoch ein
Tumor gefunden, sind Hausarzt und Patient meist überzeugt, dass sich die
frühe Diagnose günstig auf die Heilungschancen auswirke.
Als existentiell bedrohlich für Patient und Arzt werden jene
Krebserkrankungen empfunden, die bei der Vorsorgeuntersuchung nicht
erkannt werden. Um diese sog. Intervall-Karzinome zu minimieren neigen wir
zu häufigeren Untersuchungen und zur Ausweitung des Programms. Eine
Spirale von unerfüllbaren Hoffnungen, Absicherungsmedizin und
Überbehandlung wird dadurch in Gang gesetzt. Mit dem Einzug der
Evidenz-basierten Medizin in die Praxis fühlen sich auch glühende
Verfechter des Screenings [Reihenuntersuchung, Suchtest, Siebtest] durch
Diskussionen um Überdiagnose, verzogene Diagnose, Überbehandlung,
Quality-Life-Years ect. verunsichert.
Üblicherweise sind
Informationsmaterialien und Beratungen zu Vorsorgeuntersuchungen
kampagnen- und interessensgeleitet, überredent, unausgewogen und
irreführend. International wurden jedoch ethische Leitlinien und
wissenschaftliche Kriterien definiert, wie eine Beratung von Gesunden über
Früherkennungsuntersuchungen erfolgen sollte. Dem Nutzen von
Früherkennungsmaßnahmen steht ein nicht unerheblicher möglicher Schaden
für das Individuum gegenüber. Aus diesem Grund muss den potentiellen
Teilnehmern eine so genannte informierte Entscheidung möglich sein. Dies
sieht ausdrücklich auch ein Abstandnehmen von den Untersuchungen vor..."
TGAM Newsletter Dez. 2012
Prävention von Suchterkrankungen
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
Das Untersuchungsprogramm
legt einen eigenen Schwerpunkt auf die Prävention von Suchterkrankungen.
Dabei wird der Konsum von Tabak, Alkohol und Medikamenten erhoben
sowie Unterstützung und Hilfe bei der Entwöhnung angeboten.
Prävention von
Parodontalerkrankungen
Parodontitis (bakterielle Zahnbetterkrankung) gilt ab dem 30. Lebensjahr
als größter Risikofaktor für Zahnausfall. 70%
der Zahnverluste werden durch eine chronische Parodontitis verursacht. Die
Erkrankung verläuft oft schmerzfrei und bleibt daher häufig unbemerkt.
Ziel der Vorsorgeuntersuchung ist es, das Risiko für Parodontitis zu
erkennen und durch geeignete Vorbeugung den Verlauf der Erkrankung zu
verlangsamen oder zu stoppen.
Prävention von Alterserkrankungen
Bei Menschen, die über 65 Jahre alt sind, wird bei der
Vorsorgeuntersuchung ein vermehrtes Augenmerk auf die Hör- und Sehleistung
gelegt. Fast ein Drittel der über 65-Jährigen leidet an einer Hörstörung
oder Sehbeeinträchtigung. Nachlassendes Hörvermögen wird von vielen
Menschen nicht rechtzeitig erkannt. Mit einer entsprechenden Behandlung
kann die Lebensqualität erheblich gesteigert werden.
Aus:
www.gesundheit.gv.at/Portal.Node/ghp/public/content/Vorsorgeuntersuchung_Neu_LN.html
"Vorsorge
- Vom Sein vor der Sorge.
Jeder
weiß es, wir hören es immer und ständig: Vorsorgen sei besser als Heilen.
Vollkommen logisch, vollkommen klar. - Der Vorsorge muss in einer
aufgeklärten Heilkunde eigentlich der wesentliche Platz geboten werden.
Also dann, auf zur Vor-Sorge!
1
Überblick:
Auf der Straße
treffen sich zwei Freunde, der eine sagt: "Immer wenn ich von der
Gesundenuntersuchung komme, fühle ich mich so krank, elend und zum Sterben."
"Wen wundert's? - Ist ja der Sinn der Übung!" Der Klinikvorstand: "Es gibt
keine gesunden Menschen, nur schlecht untersuchte!" Der Poet: "Vorsorgeuntersuchung
- Umkleiden mit dem Mantel der Angst." Der Versicherungsdirektor: "Vorsorge?
Wollen Sie, dass ich zu Lachen anfange? - Ein Patientenrekrutierungs- und
-bindungsprogramm, sonst nix - politisch abgesegnet." Der Philosoph:
"Vorsorge, eigentlich: Vor der Sorge sein. Vor der Sorge kann nur sein,
der lebt. Wer lebt? 2 Die Matrix: Leben - was ist das? Im
allgemeinen ist es so, dass wir unseren Lebensbildern, unseren
Lebenslinien folgen, lange Jahre mehr oder weniger automatisch das
nachleben, was uns in der Kindheit vorgelebt wurde, gebunden an
gesellschaftliche und übernommene familiäre Matrizen, die uns im Wesen
meistens nicht entsprechen. Dieses Alte erweist sich dann über kürzer oder
länger (nach wie vielen Toden bloß?) als nicht tauglich fürs Leben, und
das spüren, das wissen wir. Wir wissen es - meist als Ahnung, als
unerfüllte Sehnsucht nach irgend etwas, wir empfinden weiters auch, dass
unser "normales, altes Leben" nicht stimmt, da es nicht das Leben
ist. Und, was ist das Leben? Kann irgend jemand sagen, was das
Leben ist? Meistens fällt es schwer, etwas nicht allzu
Platt-Glatt-Biologisches zu antworten. 3 Der Auftrag: Nennen wir
das Leben schlicht Auftrag, nicht ein unlustiger Befehl ist es,
sondern der Auftrag, den wir in unserem Wesen tragen, der erkannt
und erfüllt sein will. Doch warum kann niemand sagen, was das für ein
Auftrag ist, wie er heißt, wie er zu erfüllen ist? Da der Mensch ein
selbstschöpferisches, selbstverantwortliches Wesen sein könnte,
müsste er aus sich selbst heraus die Lebensaufgaben und die Wege zu deren
Erfüllung entdecken.
4 Muss: Irgendwann wird müsste bedingungslos zum Muss.
5 Befreiung: Schon sehr früh, in der Schule, machen wir eine
wichtige Erfahrung: Ist die Aufgabe getan, haben wir frei, sind wir frei
von Sorge - wenn nicht: Furcht, Angst vor Konsequenzen, also Sorge.
Weiter: Die getane Arbeit befreit uns von der Arbeit, die getan werden
sollte, und wir brauchen keine Sorge zu haben. Erfüllen wir die Arbeit,
den Auftrag nicht - was geschieht dann? Das gleiche wie früher in der
Schule: wir müssen uns sorgen - weil das Unerledigte die Eigenart hat
wiederzukommen, und es kommt sicher wieder. Auch diese Erfahrung macht
jeder von uns oft genug und zeitlebens und schmerzhaft. Zusammenfassend
wollen wir feststellen: die Erfüllung unserer Aufgaben befreit von
Sorge. 6 Aufmerksamkeit und Irrkurs: Vor-der-Sorge-Sein ist
gleichsam der Lohn dafür, dass man sein Leben zu erfüllen sucht. Dies ist
nur möglich, wenn wir autonom werden, die Dinge prüfen und das Gute
behalten. Nur wer aus sich selbst heraus lebt, kann ohne Sorgen, ohne
Ängste sein, da getan wird, was getan sein will! Und zwar Tag für Tag,
immer, heute. - Zufrieden müde sinkt man abends ins Bett, um nach
einer kurzen Schau über die vergangenen Stunden erholsamen Schlaf zu
finden. Vor-Sorge ist streng genommen nichts anderes als
Aufmerksamkeit, Wahrnehmung dessen, was ist. Ist man Tag für Tag
gerädert, stets gehetzt, entkräftet und überarbeitet, ausgezehrt durch die
Freudlosigkeit seiner Zeit, Schatten und Trugbildern nachjagend, so wird
irgendwann auch der robusteste Körper zusammenbrechen. Dann kommt ein
Schuss vor den Bug (so sagt man), vielleicht sind es auch mehrere kleine
Schüsse. Was wird geschehen, wenn wir diese Warnzeichen negieren oder
unterdrücken, weil wir nicht aufmerksam sein wollen? Das
Lebensschiff, da auf Irrkurs, wird an gut bezeichneten Untiefen
vorhersehbar auflaufen. Ob wir davor bei einer der propagierten
(Vor-)Sorge-Untersuchungen waren oder nicht, ist ziemlich belanglos.
Verkehrt ist verkehrt, ob man das nun chemisch-technisch nachweisen
kann oder nicht, spielt eine nur unwesentliche Rolle (wohlwollend
ausgedrückt). 7 Erwachen zum Auftrag:
Was sind dann die erwähnten so genannten Vor-Sorge-Untersuchungen, wem
nützen sie? Genau betrachtet sind sie nichts anderes - wir hatten es
eingangs erwähnt - als Programme zur Patientenrekrutierung und -bindung.
So läuft man zu den so genannten Vor-Sorge-Untersuchungen und lässt sich
technisch-chemisch befunden (durch totes Gerät!), als würde man dadurch
einsichtsvoller und klüger werden, um die eigenen Lebensaufgaben zu
finden. In Wahrheit läuft man ständig davon, flieht von Ablenkung zu
Ablenkung und kann darum nicht anders, als in Angst und Sorge zu leben mit
allen psychischen und etwas später körperlichen Folgen. Genesung wird
geboren aus der Einsicht in den Lauf der Dinge. Einsicht - das ist
die hohe Arznei. Dem Menschen, der zur Einsicht, also zur Selbsterkenntnis
und Kenntnis gelangen kann, eröffnet sich das Leben. Der Rest -
Vergangenheit und Zukunft - ist nicht von Belang, es ist ein
Sorgenerfülltes, zähes und freudloses Dahinvegetieren, ein hypnotisiertes
Nachlaufen von Werten, die sich - da Trugbilder - immer wieder auflösen.
Denn der Tod nämlich, der kommt nicht morgen, er kommt heute, und er muss
das Alte, das Untaugliche beenden, das ist seine Aufgabe. Kann das Alte
sterben, gebiert sich das Leben ununterbrochen zur Erfüllung des
Auftrags. Um Missverständnissen zuvorzukommen: dies geschieht
natürlich nicht nach dem Tod des biologischen Körpers, sondern kann
während des biologischen Lebens Wirklichkeit werden.
Aus: Klaus
Bielau: "Wendezeit der Medizin - Die Erneuerung der Heilkunde" Seite
37-42. Verlag Zeitenwende 2008
Screening:
Die Reihenuntersuchung (Suchtest, Siebtest) an
einer "symptomfreien" Population zum Früh-Erkennen einer bestimmten
Krankheit. Man spricht von Screening auch
außerhalb der Medizin, wenn etwa eine Population auf ein bestimmtes DNA
Profil untersucht wird.
"We
Encourage the Well to Get Examined to Determine if They Are Not, in Fact,
Sick"
Aus:
Prof. Dr.
H. Gilbert Welch (M.D., M.P.H.), Dr. Lisa Schwartz, Dr. Steve Woloshin:
"Overdiagnosed: Making People Sick in the Pursuit of Health"
("Überdiagnosen - Wie man Menschen im Streben nach Gesundheit krank
macht") Chapter
12
"Get the Big
Picture"
pp
167-179.
Beacon Press 2012
www.youtube.com/watch?v=C-DnznA0m9k
"Das Risiko, unnötig zu einem Krebspatienten zu werden, ist größer als die
Wahrscheinlichkeit, vor dem Tod oder einem Tumor
bewahrt zu werden
...
Sowohl Ärzte als auch Patienten überschätzen den Nutzen der Früherkennung
enorm:
"Hier gibt es eine kollektive Blindheit von intelligenten Menschen",
kritisiert Klaus Koch.
www.eufep.at/tl_files/contentpix/downloads/Praesentationen%20Referenten/6A%20-%202%20KOCH%20EUFEP%202011.pdf.
Und Peter Gotzsche, Leiter des Nordischen Cochrane
Zentrums in Kopenhagen
...
warnte bereits 2002 in einem Beitrag für das British Medical Journal:
"Das
größte Risiko für die Bevölkerung heutzutage könnte das unkritische
Übernehmen von Screeningtests für Krebs darstellen. Vorstufen von Krebs
lassen sich in den meisten gesunden Menschen in der zweiten Lebenshälfte
finden. Das Potential des Screenings, Schaden anzurichten und zur Diagnose
von "Pseudo-Krankheiten" zu führen, ist erschreckend"...
Krankheiten möglichst
früh zu erkennen, erhöht die Chancen, diese auch heilen zu können. Das mag
in bestimmten Fällen durchaus stimmen. Doch trifft das für alle
Krankheitsprozesse zu? Die Selbstheilungskräfte des Organismus sind - im
Verbund mit einem intakten Immunsystem - genauso in der Lage, eine Störung
aufzufangen und zu
beheben.
Von den allermeisten Krankheiten erfahren wir glücklicherweise nie etwas,
weil sie vom Reparatursystem des eigenen Körpers ohne unser Zutun
erfolgreich behandelt werden.
Außerdem: Wollen wir
wirklich alles finden? Bringt es uns tatsächlich einen Vorteil, alle noch
so kleinen Veränderungen zu kennen?"
Aus: Bert Ehgartner: "Gesund, bis der Arzt kommt. Ein
Handbuch zur Selbstverteidigung" Immer neue Screening-Ideen: S.
166f, Wer suchet, der findet - zum Beispiel Tumore: S.170. LÜBBE 2010
Christian Weymayr, Klaus Koch:
"Mythos Krebsvorsorge-Schaden und Nutzen der Früherkennung" EICHBORN 2003
Screening
pdf
>>>
TGAM-Newsletter Januar 2014:
"Die möglichst
lückenlose Teilnahme an Screening-Programmen gilt als wichtiges
gesundheitspolitisches Ziel. Dürfen die Gefahren von Krebs ein wenig
pointierter dargestellt werden, um dieses Ziel zur erreichen?
Vorsicht, die Regeln der kurativen Medizin
können nicht ohne weiteres auf die Untersuchung Gesunder angewendet
werden! Wird eine Erkrankung gesucht,
die in der Bevölkerung nur selten vorkommt [= niedrige Prävalenz!], kann
selbst bei scheinbar hochempfindlichen Tests die Zahl der falschen Befunde
weit größer sein als die der richtigen ...
Bei niedriger Prävalenz ist der Anteil falsch
positiver Resultate stets größer ...
Wie können Nutzen und Risiko von Screenings
ausgewogen und allgemein verständlich dargestellt werden? ...
Dieser TGAM-Newsletter versucht, das Thema Screening von
verschiedenen Seiten zu beleuchten."
"Berühmt
wurden die Kernsätze - von Peter Gotsche, dem Direktor des Nordischen
Cochrane Zentrums in Kopenhagen - seiner im Jahr 2006 publizierten
Cochrane-Übersichtsarbeit zu den Folgen des organisierten
Mammografie-Screenings,
die
bis heute gültig sind:
"Das
bedeutet, dass unter 2000 Frauen, die über einen Zeitraum von 10 Jahren
zur Untersuchung (Mammografie) gehen, 1 ist, die davon einen
Überlebensvorteil hat. Zusätzlich werden 10 gesunde Frauen, bei denen ohne
diese Untersuchung kein Krebs diagnostiziert worden wäre,
zu
Krebspatientinnen, die unnötigerweise behandelt werden.
Es ist deshalb nicht klar, ob das Screening mehr Schaden oder Nutzen
stiftet. Ferner wird bei 200 Frauen ein falscher Alarm ausgelöst. Die
psychische Belastung bis zur endgültigen Abklärung, ob tatsächlich ein
Krebs vorliegt, kann gravierend sein. Frauen, die zum Screening eingeladen
werden, sollten vollständig über Vor- und Nachteile informiert werden."...
Plädoyer für mehr Gelassenheit
>>>
Von der Brustkrebs-Früherkennung
profitieren viele Frauen?
pdf
>>>
Broschüre zur Brustkrebsfrüherkennung mittels Mammografie
pdf
>>>
www.cochrane.dk/screening/mammografi-de.pdf
Cochrane Zentrum Kopenhagen: www.screening.dk
www.cochrane.dk
Von Zahlenblindheit zur Präventiven/Vorsorglichen Brustamputation
pdf
>>>
Per Henrik Zahl (2008) hat mit seinem Kollegen Jan Maehlen vom
Norwegischen Institut für Public Health in Oslo nun eine weitere Facette
in die Diskussion eingebracht. Nämlich die
Frage, wie sich Brustkrebs verhält, wenn er gar nicht behandelt würde.
Dazu gingen die beiden recht raffiniert vor. Sie verglichen eine Gruppe
von rund 120.000 Frauen
im Alter zwischen 50 und 64 Jahren, die ab 1996 am ersten
organisierten norwegischen Mammografie-Screening teilnahmen mit einer
Kontrollgruppe von Frauen, die in den Jahren
davor noch ohne Screening auskommen mussten. Die Altersgruppe wurde
so gewählt, dass die Frauen der Kontrollgruppe im Jahr 1996, wenn die
erste Gruppe gerade mit dem Screening begann ihre letzte Untersuchung
absolvierten. Damit hatte also auch die Kontrollgruppe am Ende der
Untersuchungsperiode einmal ein Bruströntgen.
Die beiden Gruppen
unterschieden sich hinsichtlich der Häufigkeit von Brustkrebs dramatisch:
In der Screening-Gruppe wurde bei 660 (pro 100.000) Frauen
die Diagnose gestellt, in der Kontrollgruppe
ohne Früherkennungsprogramm waren es nur 384 Krebsfälle.
Zwei Jahre vergingen und "der nicht
entdeckte Krebs in der Kontrollgruppe hatte die Chance klinisch evident zu
werden", schreiben die Autoren. Tatsächlich verkleinerte sich die
Differenz zwischen den beiden Gruppen. Mit 1268 vs. 810 Fällen blieb
dennoch die Krebsrate in der Screening Gruppe um 57
% höher. Nach sechs Jahren schließlich
erhielten auch die Frauen in der Kontroll-Gruppe ihre erste Einladung zum
Mammografie-Termin. Für die Frauen in der Screening-Gruppe war dies
bereits der dritte Termin. Und nun wurden auch in der Kontrollgruppe viele
Krebsfälle neu diagnostiziert. Dennoch blieb noch immer ein Unterschied
von 22 % aufrecht (2580 vs. 2152 Fälle).
Dieser Unterschied blieb auch nach weiteren zwei
Jahren bei einem zusätzlichen Mammografie-Termin in beiden Gruppen
konstant.
Was passierte also mit diesen 22
% an Krebsfällen, die
spurlos verschwanden? Das ist die Kernfrage, die sich aus
dieser in der aktuellen Ausgabe der "Archives of Internal Medicine"
publizierten Forschungsarbeit ergibt.
Steven A. Narod et al.: "Breast Cancer Mortality After a Diagnosis of Ductal Carcinoma In Situ (DCIS)"
JAMA Oncol. 2015;1(7):888-896. Women’s College Research Institute, Women’s College Hospital, Toronto, Ontario, Canada pdf
>>>
Per Henrik Zahl, Peter
C.
Gøtzsche, Jan Mæhlen
(2004): "Incidence of breast cancer in Norway and Sweden during introduction of nationwide screening: prospective cohort study" BMJ. 2004 Apr 17; 328(7445): 921-924; Norwegian Institute of Public Health, PO Box 4404 Nydalen, N-0403 Oslo, Norway
Per Hendrik Zahl, Karsten Jørgensen, Peter
C. Gøtzsche (2014): "Lead-time models should not be used to estimate overdiagnosis in cancer screening"
J Gen Intern Med. 2014 Sep;29(9):1283-6
Peter C.
Gøtzsche (b.1949, dänischer Wissenschaftler, FA f. Innere Medizin): "Tödliche Medizin und
organisierte Kriminalität: Wie die Pharmaindustrie unser Gesundheitswesen korrumpiert" Übersetzung: Martin Rometsch ("Deadly Medicines
and Organised Crime: How Big Pharma has Corrupted Healthcare" Radcliffe 2013) 1. Auflage RIVA 2015
Der kalifornische Public Health Experte Robert M. Kaplan und der Ulmer
Gesundheitsökonom Franz Porzsolt warnen in ihrem Kommentar, die Ergebnisse
der Norweger auf die leichte Schulter zu nehmen.
"Hier könnte sich eine Erklärung für Phänomene finden, die Wissenschaftler
schon seit langem beunruhigen." Randomisierte klinische Studien
bestätigen beispielsweise nur sehr selten die propagierten Vorteile des
Screenings. Den Effekt über eine große gut gemachte Arbeit zu
objektivieren, sei, so die beiden, "zwar
wissenschaftlich notwendig, ethisch aber kaum durchsetzbar", zumal
sich "ethische Bedenken häufig auf vor gefassten
Meinungen basieren, aber nur selten auf Evidenz." Die
Studienautoren betonen, dass sich aus ihrer Arbeit keine Schlüsse ableiten
lassen, ob Mammografie die Krebssterblichkeit reduziert.
"Unsere Ergebnisse
bringen aber neue Einsichten auf das wichtigste mit Mammografie
verbundenen Schadenspotenzial, nämlich die Entdeckung und Behandlung von
Krebsfällen, die sich von selbst zurückgebildet hätten."
Aus: Bert Ehgartner: "Gesund, bis der Arzt
kommt. Ein Handbuch zur Selbstverteidigung" Brustkrebs: Was bringt die
Früherkennung? S.190, Jeder fünfte Brustkrebs verschwindet von selbst
S.191. LÜBBE 2010.
www.scienceblogs.de/lob-der-krankheit/2008/11/jeder-funfte-brustkrebs-heilt-von-selbst.php;
www.stern.de/gesundheit/brustkrebsvorsorge-neue-studie-stellt-screening-infrage-1553454.html
"Sogar Methoden, die eindeutig mehr Schaden anrichten als Nutzen stiften,
werden, sobald sie einmal etabliert sind, zu Lebensrettern hochstilisiert.
Gesundheitspolitiker, Urologen, lokale Medien und
Patientenorganisationen verteidigen beispielsweise erbittert "ihr"
Prostatakrebs-Screening. In Wahrheit ist
dieses Screening aber eine der gefährlichsten Maßnahmen, mit denen Männer
in der zweiten Lebenshälfte bedroht werden
...
Russel
P.
Harris, ein US-Präventionsexperte, sagte
...
Bei der Hälfte aller über 50-jährigen Männer und bei zwei
Drittel aller über 70-jährigen würde man Tumoren in der Prostata finden,
wenn man danach sucht. Tumoren, die normalerweise so langsam wachsen, dass
sie zu Lebzeiten dieser Männer nie gesundheitlich relevant würden.
Dort, wo tatsächlich aggressive Krebsformen
auftreten, helfe hingegen auch das Screenning meist wenig, weil sich diese
Tumoren so schnell entwickeln und ausbreiten, dass sie sich auch mit
jährlichen oder gar monatlichem Screening nicht rechtzeitig entdecken und
aufhalten ließen. Diese Männer sterben mit und ohne Screening.
Ins Netz gingen meist nur die langsamen
Tumoren. Und die sind harmlos.
Prostatakrebs: Die
"glücklichen" Opfer
>>>
Aus: Bert Ehgartner: "Gesund, bis der
Arzt kommt. Ein Handbuch zur Selbstverteidigung" Prostatakrebs: Die
"glücklichen" Opfer
S.199-206, LÜBBE 2010.
Prostatakrebs: PSA-Test kann auch schaden.
Früherkennung findet oft Krebsgewebe, das nie Beschwerden verursacht hätte.
"Die Zahl der Männer, bei denen Prostatakrebs entdeckt wird, hat sich in
den letzten Jahrzehnten mehr als verdoppelt. "Hauptursache dafür ist die
Früherkennung durch den sogenannten PSA-Test", sagt Dr. Klaus Koch, Leiter
des Ressorts Gesundheitsinformation beim Institut für Qualität und
Wirtschaftlichkeit im Gesundheitswesen (IQWiG). Früherkennung soll das
Risiko verringern, an Prostatakrebs zu sterben. Dabei kann der PSA-Test
helfen, bei dem im Blut die Menge des prostataspezifischen Eiweiß gemessen
wird. Ein Nachteil des Tests ist aber, dass er auch Krebsgewebe entdeckt,
das nie zu Beschwerden geführt hätte. "Wird
etwas gefunden, macht das nicht nur Angst, sondern zieht oft auch
belastende Behandlungen nach sich", sagt Koch. "Diese so genannten
Überdiagnosen werden so oft gestellt,
dass Prostatakrebs heute die häufigste Krebsart bei Männern ist. ... Wie
viele Männer einen Nutzen und wie viele einen Schaden haben, lässt sich
heute abschätzen: Studienergebnisse zeigen, dass der
PSA-Test innerhalb von elf Jahren 1 von 1000
älteren Männern davor bewahren kann, an Prostatakrebs zu sterben.
Dem steht als wichtigster Schaden gegenüber, dass 36 von 1000 Männern eine
Krebsdiagnose erhalten, ohne von der frühen Entdeckung zu profitieren
..."
Aus:
www.iqwig.de/index.1533.html
PSA-Screening
- Patienten Information
pdf
>>>
TGAM - Tiroler
Gesellschaft für Allgemeinmedin
www.tgam.at/userupload/editorupload/files/files/Patienteninfo/tgam_psa_patienteninfo_2014.pdf
"Ich bestreite gar nicht,
dass die moderne Medizin unglaubliche Leistungen zustande bringt und dass
heutige Dinge möglich sind, die wir noch im letzten Jahrhundert als
unmöglich angesehen hätten.
Aber lassen wir doch bitte die Medizin dort arbeiten, wo sie hingehört:
als Hilfe für die Kranken.
Und halten wir den Kraken im Zaum, wo er sich in seiner unbezähm-baren
Gier auch auf die Gesunden stürzen möchte. Wo im Namen der Prävention und
sonstiger Götzen der Profitgier sogar schon die ganz Jungen umgarnt werden
und jede Altersgruppe eine Zielgruppe darstellt mit genau definierten
Zielkrankheiten, die es zu finden und zu behandeln gibt.
Selbstbewusste und gut informierte Menschen sind natürliche Feinde für ein
derartiges System, weil sie sich von der professionellen Angstmaschinerie
nicht mehr so einfach manipulieren lassen"
Aus: Bert Ehgartner: "Gesund,
bis der Arzt kommt. Ein Handbuch zur Selbstverteidigung" Schlusswort
S.306, LÜBBE 2010. Mit persönlicher, freundlicher Genehmigung von
Bert Ehgartner. Tel., am 30.6.2010, 17 30h.
www.ehgartner.blogspot.com

FAKTEN UND
FIKTIONEN ÜBER KREBS-SCREENING
Merke: Screening betrifft Menschen ohne Symptome!
Warum wird die
Öffentlichkeit so offenkundig getäuscht?
Ich denke, dafür sind zwei unterschiedliche Gruppen verantwortlich
zu machen. Die erste besteht aus
überzeugten Anhängern des Screenings, die die wissenschaftliche
Evidenz ["Deutlichkeit"] nicht sehen
wollen oder nicht verstehen.
Die Angehörigen der zweiten Gruppe
sind wirtschaftlich motiviert und haben
einen [Geschäftsplan]
Businesplan, der Patienten [Klienten] dem Risiko überflüssiger
Eingriffe aussetzt.
Beide Gruppen ergänzen sich meist aufs
Trefflichste: Wenn die eine die medizinische Evidenz verdrängt,
dann drückt der anderen ihr Businesplan nicht so aufs Gewissen.
Eine Taktik besteht darin, Screenings
zu erheblich vermindertem
Preis oder sogar kostenlos durchzuführen, als "Lockangebot". Das ist
die
gleiche Strategie, die Supermärkte und andere Geschäfte
anwenden: eine Ware weit unter Preis an-
bieten, um Kunden zu
ködern und zu späteren, einträglicheren Käufen zu animieren ..."
(GG S.261f)
1. Wenn ich am Screnning teilnehme, werde ich die Wahrscheinlichkeit,
Krebs zu bekommen, verringern.
Nein, Screening ist nicht Vorsorge. Wie eine Unfallversicherung die Wahrscheinlichkeit
eines Unfalls nicht vermindert, so kann auch Screening die Krankheitshäufigkeit nicht
reduzieren; es kann nur Krebserkrankungen erkennen, die bereits vorhanden sind.
2.
Ein positiver [Screening-] Test bedeutet,
dass ich Krebs habe.
NEIN, die meisten Menschen mit positiven Ergebnissen bei Mammographie
und PSA-Tests oder mit okkultem
Blut im Stuhl haben keinen Krebs.
[siehe "Spezifität", "falsch positives Ergebnis", "Falschalarm"]
3. Wenn der Test negativ ist, kann ich sicher sein, dass ich keinen Krebs habe.
Sie können zuversichtlich sein, aber nicht sicher. Fehler passieren;
kein Test ist vollkommen.
["Sensitivität", "falsch
negatives Ergebnis"]
4. Wenn ich Krebs
habe, sterbe ich daran.
Krebs ist
nicht unbedingt ein Todesurteil. Die meisten Männer mit Prostatakrebs
sterben nicht an ihm - möglicherweise bemerken sie ihn noch nicht einmal und
sterben mit dem
Krebs. Bauchspeicheldrüsenkrebs hingegen tötet die meisten
Erkrankten in kurzer Zeit.
5. Früherkennung hat
mein Leben gerettet, weil ich nach der Behandlung
noch immer am
Leben bin.
Diese Schlussfolgerung kann richtig oder falsch sein. Sie gilt nicht für Patienten mit einer
"Überdiagnose"
["Pseudokrankheit"] (1,2). Tests können winzige Tumore entdecken, die
nichtprogressiv [langsam wachsend] sind und niemals Ihre Gesundheit beeinträchtigt
hätten. Infolgedessen müssen diese Menschen nutzlose Arzttermine, nutzlose Tests,
nutzlose Medikamente und nutzlose Operationen über sich ergehen lassen.
6. Wenn die
Sterberaten [die Sterblichkeit, Mortalität] zurückgehen,
beweist das
nicht die Wirksamkeit des Screenings?
NEIN. Den Nachweis liefern randomisierte Studien (vergleiche Icon- und Faktenboxen).
Beispielsweise ist die Sterberate bei Magenkrebs in den westlichen Ländern seit den 30er-
Jahren stark zurückgegangen - ohne
Screening. Der Grund ist wahrscheinlich die bessere
Konservierung von Lebensmitteln.
7.
Warum ist die Gesamtsterblichkeit
[Gesamtmortalität] (oder die Sterblichkeit für
alle Krebsarten zusammengenommen) relevanter für das Verständnis des Nutzens
als die Sterblichkeit bei einzelnen Krebsarten?
Erstens leiden einige Patienten
an mehreren Krebserkrankungen. Dann ist nur schwer zu
bestimmen,
welche Krebsart den Tod verursacht hat.
Zweitens können die
auf das Screening
folgenden Operationen genauso viele (oder mehr)
Patienten das Leben kosten, wie Patienten
dadurch geheilt werden. Diese unglücklichen Patienten sind in der Gesamtsterblichkeit enthalten,
aber nicht in der krebsspezifischen Sterberate. Beachten Sie
drittens den scheinbar paradoxen
Umstand, dass Zigarettenrauchen die Brustkrebssterblichkeit um 1 von 1000 Frauen vermindert
(der gleiche Effekt wie beim Mammografie-Screening [3]).
Einige Frauen sterben nämlich so früh
am Rauchen, das sie keinen Brustkrebs mehr bekommen können. Hier scheint das Rauchen
die Brustkrebssterblichkeit zu verringern, steigert aber in Wahrheit die Gesamtsterblichkeit
[Gesamtmortalität].
8.
Würde ich nicht am besten fahren, indem ich mich einem Screening
für alle Krebsarten unterzöge?
NEIN, denn einige Screenings schaden mehr, als dass sie nützen. So spricht sich die US-Behörde
für Präventivmedizin ausdrücklich gegen das Screening für Krebserkrankungen an Prostata, Lunge,
Bauchspeicheldrüse, Eierstöcken, Blase und Schilddrüse aus (1,2). PAP-Abstriche bei Gebärmutter-
halskrebs dagegen scheinen Leben zu retten - allerdings wurde das noch nicht in einer
randomisierten Studie getestet.
9.
Was kann ich gegen Krebs tun?
Da die Hälfte der Krebserkrankungen
durch den Lebensstil verursacht wird, ist
Vorsorge
sehr viel wirksamer
als Früherkennung. Vermeiden Sie Rauchen, Fettleibigkeit, falsche Er-
nährungsweise und übermäßigen Alkoholgenuss, und steigern Sie das Maß Ihrer körperlichen
Aktivitäten
[regelmäßige moderate Bewegung] - etwa durch
Spazierengehen - auf drei bis fünf
Stunden pro Woche. Die Veränderung der Lebensweise wirkt sich auch auf die Gesundheit
im Ganzen vorteilhaft aus.
Aus: Gerd Gigerenzer: "RISIKO - Wie man die
richtigen Entscheidungen trifft" Teil II: Riskokompetent werden.
Kapitel 10: Gesundheit: Keine Entscheidung über mich ohne mich.
Wie angesehene Institutionen sie täuschen.
Interessenkonflikte
S.259f, Was wissen Männer und Frauen? S.273-275, (2) u. (3) aus Glossar S. 385 u.S.386
btb 4.Auflage 2014 (2013)
(1)
Überdiagnose: Die Entdeckung einer "Pseudokrankheit".
Beispielsweise lassen sich durch Screening Veränderungen erken-
nen, die pathologisch die Definition einer Krebserkrankung erfüllen,
aber während der Lebenszeit des Patienten keine Symp-
tome
hervorrufen würden. Da der technologische Fortschritt immer
empfindlichere Screening-Techniken hervorbringt, ist die
"Überdiagnose" zu einem enormen Problem in der Gesundheitspflege
geworden. Sie lässt die Zahl überflüssiger Tests an-
steigen, schürt Ängste und trägt zur Kostensteigerung im
Gesundheitswesen bei. Sie ist auch einer von zwei Gründen (der
andere ist der "Vorlaufzeit-Bias), warum 5-Jahres-Überlebensraten
im Zusammenhang mit Screening irreführend sind:
Die Entdeckung
von Pseudokrankeheiten (Überdiagnosen) bläht die
5-Jahres-Überlebensrate auf.
(2) Vorlaufzeit Bias (leadtime-bias):
[Der zweite Grund ist, warum 5-Jahres-] Überlebensraten ein irreführendes Bild von den
[scheinbaren]
Vorteilen des Screenings vermitteln (der andere
ist die Überdiagnose). Selbst wenn sich der Todeszeitpunkt
aufgrund von Screening nicht ändert - das heißt, wenn kein Leben
gerettet oder verlängert wird -, verlegt die Früherken-
nung den Zeitpunkt der Diangose vor und führt auf diese Weise zu erhöhten [5-Jahres-] Überlebensraten.
Prof. Dr. H. Gilbert Welch (M.D., M.P.H.), Dr. Lisa Schwartz, Dr. Steve Woloshin: "Overdiagnosed: Making People Sick in the Pursuit
of Health" ("Überdiagnosen - Wie man Menschen im Streben nach Gesundheit krank macht" RIVA 2013) Beacon Press 2012
Siehe LEISTUNGEN: Gilbert Welch
"Überdiagnosen" in Angewandte
Allgemeinmedizin & Geriatrie
>>>
[3] Steven Woloshin,
Lisa M. Schwartz, H. Gilbert Welch: "Know Your Chances -
Understanding Health Statistics"
Berkeley (CA): University of
California Press; 2008
Gerd Gigerenzer, Wolfgang Gaissmaier, Elke Kurz-Milcke, Lisa M. Schwartz, Steven Woloshin: "Helping Doctors and Patients
Make Sense of Health Statistics" PSYCHOLOGICAL SCIENCE IN THE PUBLIC INTEREST Vol.8,
Nr.2 2007, S.53-96
http://library.mpib-berlin.mpg.de/ft/gg/GG_Helping_2008.pdf
|
Korrelation (Beziehung, Bezug, Zusammenhang):
Die Korrelation ist eine Beziehung zwischen zwei oder mehr statistischen Variablen. Wenn sie besteht, ist noch nicht
gesagt, ob eine Größe die andere kausal beeinflusst, ob beide von einer dritten Größe kausal abhängen oder ob sich
überhaupt ein Kausalzusammenhang folgern lässt.
Es gibt positive und negative Korrelationen.
Beispiel positive Korrelation (je mehr, desto mehr) ist: "Je
mehr Futter, desto dickere Kühe"
Beispiel negative Korrelation (je mehr, desto weniger) ist: "Je
mehr Verkauf von Regenschirmen, desto weniger Verkauf von Sonnencreme."
Die Korrelation beschreibt aber nicht unbedingt eine Ursache-Wirkungs-Beziehung in die eine oder andere Richtung. So darf man über die Tatsache,
dass man Feuerwehren oft bei Bränden findet, nicht folgern, dass Feuerwehren die Ursachen für Brände seien. Die direkte Kausalität kann auch gänzlich
fehlen. So kann es durchaus eine Korrelation zwischen dem Rückgang der Störche im Burgenland und einem Rückgang der Anzahl Neugeborener geben,
diese Ereignisse haben aber nichts miteinander zu tun - weder bringen Störche Kinder noch umgekehrt. Das heißt, sie haben kausal allenfalls über
eine dritte Größe etwas miteinander zu tun (Scheinkorrelation), etwa über die Verstädterung, die sowohl Nistplätze vernichtet als auch
Kleinstfamilien fördert.
"In unserem Bestreben zu verstehen, zu erklären und zu behandeln ist die Versuchung Beziehungen (Korrelationen) generell Kausalität zuzuschreiben,
allgegenwärtig und fast unwiderstehlich. Das ist der wichtigste Grund für Irrtümer in der Medizin"
Aus: Petr Skrabanek (1941-1994, Gerichtstoxikologe), James McCormick (M.D., Dekan der School of Physic Trinity College in
Dublin): "Torheiten und Trugschlüsse in der Medizin" Kirchheim Verlag, Mainz 1995
"Korrelation ist ein statischer Fachbegriff, der
die stochastische Abhängigkeit [Stochastik: "Kunst des Vermutens",
Teilgebiet der Mathematik] zweier Ereignisse bezeichtnet. Besteht eine
Korrelation, so haben die Ereignisse oder Variablen einen mathematisch
modellierbaren Zusammenhang. Sie treten statistisch gesehen nicht
unabhängig voneinander auf. Eine Korrelation widerlegt also die
Nullhypothese, die annimmt, dass stochastische Unabhängigkeit besteht. Es
wäre jedoch falsch, einen solchen statistischen Zusammenhang für einen
Nachweis von Ursächlichkeit zu halten. Aussagen darüber, ob es zwischen
den korrelierenden Ereignissen einen kausalen Zusammenhang gibt, erlaubt
die Statistik grundsätzlich nicht ...
Die Verheißung von Wissen,
Entscheidung und Machbarkeit entpuppt sich bei genauem Hinsehen als Falle.
Den Beratenen [den Fragenden] wird eingeredet, sie müssten entscheiden und
Risiken eingehen, ohne das sie jedoch beeinflussen können, was sie
tatsächlich betrifft. Die Expertise [Das Gutachten eines Experten] des
Genetikers [u.a.], die ihnen als bedeutsames Wissen aufgetischt wird, und
die angebotenen Dienstleistungen gründen sich auf statistische Artefakte
["Scheinphänomene", "scheinbarer Kausalzusammenhang"]: auf
Risikoprofile
und mögliche Ereignisse in Populationen. Diese möglichen Ereignisse - ob Krebserkrankungen oder behinderte Kinder - nimmt der
Genetiker als berechenbare Risiken vorweg. Die Höhe dieser Risiken bestimmt er anhand von statistischen Merkmalen der Klientin [der Fragenden],
indem er sie zu entsprechenden Populationen zählt und ihr deren Wahrhscheinlichkeiten als vermeintlich ["irrtümlich angenomme, lediglich
scheinbare] persönliche Risiken zuschreibt. Was Frau M., Frau K. oder Frau A. durch ihre Entscheidung beeinflussen können, ist dieses
Risikoprofil. Wählen sie eine der vorgegebenen Optionen, so verändern sie ein Merkmal, werden daraufhin zu einer anderen Population gezählt
und modifizieren somit auch die Höhe der attestierten Risiken. Wählt Frau K. beispielsweise die Option
Gentest, verändert sich - durch die
Einbeziehung eines genetischen Merkmals - die Eintrittswahrscheinlichkeit für die Krebserkrankung. Sie wird zu einer neuen statistischen
Population gezählt, und bekommt deren probabilistischen [wahrscheinlichen] Eigenschaften als neues Risiko zugewiesen. Wählt Frau A. die
Option Fruchtwasseruntersuchung, so minimiert sie das Risiko für mikroskopisch erkennbare Chromosomenveränderungen, ruft dafür aber das
Risiko für eine induzierte Fehlgeburt auf den Plan.
Diese
Korrelation zwischen Merkmalen (A) auf der einen Seite und Ereignissen in
Populationen auf der anderen Seite suggeriert [unterstellt],
dass das, was jemandem in Zukunft passieren könnte, in der Gegenwart
manipulierbar wäre. Mithilfe von Statistik und Wahrscheinlichkeitstheorie
konstruieren die Berater [die Experten] also eine
vorweggenommene Zukunft, die berechenbar und verfügbar erscheint. Was mit Frau K. und Frau A. tatsächlich geschehen wird, steht
jedoch auf einem ganz anderen Blatt. Auch, wenn sie ihr Risikoprofil pflichtbewusst managen: Das, was für sie bedeutsam ist, können sie
dadurch nicht entscheiden. Wie es ihnen nachher ergangen sein wird, das lässt sich durch Risikomanagement nicht vorwegnehmen.
Ob Frau K. irgendwann im Leben einen Knoten in der Brust haben wird, in welchem Alter, und wie die Krankheit dann verläuft, das bleibt offen.
Und ob das Kind von Frau A. gesund auf die Welt kommt und ein normales Leben führen kann oder nicht,
das kann ebenfalls niemand bestimmen. Dennoch hat die Beratung beide Frauen in eine Zwangslage gebracht. Die Genetiker haben ihnen eingeredet, dass sie auf jeden Fall eine
Entscheidung treffen müssen und damit die entsprechenden Risiken eingehen.
Nun sitzen sie in der Entscheidungsfalle.
Die Pflicht zur informierten Entscheidung macht sie zum decision-maker, wo sie nichts tun können, und erklärt sie verantwortlich,
wo sie machtlos sind. Hinterrücks kann ihnen nun das, was passiert, zu Last gelegt werden. Bekommt Frau K.
Brustkrebs, sind ihre
risikoträchtigen Gene schuld, die sie nicht sorgfältig genug gemanagt hat. Bekommt Frau A. ein
behindertes Kind, so war das ihre Wahl;
schließlich hat sie sich für die Geburt dieses Risikoprofils entschieden ... Bürger werden nicht zu passiven Verwaltungsobjekten degradiert,
sondern zum Risikomanagment in eigener Sache mobilisiert. Sie bekommen keine Laufbahn vorgeschrieben, sondern müssen selbst entscheiden.
Genetiker [u.a] weisen ihnen Risikoprofile zu, bieten ihnen verschiedene Laufbahnen als Entscheidungsmöglichkeiten an und fordern sie auf,
für alles Weitere selbst die Verantwortung zu übernehmen ... Was Bürger dann lernen, ist,
sich selbst als statistisches Artefakt
["Scheinphänomen", "scheinbarer Kausalzusammenhang"] zu behandeln ...
Nicht erst die gentechnische Manipulation verwandelt unverwechselbare Menschen in etwas Berechenbares und Machbares, sondern bereits die Pflicht
zur informierten Entscheidung ... Ob Trinker-Gen, Raucher-Gen, Brustkrebs-Gen oder Schwulen-Gen - fast jedes
"Gen für", das
in den vergangenen Jahren lauthals verkündet wurde, vermeldet nichts anderes als die Tatsache, dass ein Genetiker eine oftmals fragwürdige
statistische Korrelation zwischen Genotyp und Phänotyp vorgenommen hat ... Ist in der Statistik von "Ursache" die Rede, so bezeichnet
das Wort keinen kausalen Zusammenhang, sondern die
"Konstanz einer Wahrscheinlichkeit", wie der französische Philosoph
Francois [Robert] Ewald [b.1946, frz. Soziologe, Prof. f. Versicherungswesen] den
Ursachenbegriff der
Statistik (1) zusammenfasst ... In der genetischen Beratung verwandelt sich eine solche Korrelation zwischen DNA [Desoxyribonukleinsäure,
Genotyp]
und Erscheinungsbild [Phänotyp] jedoch in einen vermeintlich kausalen Zusammenhang ... wird die DNA zur Ursache ... In den Wörtern
"Gendefekten" und
"Genfehlern" ist diese unterstellte Kausalität ["Genveränderungen als Ursache für ..."] bereits
enthalten. Ganz fraglos macht der "Gendefekt" die DNA zur Ursache für die Erkrankung - so,
wie ein Zylinderdefekt die Ursache für den Motorausfall ist. Die Rede vom
"Genfehler" erlaubt es Genetikern daher, die Frage nach dem komplexen und
weitgehend unklaren Zusammenhang zwischen Genotyp und Phänotyp schlicht zu umgehen ... Wird ein Gedankenkonstrukt auf diese Weise
verdinglicht und personalisiert, so nennt die Philosophie diesen Vorgang
Hypostasierung. Immanuel Kant [1724-1804] spricht von der
"Hypostase", wenn man "das, was bloß in Gedanken existiert ... in eben derselben Qualität, als einen wirklichen
Gegenstand außerhalb dem denkenden Subjekt annimmt", und nennt sie "bloße[s] Blendwerk" (2) ... In der genetischen Beratung ist
das Gen ein solches Blendwerk, eine Hypostase ..."
Aus: Silja Samerski (b.1970, deutsche Soziologin, Biologin, Philosophin):
"Die Entscheidungsfalle - Wie genetische Aufklärung die Gesellschaft
entmündigt” Glossar S.133, 4. Schluss: Entmündigende Selbstbetimmung 4.1. Die Tyrannei der Entscheidung S.118f, 4.2. Selbstbestimmte
Entscheidung als Sozialtechnologie S.119f, 3. Die informierte Entscheidung. Wie genetische Berater ihre Klienten zur Selbstbestimmung befähigen.
3.1 Erste Verwandlung der Person: Klienten als Genträger 3.1.4. Versteckte Ursachen S.58f, 3.1.7 Gene als Blendwerk [Hypostase n. Kant] S.65 WBG - Wissenschaftliche Buchgesellschaft 2010.
(A) Der Begriff "Marker" bezeichnet "Auffälligkeiten" oder Merkmale, die statistisch mit
anderen Merkmalen bzw. Krankheitsdiagnosen assoziiert werden. Ein ursächlicher Zusammenhang, oder auch nur eine Hypothese über einen ursächlichen
Zusammenhang zwischen Marker und Erkrankung oder Behinderung ist nicht vonnöten. Marker sind also keinesfalls Symptome oder Hinweise. Die messbare
fötale Nackentransparenz auf dem Ultraschallbildschirm wird beispielsweise als Marker bezeichnet, der mit Trisomie 21 assoziiert ist.
Marker sind
also statistische Merkmale, die mit anderen diagnostizierbaren oder messbaren Zuständen korrelieren. Ist von genetischen oder
molekularen Markern die Rede, so sind damit in der Regel DNA-Sequenzen gemeint, die im Genom lokalisiert werden und mit
phänotypischen Eigenschaften in Verbindung gebracht werden können. [Samerski, Glossar S.135] (1) Francois Robert Ewald: "Der Vorsorgestaat" (L'Etat-providence 1986)
S.183 Suhrkamp 1993 (2) Immanuel Kant: "Kritik der reinen Vernunft" 1.Auflage 1781 in Georg Mohr: "Immanuel Kant - Theoretische Philosophie - Text und Kommentar Band I
- Kritik der reinen Vernunft" [Kant 1781, A 384] (Schriften zur theoretischen Philosophie in 3 Bänden) Suhrkamp Verlag 2004
Australian Bureau of Statistics: Statistical terms and concepts - Definitions and explanations for common terms and concepts
www.abs.gov.au/statistics/understanding-statistics/statistical-terms-and-concepts , Correlation and Causation: https://archive.is/fZLZR
"Es ist wichtig, sich bewusst zu machen, dass trotz der enormen Fortschritte, die die moderne Medizin gemacht hat, und trotz des enormen Wissens, das wir über
den menschlichen Körper erlangt haben, viele der heutigen medizinischen Maßnahmen und Empfehlungen allein auf statistischen Korrelationen beruhen. In Ermangelung
wissenschaftlicher Beweise, die eine solide Verbindung zwischen zwei Phänomenen herstellen, ist es durchaus üblich, dass offizielle medizinische Gremien empfohlene
Maßnahmen auf nichts weiter als einen statistischen Zusammenhang zwischen ihnen stützen. Ein typisches Beispiel ist die 1994 ins Leben gerufene Kampagne
"Back to Sleep" (hier: "Auf den Rücken in den Schlaf"), in der empfohlen wird, Säuglinge auf den Rücken und nicht auf den Bauch oder der Seite zu legen, um das Risiko
des "plötzlichen Kindstodes" (SIDS) zu verringern. Diese Empfehlung wird ausgesprochen, obwohl die medizinische Wissenschaft noch immer nicht genau weiß, warum
das Schlafen auf dem Rücken für Babys sicherer zu sein scheint. [...] Es ist wichtig zu verstehen ..., dass epidemiologische Studien, egal wie gut sie gemacht sind,
einen kausalen Zusammenhang zwischen zwei Phänomenen (z.B. einem Impfstoff und einer neuen Autoimmunerkrankung) für eine Person nicht ausschließen können.
Darüber hinaus kann eine fundierte physiologische Forschung, die einen kausalen Zusammenhang bei einer bestimmten Person oder Personengruppe nachweist, nicht
durch epidemiologische Studien widerlegt werden. Dies gilt auch für Impfstoffe und Nebenwirkungen, wie im IOM-Bericht von 2011 festgestellt wurde: "Selbst
wenn in der Epidemiologie eine überzeugende Schutzwirkung eines Impfstoffs nachgewiesen wurde, können Studien nicht ausschließen, dass die Nebenwirkungen bei
einer Untergruppe von Personen durch den Impfstoff verursacht wurde". Mit anderen Worten: Selbst wenn in einer großen statistischen Studie kein
Zusammenhang zwischen einem Impfstoff und einer Nebenwirkung festgestellt wurde, schließt dies nicht die Möglichkeit aus, dass der Impfstoff die Nebenwirkung bei einer bestimmten Person
oder Personengruppe verursacht hat. [...] Die Antwort der Gesundheitsbehörden auf die wachsende öffentliche Kritik an Impfstoffen wurde im Wesentlichen so
dargestellt: "(rationale) Wissenschaftler gegen (emotionale) Eltern". Diesem Narrativ zufolge stand auf der einen Seite der Debatte die
Wisenschaft, vertreten durch angesehene Experten, die veröffentlichte Forschungsergebnisse zitierten und sich auf offizielle Gesundheitsrichtlinien beriefen,
während auf der anderen Seite Eltern (meist Mütter) standen, denen es an formaler einschlägiger Ausbildung fehlte und die ihre Ansichten auf persönliche
Einzelschicksale und zweifelhafte Schriften von "Quacksalbern" stützten. Um dieses Narrativ zu untermauern, begannen die Behörden, Studien zu zahlreichen
impfstoffbezogenen Themen in Auftrag zu geben, um den überraschend kleinen Bestand an Forschungsergebnissen zur Impfsicherheit "aufzupolieren" und
scheinbar eindeutige wissenschaftliche Antworten auf jeden einzelnen Kritikpunkt zu liefern, der von Elternlobbygruppen vorgebracht wurde..."
Aus: Dr. jur. Mary Holland (Hg, Vorwort), Zoey O'Toole (Hg, Mitbegründerin von Children's Health), Anonymous (Autor), Dr. phil. M.A Uwe Alschner (Übersetzer):
"Schildkröten bis ganz nach unten: Wissenschaft und Mythos des Impfens" ("Turtles All The Way Down - Vaccine Science and Myth" The Turtles Team 16. Juli 2022)
4. Das Einmaleins der Epidemiologie: Bestimmung von Kausalzusammenhängen in der Medizin, S.143f, 5. Gezielt einseitige Forschung: Epidemiologie und Sicherheit von
Impfstoffen. Epidemiologie als Retter in der Not, S.161, The Turtles Team 14. April 2023, Quellenangaben zum Buch:
https://drive.google.com/file/d/14h9II5K8lyvIpzQFnViyQmGlF3k4ixe9/view, https://tinyurl.com/TurtlesBookGerRef, https://childrenshealthdefense.org/conference-bios/zoey-otoole-2/,
https://childrenshealthdefense.org/defender/ein-unbedingt-lesenswertes-buch-stellt-die-frage-warum-haben-wir-nach-sieben-jahrzehnten-noch-keinen-beweis-dafuer-dass-impfstoffe-mehr-nutzen-als-risiko-bringen/?lang=de,
NIH Safe to Sleep® Helping to reduce the risk of Sudden Infant Death Syndrome (SIDS) and other sleep-related infant deaths: https://safetosleep.nichd.nih.gov/,
Research on Back Sleeping and SIDS: https://archive.is/rZIPH
IOM Bericht 2011 (seit 2015) NAM National Academy of Medicine: "Adverse Effects of Vaccines: Evidence and Causality" Committee to Review Adverse Effects
of Vaccines Board on Population Health and Public Health Practice. Kathleen Stratton, Andrew Ford, Erin Rusch, and Ellen Wright Clayton, Editors [S.49 (78)]
https://drive.google.com/file/d/1nl18cdV_y3TtQBzoCq0tSiuYmHF1_yYQ/view
Steve P. Calandrillo (2004): "Vanishing vaccinations: why are so many Americans opting out of vaccinating their children?" Univ Mich J Law Reform.
2004 Winter;37(2):353-440 Aus: https://pubmed.ncbi.nlm.nih.gov/15568260/
CDC (2012): "Talking with Parents about Vaccines for Infants" Strategies for Health Care Professionals" "What You May Hear From Parents" As you
plan for responding to parents' concerns, it may be useful to think of parental questions in the following categories. "Communication Strategies-How to
Have a Successful Dialogue" A successful discussion about vaccines involves a two-way conversation, with both parties sharing information and asking
questions. These communication principles can help you connect with parents by encouraging open, honest, and productive dialogue.
Aus: https://drive.google.com/file/d/1CmLPr040TWioZcFMuyqifdm9GT9rsctH/view, www.cdc.gov/vaccines/hcp/patient-ed/conversations/downloads/talk-infants-color-office.pdf
American Academy of Pediatrics (7/2013): "Addressing Common Concerns of Vaccine-Hesitant Parents"
Aus: https://drive.google.com/file/d/1-EzjdlPKRJgqy02o6xR_WypH7unz6fq6/view, www.aap.org/en-us/Documents/immunization_vaccine-hesitant%20parent_final.pdf
Marian Olpinski (2012): "Anti-Vaccination Movement and Parental Refusals of Immunization of Children in USA" "Ruchy antyszczepionkowe i brak zgody
rodzico ?w na szczepienie dzieci w USA" pediatria polska 87 (2012) 381-385, Aus: https://drive.google.com/file/d/1zKynoN4jsw_8X1RcstnPtUK4xOw-6Wwr/view
Mike Stobbe, Associated Press (4/9/2012): "After $1 billion, experts see progress on autism's causes" Aus: https://archive.is/ixi6Z#selection-509.1-509.17
Vanessa Wamsley (19.10.2014): "The Psychology of Anti-Vaxers: How Story Trumps Science" An anecdote from a friend can hold more weight than a recommendation
from a doctor. Aus: www.theatlantic.com/health/archive/2014/10/how-anti-vaccine-fear-takes-hold/381355/
National Academy of Sciences (1992): "Responsible Science - Ensuring the Integrity of the Research Process - Volume I" Panel on Scientific Responsibility and
the Conduct of Research - Committee on Science, Engineering, and Public Policy - National Academy of Sciences - National Academy of Engineering - Institute
of Medicine Aus: https://drive.google.com/file/d/1782CNgkLfXgxmkd3NtBj0diDm8PJjBb5/view , https://nap.nationalacademies.org/catalog/1864/responsible-science-ensuring-the-integrity-of-the-research-process-volume
"Die Wissenschaft, das habe ich gelernt, ist ein äußerst politischer, wettbewerbsintensiver und anspruchsvoller Beruf, der voller
Versuchung steckt, einfache Wege zu finden."
- Paul Kalanithi, Neurochirurg, Schriftsteller (1977-2015). Aus: Julia Belluz , Brad Plumer, Brian Resnick (14.07.2016): "Die 7 größten
Probleme der Wissenschaft, laut 270 Wissenschaftlern" Aus: https://archive.is/FvXSC#selection-697.0-697.66 Julia Belluz, Brad Plumer, Brian Resnick (07.09.2016):
"The 7 biggest problems facing science, according to 270 scientists" Aus: www.vox.com/2016/7/14/12016710/science-challeges-research-funding-peer-review-process
David L. Katz (True Health Initiative 13.06.2014): "Research Funding: When Is the Money Dirty?" All research starts with biased funders and researchers - because in the absence
of such bias, it would be research no one would bother doing. I don't think anyone runs studies in the absence of hopes and preferences pertaining to the outcomes.
www.huffpost.com/entry/research-funding-when-is_b_5493613
"Die WISSENSCHAFTLER selbst sind sich der beträchtlichen Kluft, ja sogar des Abgrunds zwischen dem Ideal und der Wirklichkeit im Wissenschaftsbetrieb
durchaus bewusst. Nach außen hin halten sie jedoch an der rosaroten Scheinwelt fest. Es lässt sich kaum leugnen, dass die Wissenschaft wie jede andere
institutionelle Disziplin von Geld abhängig ist und in erheblichem Maße von Habgier, Eigeninteresse und anderen menschlichen Schwächen beeinflusst
wird. ...
Leider besteht die ethische Herausforderung, vor der die Wissenschaft derzeit steht, nicht nur in der Verhinderung und Bestrafung von wissenschaftlichem
Fehlverhalten seitens gelegentlicher unseriöser Wissenschaftler. Das eigentliche Problem in der Wissenschaft geht viel tiefer und hat viel weitreichendere
Auswirkungen. Es ist sogar elementar für die Art und Weise, in der die moderne Wissenschaft betrieben wird. Wissenschaftliche Forschung kostet enorme
Summen, die zumeist von Regierungen und Unternehmen aufgebracht werden. Ohne Finanzierung kann es keine Wissenschaft geben. (S.167f) ...
Die berufliche Reputation und der institutionelle Status hängen weitgehend von der Fähigkeit ab, Finanzmittel zu beschaffen, was die Forscher völlig abhängig von den
Forschungsförderungseinrichtungen macht ... Ein Forschungsantrag, der die Interessen des Geldgebers gefährden könnte, wird mit großer Wahrscheinlichkeit
abgelehnt ... Daher lernen die Wissenschaftler schnell, dass es in ihrem eigenen Interesse liegt, ihre Forschungsanträge mit den Erwartungen ihrer
Geldgeber in Einklang zu bringen ("funding bias") ... Da sie die Macht haben, über die Zuweisung von Forschungsbudgets zu entscheiden, steuern
die Fördereinrichtungen faktisch den Weg, den die Wissenschaft in ihrem jeweiligen Zuständigkeitsbereich einschlägt. (S.168f) ...
Die Wissenschaftler werden ihr Möglichstes tun, um zu erkennen, woher der Wind weht, und ihrer Forschungsvorhaben entsprechend anpassen ... Man könnte ...
argumentieren, dass die Institutionen [staatliche Stellen, Gesundheitsbehörden, pharmazeutische Industrie] ... in vielen oder sogar den meisten Forschungsbereichen keine
eindeutigen Präferenzen oder Eigeninteressen haben ... aber wenn es Anliegen gibt, bei dem das medizinische Establishment eine klare, entschlossene und
unmissverständliche Agenda verfolgt, dann ist es die Förderung von Impfungen [auch durch nichtstaatliche Organisationen, allen voran GAVI, die Vaccine Alliance,
die von Bill und Melinda Gates finanziert wird]. (S.169) ...
Ein Hersteller von Impfstoffen ist, wie jedes kommerzielle Unternehmen, in erster Linie auf Gewinn ausgerichtet. Dementsprechend ist er bestrebt,
so wiel wie möglich von seinem Produkt zu verkaufen, und zwar zu einem möglichst hohen Preis. Presseberichte
oder wissenschaftliche Abhandlungen, in denen Impfstoffe in einem negativen Licht dargestellt werden, können dem Image und dem Absatz des Unternehmens
ernsthaft schaden. Darüber hinaus könnte ein fehlerhafter oder schlechter Impfstoff hohe Geldstrafen seitens der Regierung nach sich ziehen.
Es ist daher kaum verwunderlich, dass ein Hersteller von Impfstoffen als Unternehmen kein Interesse daran hat, wissenschaftliche Untersuchungen zu finanzieren
oder zu veröffentlichen, die für sein Produkte ungünstig sind. Aus diesem Grund werden die von ihnen finanzierten Studien Impfstoffe fast immer in einem
positiven Licht darstellen. Studien mit negativen Ergebnissen werden wahrscheinlich nie ans Licht der Öffentlichkeit gelangen. (S.169f) ...
In den USA werden die nationalen Impfempfehlungen und -richtlinien von der CDC herausgegeben, und die Gesetzgeber der Bundesstaaten setzen sie um ... Es ist daher nicht verwunderlich, dass
die Gesundheitsbehörden nicht bereit sind, Studien zu finanzieren, die einen Zusammenhang zwischen zugelassenen und in Verkehr gebrachten Impfstoffen und
Nebenwirkungen herstellen könnten... Sie würden mit Sicherheit kritisiert werden, und zwar zu Recht. Diese auf SELBSTSCHUTZ ausgerichtete Tendenz, die
Finanzierung von impfkritischer Forschung zu vermeiden, verstärkte sich seit Ende der 1990er Jahr, als die öffentliche Debatte über die Sicherheit von
Impfstoffen erneut aufkam. Ihre Strategie zur Festigung des Vertrauens in das Impfprogramm besteht also darin, die ÖFFENTLICHKEIT davon zu überzeugen,
dass "die Wissenschaft in Sachen Impfstoffe eindeutig ist" und dass Laien den "wissenschaftlichen Konsens" der "Impfexperten" akzeptieren sollten.
Ein Sprecher des Gesundheitswesens wird geduldig erklären, dass die IMPFTHEMATIK äußerst komplex ist und für den durchschnittlichen ELTERNTEIL einfach nicht
zu durchschauen ist (S.170f) ...

Die Wahrheit ist jedoch, dass die IMPFSTOFFWISSENSCHAFT nicht einmal im Entferntesten objektiv ist. Das medizinische Establishment
verbirgt vor der gutgläubigen Öffentlichkeit die düstere Realität, dass die Forschung über Impfstoffe größtenteils von interessierten Parteien finanziert wird,
die Studien erstellen, welche die Ziele der Geldgeber förderen, nicht die der Öffentlichkeit. Diese Strategie macht sich den weit verbreiteten MYTHOS VON DER
REINEN WISSENSCHAFT (MRW) zunutze, den das medizinische und wissenschaftliche Establishment seit vielen Jahrzehnten kultiviert hat ... Damit dient sie denjenigen,
die in das Impfprogramm investieren, ebenso wie den wissenschaftlichen und medizinischen Berufen im Allgmeinen, die großzügige Finanzierung und hohe öffentliche
Wertschätzung genießen. Den meisten Menschen ist nicht bewusst, dass jene Institutionen, die die Impfstoffforschung finanzieren, nicht objektiv
sind, dass ihre Motive nicht rein sind und dass die von ihnen finanzierte Wissenschaft weder unparteiisch noch objektiv ist. (S.171) ...
Als Reaktion auf die Behauptungen von Eltern und Interessengruppen haben die GESUNDHEITSBEHÖRDEN Dutzende von meist epidemiologischen Studien
in Auftrag gegeben, die den wissenschaftlichen Nachweis der Sicherheit von Impfstoffen darstellen sollen. Die Gesundheitsbehörden kontrollieren zusammen
mit den PHARMAUNTERNEHMEN den größten Teil des FORSCHUNGSBUDGETS für die Sicherheit von Impfstoffen. Somit finanzieren die Behörden und die Hersteller
von Impfstoffen Forschungsprojekte, die aller Wahrscheinlichkeit nach ihre Anliegen begünstigen. Die meisten dieser Studien sind retrospektiv und als
Beobachtungsstudie angelegt - also die am leichtesten zu manipulierende Art von epidemiologischen Studien. Da die Sicherung von Forschungsgeldern für die
Karriere eines Wissenschaftlers so wichtig ist, gibt es nie einen Mangel an Forschern, die bereit sind, ihre Ergebnisse so anzupassen, dass sie mit der Agenda
der finanzierenden Institutionen übereinstimmen. Auf diese Weise können die Behörden irreführende, manipulierte Forschungsergebnisse einer leichtgläubigen
Öffentlichkeit als eindeutigen Beweis für die Sicherheit von Impfstoffen präsentieren, und nutzen dabei den seit langem gefestigten Ruf der "objektiven"
Wissenschaft aus ... Die Veröffentlichung solcher Studien wird in der Regel von einer orchestrierten PR-Kampagne in den Mainstream-Medien begleitet, um alle
Kanäle mit der Idee zu überschwemmen, dass "Impfstoffe" [weiterhin] sicher sind" und die gegen sie gerichtete Kritik sich einmal mehr als wissenschaftlich
unbegründet erwiesen hat (S.172) ...
Manipulierte oder gefälschte wissenschaftliche Forschung ist leider keine Seltenheit. Eine Überprüfung von Studien,
die sich mit diesem Thema befassten, ergab, dass fast 15% der Wissenschaftler feststellten, dass ihre Kollegen mindestens einmal Forschungsergebnisse gefälscht
hatten. Mehr als 70% gaben an, dass ihre Kollegen andere zweifelhafte Forschungsmethoden angewandt haben. Der Autor der Übersichtsstudie (DF) wies auch darauf
hin, dass angesichts der Sensibilität des Themas die tatsächlichen Zahlen wahrscheinlich höher sind als die gemeldeten. Diese Daten deuten eindeutig darauf
hin, dass es sich nicht um das abweichende Verhalten einiger weniger "schwarzer Schafe" handelt, sondern dass es um ein systemisches Problem geht, das
eine direkte Folge der Art und Weise ist, wie wissenschaftliche Forschung finanziert und betrieben wird ... zwei Hauptmethoden zur Manipulation
epidemiologischer Untersuchungen: MANIPULATION DER ROHDATEN u/o MANIPULATION DER STATISTISCHEN ANALYSE DER ROHDATEN. (S.173) ...
Epidemiologen können ihren Forschungsdatensatz auf zahlreiche Arten so anpassen, dass er das gewünschte Ergebnis bestätigt ... epidemiologische Studien
können ... eine "Illusion von Impfstoffsicherheit" ... erzeugen (S.217) ... Im krassen Gegensatz zu der (offenkundig inoffiziellen) Botschaft des
medizinischen Establishments, dass das derzeitige Impfschema gründlich untersucht und überprüft und als das beste verfügbare befunden wurde, ist das
Schema als Ganzes nie gründlich auf Sicherheit oder Wirksamkeit untersucht worden. Auch die wichtigsten Merkmale des Programms wurden nie untersucht,
wie der IOM-Ausschuss von 2013 feststellt. Obwohl in den letzten 30 Jahren zahlreiche Impfstoffe in den Impfplan für Kinder aufgenommen wurden, wurden
in keiner Studie die Auswirkungen der wachsenden Anzahl von Impfungen, die ein Kind erhält, das Alter, in dem sie verabreicht werden, ihre Auswirkungen
auf anfällige Risikogruppen oder andere wichtige Aspekte des Programms untersucht (S.254) ...
Offizielles Eingeständnis: Seit Jahrzehnten, aber besonders häufig in den letzten Jahren, wiederholt das medizinische Establishment eine unveränderliche
Botschaft, die in etwa so lautet: "Das Programm der Schutzimpfung für Kinder ist das beste, das es gibt. Seine Sicherheit und
Wirksamkeit wurden in zahllosen wissenschaftlichen Studien von tausenden Wissenschaftlern nachgewiesen. Deshalb, liebe Eltern, lassen Sie Ihre Kinder nach dem
empfohlenen Impfplan impfen, denn das ist die beste Maßnahme, die Sie zum Schutz der Gesundheit Ihrer Kinder ergreifen können."
Wir alle sind von dieser Botschaft von Geburt an geprägt worden, die über viele verschiedene Kanäle verbreitet wird: Lehrer in der Schule, Plakate in
der Arztpraxis, Artikel in Lifestyle-Magazinen und Tageszeitungen, Fernsehsendungen, Filme und dergleichen. All diese Kanäle wiederholen dieselbe offizielle
Botschaft ganz selbstverständlich immer und immer wieder, ohne Fragen zu stellen. Und was ist mit dem Establishment selbst? Inzwischen wissen SIE, dass das
medizinische Establishment keine ausreichenden wissenschaftlichen Beweise liefert, um diese Sicherheitsversprechen zu untermauern. (S.231f) ... Ganz offensichtlich
bestätigt der IOM-Bericht von 2013 offiziell die Aussage vieler Eltern, dass die Sicherheit des Impfprogramms als Ganzes nie getestet worden
ist. Der Ausschuss widerlegt die allseits verbreitete, jedoch nicht offiziell bestätigte Behauptung der zuständigen Einrichtungen, das Impfprogramm sei gründlich
getestet und für sicher und wirksam befunden worden. Er stellt unmissverständlich fest, dass die Sicherheit des Programms insgesamt sowie Schlüsselaspekte
wie die Auswirkungen eines neuen Impfstoffs, die Anzahl der Impfungen, der Zeitpunkt der Verabreichung, die Erkennung von Nebenwirkungen und die Identifizierung
gefährdeter Bevölkerungsgruppen nie systematisch und wissenschaftlich untersucht wurden. ... Ein gutes Beispiel dafür liefert der Ausschuss selbst: Seit
den späten 1970er Jahren hat das IOM 60 verschiedene Studien über Impfungen durchgeführt. Keine von ihnen befasste sich, wie der Bericht belegt, mit den oben
erörterten grundlegenden Sicherheitsfragen. (S.234) ..."
VU-Studien ["Geimpfte (Vaccinated) vs. Ungeimpfe (Unvaccinated)"] werden nicht durchgeführt, weil das Ergebnis bereits bekannt ist.
Die IMPFINDUSTRIE ist sich sehr wohl bewusst, dass diese (VU-)Studien der Öffentlichkeit zeigen würden, dass der allgemeine Gesundheitszustand ungeimpfter
(unvaccinated) Kinder dem der geimpften (vaccinated) überlegen ist (insbesondere im Hinblick auf chronische Erkrankungen). Ergebnisse wie diese würden darauf
hindeuten, dass Impfstoffe der Hauptverursacher des astronomischen Anstiegs chronischer Erkrankungen bei Kindern in den Industrieländern sind, und würden
wahrscheinlich einen sozialen und politischen Aufruhr ungeahnten Ausmaßes auslösen, sowohl in den Vereinigten Staaten als auch weltweit. (S.256) ...
In Anbetracht der weltweit ungebrochenen und langjährigen Befürwortung von Impfstoffen könnte man annehmen, dass VU-Studien ["Geimpfte vs. Ungeimpfe "] über
den allgemeinen Gesundheitszustand in zahlreichen anderen Ländern der Welt durchgeführt worden wären. Jedes Land hat ein anderes Impfschema für Kinder,
das wissenschaftlich untersucht und dessen Nutzen validiert werden sollte. Diese lebenswichtigen Studien wurden jedoch weder in den USA noch irgendwo sonst
auf der Welt von den Gesundheitsbehörden jemals gutgeheißen." (S.222) ...
Warum wurde eine solche VU-Untersuchung ["vaccinated vs. unvaccinated"] nicht durchgeführt, wie dies beim Zigarettenrauchen [bereits in
den 1950er Jahren] und zahlreichen anderen Gesundheitsthemen der Fall war? Gibt es eine "unbequeme Wahrheit", die das medizinische Establishment unter Verschluss
hält? Wenn Fragen wie diese zu lange unbeantwortet bleiben, wecken sie die Zweifel der Eltern und untergraben das Vertrauen der Öffentlichkeit in die
Verantwortlichen für das Impfprogramm. Die US-Gesundheitsbehörden mussten reagieren. Und was tun Bürokraten, wenn sie eine unbequeme Wahrheit begraben wollen?
Sie bilden natürlich einen Sonderausschuss, der die Angelegenheit "untersucht". Und so wurde 2009 wieder einmal das "Institute of Medicine" (IOM) zu Hilfe
gerufen, um die Situation zu retten. (S.229) ... Der [IOM-]Ausschuss wurde gebeten, eine offizielle und überzeugende institutionelle Antwort auf die Beschwerden
über das Fehlen von VU-Studien zu geben. Nach drei Jahren der Vorbereitung trat der Ausschuss schließlich 2012 zusammen und nahm seine Arbeit auf. Neben
Arbeitssitzungen hinter verschlossenen Türen hielt der Ausschuss eine Reihe von öffentlichen Anhörungen ab, bei denen Vertreter der Öffentlichkeit die Möglichkeit
hatten, ihre Bedenken zu äußern. Ein Jahr später [2013] veröffentlichte der Ausschuss seine 237 seitigen Bericht. Es war "Business as usual". Die gleiche
vorbehaltlose Unterstützung für Impfstoffe und das Impfprogramm, wie sie in früheren IOM-Berichten über Impfstoffe zum Ausdruck kam, war auch im IOM-Bericht
von 2013 zu erkennen. (S.230f) ...
Das Impfstoff-Establishment hat mit der Beauftragung des IOM-Ausschusses genau das bekommen, wofür es bezahlt hat: eine offizielle und "wissenschaftliche"
Ausrede, um weiter auf der Bremse zu stehen und sich standhaft zu weigern, elementare Studien [VU-Studien, nicht-randomisierte prospektive VU-Studien,
retrosprektive VU-Studien (S.235)] durchzuführen, mit denen die Sicherheit des Impfstoffprogramms potenziell nachgewiesen werden könnte. ...
[Es] gibt kein wirkliches Hindernis für die Durchführung von VU-Studien. Es gibt keine stichhaltigen ethischen oder wirtschaftlichen Einwände,
es gibt keinen Mangel an ungeimpften Kindern, es gibt keine technischen oder wissenschaftlichen Beschränkungen, und es besteht kein Zweifel
daran, dass die Ergebnisse - wie auch immer sie ausfallen mögen - das wissenschaftliche Verständnis der Sicherheit von Impfstoffen und von chronischen Krankheiten,
an dem es so offensichtlich mangelt, voranbringen würden.
Warum wurden dann nie VU-Studien durchgeführt? Nun, die plausible Erklärung ist, dass diese Untersuchungen inoffiziell bereits mehrfach vorgenommen
wurden, ohne die Resultate bekannt zu machen. Es ist schlicht unvorstellbar, dass inoffizielle VU-Untersuchungen nie durchgeführt worden sein sollen.
Computerisierte Gesundheitsdaten gibt es schon seit Jahren. Tatsächlich haben viele [epidemiologische] Studien zu Impfstoffen die in solchen Datenbanken
gespeicherten Informationen genutzt, während sie ähnliche Fragestellungen untersuchten wie jene, die nicht gestellt werden. ... Da diese Informationen
seit vielen Jahren zur Verfügung stehen und weil die Besorgnis der Eltern über die Sicherheit von Impfungen die Verantwortlichen im Establishment mindestens
seit zwei Jahrzehnten beschäftigt, ist es unvorstellbar, dass Epidemiologen der Gesundheitsbehörde nicht schon längst informell die gesundheitlichen Merkmale
von geimpften und ungeimpften Kindern verglichen haben. ...
Wenn diese internen VU-Studien tatsächlich im Stillen durchgeführt wurden, was sehr wahrscheinlich ist, warum wurden sie dann nicht veröffentlicht?
Schließlich ist es Ziel eines jeden Wissenschaftlers, seine Arbeit in der Öffentlichkeit bekannt zu machen. Dafür kann es nur eine Erklärung geben: Die
Ergebnisse fielen deutlich zu Gunsten der Ungeimpften aus. Jedes Jahr werden Dutzende von epidemiologischen Studien veröffentlicht, die die Wirksamkeit
und Sicherheit von Impfstoffen belegen, aber keine einzige davon ist eine VU-Studie ... Hätten diese informellen VU-Studien ein positives Ergebnis für
Impfstoffe gezeigt, wären sie schneller veröffentlicht worden, als man sagen kann "Impfstoffe sind sicher und wirksam!" - daran kann kein Zweifel bestehen. ...
Diese Schlussfolgerung mag einigen zu weit hergeholt oder krass erscheinen. Aber angesichts der konsequenten und langjährigen Weigerung der Gesundheitsbehörden,
VU-Studien durchzuführen, obwohl die Daten direkt vor ihnen liegen, scheint dies die einzig vernünftige Erklärung zu sein." (S.248ff) ...
Der IOM-Bericht aus dem Jahr 2013 sollte die Politik des Establishment rechtferigen, das Impfprogramm als Ganzes nicht zu untersuchen.
Stattdessen deckte der Bericht das Fehlen einer vernünftigen Begründung für die Nichtdurchführung der
ausstehenden Forschung auf. Was aber noch wichtiger ist: Der Bericht lieferte förmliche, institutionell abgesegnete Evidenz
für die Feststellung, dass die Wirksamkeit und Sicherheit des gesamten Impfprogramms nie untersucht worden ist. Letztendlich
mag das medizinische Establishment die Durchführung von VU-Studien ["Vergleich Geimpfter vs. Ungeimpfter"] bis ans Ende aller Zeit erfolgreich vermeiden.
Solange diese Studien ["Vergleich Geimpfter vs. Ungeimpfter"] jedoch nicht durchgeführt werden, hat die Behauptung, das "Impfprogramm sei sicher und
wirksam", keinerlei wissenschaftliche Grundlage. Außerdem wird die medizinische Wissenschaft auch nach Jahrzehnten d
er Forschung an Impfstoffen keine Antwort auf die grundlegenste Frage haben, die sich alle ELTERN stellen sollten: "Wird mein Kind durch die Impfung gesünder
oder kränker?" (S.256) ..."
Aus: Dr. jur. Mary Holland (Hg, Vorwort), Zoey O'Toole (Hg, Mitbegründerin von Children's Health), Anonymous (Autor), Dr. phil. M.A Uwe Alschner (Übersetzer):
"Schildkröten bis ganz nach unten: Wissenschaft und Mythos des Impfens" ("Turtles All The Way Down - Vaccine Science and Myth" The Turtles Team 16. Juli 2022)
Quellenangaben zum Buch: https://drive.google.com/file/d/14h9II5K8lyvIpzQFnViyQmGlF3k4ixe9/view, https://tinyurl.com/TurtlesBookGerRef, Kostenlose PDF-Datei:
Teil I: "DIE SICHERHEIT VON IMPFSTOFFEN" Kapitel 1: SCHILDKRÖ?TEN BIS GANZ NACH UNTEN: KLINISCHE STUDIEN ÜBER IMPFSTOFFE:
https://drive.google.com/file/d/1TIFCTQFErzbBWl3TNTkQ8nCC7FNwysQ5/view
5. Gezielt einseitige Forschung: Epidemiologie und Sicherheit von Impfstoffen. Der Mythos von der reinen Wissenschaft, S.167ff, Impfstoff-Forschung im Dienste
des Establishments, S.169ff, Institutionalisierte Manipulationen der Forschung, S.172f, Fünf Studien zu Impfstoffen, an denen "herumgedoktert" wurde: Madsen 2002:
MMR Impfung und Autismus (Retrospektive Kohorten-Beobachtungstudie), S.174-179, DeStefano 2013: Antigene der Impfstoffe und Autismus (Retrospektive Fall-Kontroll-
Studie), S.179-187, Grimaldi 2014: Gardasil und Autoimmunerkrankung (Retrospektive Fall-Kontroll-Studie), S.187-193, McKeever 2004: Impfstoffe und Allergische
Erkrankung (Retrospektive Kohorten-Beobachtungsstudie), S.194-197, Fombonne 2006: MMR Impfung und Autismus (Retrospektive ökologische Beobachtungsstudie),
S.198-204, 6. Die Studien, die nie durchgeführt werden. S.215-257: Studien zum Vergleich Geimpfte vs Ungeimpfte (VU = Vaccinated vs. Unvaccinated). Studie zur
allgemeinen Gesundheit: Geimpft vs Ungeimpft (VU), S.222, Das Establishment vermeidet die Durchführung von Vaccinated vs Unvaccinated VU-Studien. Der IOM-Bericht
von 2013, S.229, Offizielles Eingeständnis, S.231, Ist es wirklich unmöglich, (Vaccinated vs.
Unvaccinated) VU-Studien durchzuführen?. Was also ist zu untersuchen? Die Eltern... . Noch mehr Studien, die untersuchten, was untersucht werden sollte.
Wird nie geschehen: Der wahre Grund, Gegenargumente. Zusammenfassung, S.254,256, The Turtles Team 14. April 2023
(MRW) Der "Mythos der reinen Wissenschaft" besagt, dass Wissenschaftler Daten mit absoluter Objektivität untersuchen und nicht zulassen, dass ihre
persönlichen Einstellungen ihre Arbeit beeinflussen. (S.197)
IOM-Bericht 2013:
"The Childhood Immunization Schedule and Safety: Stakeholder Concerns, Scientific Evidence, and Future Studies" - "Impfplan und Sicherheit für Kinder: Bedenken
der Beteiligten, wissenschaftliche Erkenntnisse und zukünftige Studien" Committee on the Assessment of Studies of Health Outcomes Related to the Recommended
Childhood Immunization Schedule - Ausschuss zur Bewertung von Studien zu gesundheitlichen Auswirkungen im Zusammenhang mit dem empfohlenen Impfplan für Kinder;
Board on Population Health and Public Health Practice - Ausschuss für Bevölkerungsgesundheit und öffentliche Gesundheitspraxis; Institute of Medicine - Institut
für Medizin; Washington (DC): National Academies Press (US); 27. März 2013, https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view
CDC - Centers for Disease Control and Prevention (June 4, 2018): "Vaccine Safety: "The safety of vaccines is thoroughly studied before they are licensed
for public use. Clinical trials are conducted to evaluate the safety and effectiveness of a vaccine before it can be brought to market. Vaccines are first
tested in laboratory studies and animal studies. If the results indicate the vaccine is safe, additional testing in people must be done before the vaccine can
be approved by the Food and Drug Administration (FDA)." "Die Sicherheit von Impfstoffen wird gründlich untersucht, bevor sie für die öffentliche Verwendung
zugelassen werden. Klinische Studien dienen der Bewertung der Sicherheit und Wirksamkeit eines Impfstoffs vor seiner Markteinführung. Impfstoffe werden
zunächst in Labor- und Tierstudien getestet. Wenn die Ergebnisse die Sicherheit des Impfstoffs belegen, müssen weitere Tests am Menschen durchgeführt werden,
bevor der Impfstoff von der Food and Drug Administration (FDA) zugelassen werden kann." Aus: https://archive.is/TJ196#selection-639.0-639.14 , www.cdc.gov/Features/VaccineSafety/
CDC 2025: "Recommended Child and Adolescent Immunization Schedule for Ages 18 Years or Younger" www.cdc.gov/vaccines/hcp/imz-schedules/downloads/child/0-18yrs-combined-schedule-bw.pdf
"Nach Angaben der CDC könnte ein Kind mit 15 Monaten bis zu 9 Impfungen gegen 13 Krankheiten (Hepatitis B, Diphtherie, Tetanus, Keuchhusten (Pertussis), Hib,
Pneumokokken, Polio, Influenza, Masern, Mumps, Röteln, Varizellen, Hepatitis A erhalten/ Für die jeweiligen Krankheiten gibt es unterschiedliche Kombinationen
von Impfstoffen, so dass die Anzahl der Impfungen zwischen 5 und 9 variieren kann. ... Im krassen Gegensatz zu ihrer eigenen Behauptung, dass neue Impfstoffe
mit den gleichzeitig verabreichten Impfstoffen getestet werden, enthält der von der CDC empfohlene Impfkalender also Kombinationen, deren Sicherheit nie
getestet wurde." (S.264f)
HHS United States Department of Health and Human Services, CDC Centers for Disease Control and Prevention, AAFP American Academy of Family Physicians, AAP
American Academy of Pediatrics (April 2014): INFORMATION FOR PARENTS "Vaccines When Your Child Is Sick" "Children with mild illness may still get vaccines
- even if they have a fever" "Vaccines do not make a mild illness worse" "Vaccines are safe and effective when given to children with mild illness" "Children
taking antibiotics can get vaccines" "Serious illness may affect the vaccines your child gets" "There is no health benefit to waiting to vaccinate your
child if he or she has a mild illness. It's important that children get their vaccines on time-even if they don't feel well-so they're protected against
serious diseases. Your child's doctor can help you determine if your child can be vaccinated if they have a mild illness."
Aus: https://drive.google.com/file/d/1rqg7CK6-Y8kXI_JWEQmKYEsLXNpKWr9z/view , www.cdc.gov/vaccines/hcp/patient-ed/conversations/downloads/fs-child-sick.pdf
"Aber auch hier stellt sich die Frage nach der wissenschaftlichen Evidenz, die dieser kontraintuitiven Leitlinie zugrunde liegt.
Bruht sie auf soliden wissenschaftlichen Erkenntnissen, oder könnte sie auch auf einem amtlichen "Bauchgefühl" oder einer behrödlichen Laune beruhen?" (S.273)
Keswadee Lapphra MD, David Scheifele MD (Paediatric Child Health X/2011): "Can children with minor illnesses be safely immunized" "What is the
evidence that minor illnesses are not a contraindication to most vaccinations?" "No publication in recent decades has assessed administering inactivated
vaccines to mildly sick children." "In summary, the health care provider should be reassured that mild illness is not a reason to delay routine vaccination.
Many good-quality studies have provided strong support for the recommendation." Aus: https://pmc.ncbi.nlm.nih.gov/articles/PMC3202382/ , https://drive.google.com/file/d/1jeHfY_wUhqGi3HBqcc5ghM9K8RJtkjSI/view
G. E. King et al. (JAMA 06.03.1996): "Antibody Response to Measles-Mumps-Rubella Vaccine of Children With Mild Illness at the Time of Vaccination"
"Teilnehmer: Insgesamt 386 Kinder im Alter von 15 bis 23 Monaten." "157 children had one of these mild illnesses and 229 were well" https://pubmed.ncbi.nlm.nih.gov/8594268/
Brian Watada et al. (1998): "Antibody response to measles-mumps-rubella vaccine of children with mild illness at the time of vaccination. Should we be concerned?" "There is no
confirmation in the study [G.E. King et al.] that any of the children were actually ill at the time of immunization, and no way of knowing whether these children
had taken antipyretic medications to appear to have only mild illness." [p 2 (54)] "Finally, Canadian immunization guidelines indicate that children are to be
vaccinated between 12 and 15 months of age. This study took patients between 15 and 23 months. Although 40% of the patients were 15 months old, most were older."
[p 3 (55)] Aus: https://pmc.ncbi.nlm.nih.gov/articles/PMC2277572/ , https://drive.google.com/file/d/191Ui-dyoOKeqoCr8I3HTC25U_mcLd493/view
"Eine Suche in der medizinischen Fachliteratur zeigt also, dass die offizielle Empfehlung, Säuglinge mit einer leichten Erkrankung
zu impfen, sei es mit einem bestimmten Impfstoff oder einer Kombination von Impfstoffen, nicht evidenzbasiert ist." (S.275)
"Nicht getestete Kombinationen von Impfstoffen" - Einige Beispiele für gefährliche und euphemistische "Gegen"-Behauptungen:
CDC (27.10.2015): "Multiple Vaccines and the Immune System" "Scientific data show that getting several vaccines at the same time does not cause any
chronic health problems. A number of studies have been done to look at the effects of giving various combinations of vaccines, and when every new vaccine
is licensed, it has been tested along with the vaccines already recommended for a particular aged child. The recommended vaccines have been shown to be
as effective in combination as they are individually." Aus: https://archive.is/udrcT , http://www.cdc.gov/vaccinesafety/concerns/multiple-vaccines-immunity.html
WHO (o5.02.2014): Protecting Infants as Soon as Possible "Multiple Injections: Acceptability and Safety" "Vaccination schedules that involve multiple
injections during the same visit are based on many years of pre-licensure and post-licensure safety and effectiveness data, including concomitant use studies.
Aus: https://drive.google.com/file/d/1uaF5IV5wSPs46nfRg_8hBEX6vziS3K7i/view , www.who.int/immunization/diseases/poliomyelitis/inactivated_polio_vaccine/multiple_injections_acceptability_safety.pdf
Paul A. Offit et al. (The American Academy of Pediatrics 2002): "Addressing Parents' Concerns: Do Multiple Vaccines Overwhelm or Weaken the Infant's Immune
System?" "Children Respond to Multiple Vaccines Given at the Same Time in a Manner Similar to Individual Vaccines. If vaccines overwhelmed or weakened the
immune system, then one would expect lesser immune responses when vaccines are given at the same time as compared with when they are given at different times
Fn (41) (42). (p 127) ... each infant would have the theoretical capacity to respond to about 10 000 vaccines at any one time. (p 126)" Ad (41) King GE, Hadler
SC. Simultaneous administration of childhood vaccines: an important public health policy that is safe and efficacious. Pediatr Infect Dis J. 1994;13:394-407
Ad (42) American Academy of Pediatrics. Combination vaccines for childhood immunization: recommendations of the Advisory Committee on Immunization Practices,
the American Academy of Pediatrics, and the American Academy of Family Physicians. Pediatrics. 1999;103:1064-1077. Aus:
https://drive.google.com/file/d/1N8EXqxq8RbTprBp0fZ1Wegd8Qz_BCn5r/view , https://www.aap.org/en-us/Documents/immunization_overwhelm.pdf
Beispiele von Studien zur "impfstoffbezogenen Kommunikation zwischen Gesundheitsdienstleistern und "besorgten" Eltern", wegen fehlenden Vergleich
"Vaccinated vs. Unvaccinated" (VU-Studien):
Brendan Nyhan et al. (03.03.2014): "Effective messages in vaccine promotion: a randomized trial" - "Wirksame Botschaften in der Impfwerbung: eine randomisierte
Studie" Ziele: Testen der Wirksamkeit von Botschaften, die darauf abzielen, Fehleinschätzungen in Bezug auf Impfstoffe zu reduzieren und die Impfraten gegen
Masern-Mumps-Röteln (MMR) zu erhöhen. https://pubmed.ncbi.nlm.nih.gov/24590751/
Nora B. Henrikson et. al. (01.06.2015): "Physician Communication Training and Parental Vaccine Hesitancy: A Randomized Trial" - "Kommunikationstraining für
Ärzte und Impfskepsis von Eltern: Eine randomisierte Studie" Hintergrund und Ziele: Ärzte haben einen großen Einfluss auf die Impfentscheidungen der Eltern.
Wir testeten eine ärztlich ausgerichtete Kommunikationsintervention, die (1) die Impfzurückhaltung von Müttern von Säuglingen, die von ausgebildeten Ärzten
betreut werden, verringern und (2) das Vertrauen der Ärzte in die Kommunikation über Impfungen stärken soll.https://pubmed.ncbi.nlm.nih.gov/26034240/
Douglas J. Opel et al. (19.03.2015): "The Influence of Provider Communication Behaviors on Parental Vaccine Acceptance and Visit Experience" - "Der Einfluss
des Kommunikationsverhaltens von Anbietern auf die Akzeptanz von Impfstoffen und das Besuchserlebnis der Eltern" Ziele: Wir haben untersucht, wie sich das
Kommunikationsverhalten der Anbieter in Bezug auf Impfstoffe auf die Akzeptanz der Impfung durch die Eltern und auf das Besuchserlebnis auswirkt.
https://pubmed.ncbi.nlm.nih.gov/25790386/
Jason M. Glanz et al. (März 2013): "A Population-Based Cohort Study of Undervaccination in 8 Managed Care Organizations Across the United States" - "Eine
bevölkerungsbasierte Kohortenstudie zur Unterimpfung in 8 Managed-Care-Organisationen in den Vereinigten Staaten" https://jamanetwork.com/journals/jamapediatrics/fullarticle/1558057
Ousseny Zerbo et al. (Mai 2018): "Vaccination Patterns in Children After Autism Spectrum Disorder Diagnosis and in Their Younger Siblings" - "Impfmuster bei Kindern nach Diagnose einer
Autismus-Spektrum-Störung und bei ihren jüngeren Geschwistern" https://jamanetwork.com/journals/jamapediatrics/fullarticle/2676070
Gregory Williamson et al. (August 2017): "Vaccine-Preventable Diseases Requiring Hospitalization" - "Durch Impfung vermeidbare Krankheiten, die einen
Krankenhausaufenthalt erfordern" Pediatrics https://doi.org/10.1542/peds.2017-0298
Elena Shneyer, Avshalom Strulov, Yaakov Rosenfeld (Isr Med Assoc J. Dez. 2009): "Reduced rate of side effects associated with separate administration of MMR
and DTaP-Hib-IPV vaccinations" - (Eine verschachtelte prospektive Follow-up-Studie) "Reduzierte Nebenwirkungsrate bei getrennter Verabreichung von MMR- und
DTaP-Hib-IPV-Impfungen" "Ergebnisse: "Die Rate der Nebenwirkungen war bei Kindern, die die Injektionen getrennt erhielten (Gruppe B 74),
signifikant niedriger als bei Kindern, die gleichzeitig geimpft (Gruppe A 102) wurden." (Gruppe B: 74: 28 adverse effects reports: 38 % vs. Gruppe A 102:
58 adverse effects reports 57 %) Conclusions: In this study it was demonstrated that the rate of adverse effects in the separately vaccinated group B was
significantly lower than in the simultaneously vaccinated group A. The results of this study do not support the national recommendation of simultaneous
vaccinations of MMR and DTaP-Hib-IPV. Rather, our data call for reconsideration of the current policy of simultaneous injections of MMR and DTaP-Hib-IPV -
at least until a larger study is conducted." Aus: www.ima.org.il/filesupload/imaj/0/42/21211.pdf , https://pubmed.ncbi.nlm.nih.gov/20166340/
"Ihre alarmierenden Ergebnisse machen jedoch Folgestudien erforderlich, um die "Frage" weiter zu untersuchen und zu klären,
was bisher noch nicht stattgefunden hat." (S.278)
(VU-Studie) "Epidemiologische Studie zum Vergleich "Geimpfte" (vaccinated) vs. "Ungeimpfte" (Unvaccinated) mit Auswirkungen auf die Gesundheit (Verlgeich
"verschiedener Gesundheitskennzahlen" (Indikatoren) zwischen beiden Gruppen!).
"Tatsächlich ist die Forderung nach einer VU-Studie (vaccinated vs. unvaccinated)] mindestens 165 Jahre alt. In einem 1856 in England veröffentlichten
Pamphlet schrieb John Gibbs: "Die Hauptfrage für die Wissenschaft ist nicht, ob
die Impfung einen Schutz gegen eine bestimmte Krankheit bietet, sondern welchen allgemeinen Einfluss sie auf die menschliche Gesundheit hat. [...]
Wie hoch ist der Prozentsatz der Todesfälle in einer bestimmten Altersgruppe durch Seuchen jeglicher Art bei Geimpften im Vergleich zu Ungeimpften?
Wie hoch ist der jeweilige prozentuale Anteil der Erkrankungen der Atmungsorgane?, der Haut, der Skrofulose ["Haut-Tbc"] und von Krämpfen? Wie hoch
ist die durchschnittliche Lebenserwartung der Geimpften im Vergleich zu den Ungeimpften? Welcher Teil von tausend Kindern, die innerhalb eines bestimmten
Zeitraums nach der Geburt geimpft werden, und von tausend ungeimpften Kindern, die alle so weit wie möglich unter gleichen Bedingungen leben, erreicht
das Pubertätsalter? Das sind Statistiken, mit denen sich die Befürworter der Impfung nie auseinandergestzt haben."" (Aus: "Schildkröten bis ganz
nach unten", S.222) aus: John Gibbs (1811-1875): "Compulsory vaccination briefly considered, in its scientific, religious, and political aspects"
("Die Impfpflicht wird kurz unter wissenschaftlichen, religiösen und politischen Gesichtspunkten betrachtet: ein Brief an ... Sir B. Hall")
Sotheran and Willis, London 1856, siehe: https://wellcomecollection.org/works/qjs7amtj/items?canvas=5
Einige Textpassagen aus "IOM-Bericht 2013": "No studies have compared the differences in health outcomes that some stakeholders questioned between entirely unimmunized populations of
children and fully immunized children." HEALTH OUTCOMES, S.5/6 (22/23) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
"The committee identified concerns among some parents about the number, frequency, and timing of immunizations in the overall immunization schedule. These
concerns were not expressed by clinicians, public health personnel, or policy makers in the committee's review. Among the last three groups, the childhood
immunization schedule is considered one of the most effective and safest public health interventions available to prevent serious disease and death. Furthermore,
the committee's review of the literature did not find high quality evidence supporting safety concerns about the immunization schedule." CONCLUSIONS ABOUT
STAKEHOLDER CONCERNS, S.10 (27) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
"Most vaccine-related research focuses on the outcomes of single immunizations or combinations of vaccines ad-ministered at a single visit. ... Thus,
key elements of the entire schedule - the number, frequency, timing, order, and age at administration of vaccines - have not been systematically examined
in research studies. The second major issue that the committee encountered was uncertainty over whether the scientific literature has addressed all health
outcomes and safety concerns. The committee could not tell whether its list was complete or whether a more comprehensive system of surveillance might have
been able to identify other outcomes of potential significance to vaccine safety. In addition, the conditions of concern to some stakeholders, such as immuno-
logic, neurologic, and developmental problems, are illnesses and conditions for which etiologies, in general, are not well understood. Finally, the committee
found that evidence assessing outcomes in subpopulations of children who may be potentially susceptible to adverse reactions to vaccines (such as children
with a family history of autoimmune disease or allergies or children born prematurely) was limited and is characterized by uncertainty about the definition
of populations of interest and definitions of exposures and outcomes. In summary, to consider whether and how to study the safety and health outcomes of
the entire childhood immunization schedule, the field needs valid and accepted metrics of the entire schedule (the "exposure") and clearer definitions of
health outcomes linked to stakeholder concerns (the "outcomes") in rigorous research that will ensure validity and generalizability." Aus: CONCLUSIONS
ABOUT SCIENTIFIC FINDINGS, S.11 (28) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
During each of the three public sessions held in conjunction with committee meetings, the testimony of many individuals and organizational representatives
revealed a lack of trust in the quality and thoroughness of vaccine safety research. Several individuals recommended that the committee review the scientific
studies that have compared health outcomes among fully vaccinated, partially vaccinated, and unvaccinated children as well as children who have been vaccinated
according to alternative schedules. PUBLIC CONCERNS PRESENTED TO THE COMMITTEE S.66 (83) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
"Even though each new vaccine is evaluated in the context of the overall immunization schedule that existed at the time of review, individual elements
of the schedule are not evaluated once it is adjusted to accommodate a new vaccine." Summary of Scientific Findings, S.130 (147)
https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ... "Although this process results in an evaluation of whether the observed benefits
outweigh the observed risks for the new vaccine and, by extension, for the schedule, it does not include studies specifically designed to test variations in
the schedule in an effort to identify the optimal schedule." IMMUNIZATION POLICY, S.31 (48)
https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ... "To achieve the goal of giving health care providers and parents information
that addresses the concerns that correlate with delaying or declining childhood immunizations, the committee developed a list of priority areas in which
more information or clear communication of existing research is needed. The committee summarizes the priority concerns into the following topics:
1. Immune system overload. As several parents asked, are children given too many vaccines? Do immunizations start when babies are too young? Are
immunizations administered too frequently? 2. Immunization schedule. What is the evidence that the ACIP-recommended immunization schedule is better than
other schedules? Could the health outcomes among children who are vaccinated according to the recommended schedule be compared with those among unimmunized
children? Likewise, could the health outcomes among children vaccinated on the recommended schedule be compared with those among children vaccinated on
alternative schedules? 3. Are subpopulations of children potentially susceptible to adverse reactions to vaccines, such as children with a family history of
autoimmune disease or allergies or children born prematurely?" CONCLUSIONS, S.70/71 (87/88) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
"Secondary analyses with data from other existing databases similar to VSD "Vaccine Safety Datalink" would be feasible, ethical, and a lower-cost approach to
investigating the research questions that the committee identified, including research on alternative immunization schedules. To date, the data obtained from
VSD "Vaccine Safety Datalink" have already been used to study health outcomes of children with incomplete immunizations or who may follow alternative schedules,
as described above. In addition, the VSD "Vaccine Safety Datalink" system has a large enough proportion of unvaccinated children to investigate differences
in health outcomes of unvaccinated and vaccinated children." METHODOLOGICAL APPROACHES, S.118 (135) https://drive.google.com/file/d/1no7T_Zx03ToHXlEMGix9miyZMhiRIVtW/view ...
"Vaccine safety is critically important, but a determination of safety is ultimately a value judgment. For example, some might believe that a serious adverse
event that occurs once in 1 million doses is "safe enough" relative to the benefit of preventing a serious disease, whereas others may consider that risk
unacceptably high. The committee did not set a specific numerical target or goal for what should be considered "safe enough." Instead, the committee made a
judgment based on the literature that failed to link adverse effects to schedule exposures or multiple immunizations, concluding that there is no evidence
that the schedule is not safe." COMMITTEE RESPONSE TO ITS STATEMENT OF TASK, S.127 (144) https://drive.google.com/file/d/14h9II5K8lyvIpzQFnViyQmGlF3k4ixe9/view?pli=1
IOM = NAM: "Expertenrat, der die amerikanische Regierung in verschiedenen Gesundheitsfragen berät, darunter auch in Bezug auf Impfstoffe." (S.229)
"Institute of Medicine", eine US-amerikanische Non-Profit- und Nichtregierungsorganisation (NGO), die 1970 von der "National Academy of Sciences"
https://de.wikipedia.org/wiki/National_Academy_of_Sciences - gegründet wurde; am 28. April 2015 änderte das IOM seinen Namen in "National Academy of Medicine
(NAM).
Aufbringung von Forschungsgeldern - Finanzierung von Forschung - Sicherheit in der Forschung - Studienkritik - Falsify Research:
National Institute of Health (NIH): "Budget" Das NIH investiert den größten Teil seines Budgets von fast 48 Milliarden Dollar in die medizinische Forschung für
die amerikanische Bevölkerung. Aus: www.nih.gov/about-nih/what-we-do/budget
National Science Foundation (1997): "Government Funding of Scientific Research: A Working Paper of the National Science Board" Aus:
www.nsf.gov/nsb/documents/1997/nsb97186/nsb97186.htm#federal , https://archive.is/xYL6g
Bob Grant (The Scientist 01.05. 2015): "Follow the Funding" In times of budget belt-tightening at the federal level, life-science researchers can keep their work
supported through private sources. Aus: https://archive.is/Wpcec#selection-751.0-751.136 , www.the-scientist.com/following-the-funding-34545
Ashkan Ebadi, Andrea Schiffauerova (29.07.2015): "How to Receive More Funding for Your Research? Get Connected to the Right People!" Aus: https://archive.is/B5y7y ,
https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0133061#pone.0133061.ref012
Amy Novotney (APA 2016): "Feature Secrets for securing research funding" Apply early - and often - for success in funding your research as a graduate student,
experts say. Aus: https://archive.is/R4iUH , www.apa.org/gradpsych/2016/01/research-funding.aspx
David Goldblatt (BMJ 1998): "How to get a grant funded" Aus: https://archive.is/ao0fc, https://pmc.ncbi.nlm.nih.gov/articles/PMC1114440/
Dr. Boyd Hally beschreibt, wie das NIH die Finanzierung seiner Forschung zur Alzheimer-Krankheit einstellte, als er die Quecksilberbelastung als
mögliche Ursache untersuchen wollte. "Scientific studies link MERCURY to Alzheimer's disease" Aus: www.youtube.com/watch?v=8AQxkIcXrt0 (29.01.2011)
Institute of Medicine (IOM 2004): "Financing Vaccines in the 21st Century: Assuring Access and Availability" ("Finanzierung von Impfstoffen im 21. Jahrhundert"
Sicherstellung von Zugriff und Verfügbarkeit) Aus: https://nap.nationalacademies.org/catalog/10782/financing-vaccines-in-the-21st-century-assuring-access-and-availability ,
https://drive.google.com/file/d/15_AilgxcXkfeOJaNbCgScTr2MbeuMTuD/view
National Vaccine Advisory Committee (XII/1997): "United States vaccine research: a delicate fabric of public and private collaboration" Pediatrics. 1997 Dec;100(6):1015-20
https://pubmed.ncbi.nlm.nih.gov/9411380/ , https://publications.aap.org/pediatrics/article-abstract/100/6/1015/61894/United-States-Vaccine-Research-A-Delicate-Fabric?redirectedFrom=fulltext
US Department of Justice, Office of Public Affairs (MO 02.07.2012): "GlaxoSmithKline to Plead Guilty and Pay $3 Billion to Resolve Fraud Allegations and Failure
to Report Safety Data" Aus: www.justice.gov/archives/opa/pr/glaxosmithkline-plead-guilty-and-pay-3-billion-resolve-fraud-allegations-and-failure-report
Rafaela von Bredow, Veronika Hackenbroch (10.09.2015): "Whistleblower on Medical Research Fraud: 'Positive Results Are Better for Your Career'" In an interview,
whistleblower Peter Wilmshurst (Semi-retired British cardiologist) discusses how pressure from Big Pharma corrupts research into new medicines and leads
companies to cover up fraudulent data. He says he has no regrets about taking on an entire industry. Aus: https://archive.is/PA2Th#selection-741.0-741.33 ,
www.spiegel.de/international/zeitgeist/spiegel-interview-with-whistleblower-doctor-peter-wilmshurst-a-1052159.html
Peter Whoriskey (24.11.2012): "As drug industry's influence over research grows, so does the potential for bias" ("Mit dem wachsenden Einfluss der Pharmaindustrie
auf die Forschung steigt auch das Potenzial für Voreingenommenheit") Aus: https://archive.is/eFJxM ,
www.washingtonpost.com/business/economy/as-drug-industrys-influence-over-research-grows-so-does-the-potential-for-bias/2012/11/24/bb64d596-1264-11e2-be82-c3411b7680a9_story.html
Roni Jacobson (21.10.2015): "Many Antidepressant Studies Found Tainted by Pharma Company Influence"A review of studies that assess clinical antidepressants shows
hidden conflicts of interest and financial ties to corporate drugmakers. Aus: https://archive.is/cxvEV , www.scientificamerican.com/article/many-antidepressant-studies-found-tainted-by-pharma-company-influence/
Matthew F. Daley (Kinderarzt u. Forscher, Institute for Health Research Kaiser Permanente Denver.), Jason M. Glanz (Epidemiologe) (16.08.2011):
"Straight Talk about Vaccination - Parents need better information, ideally before a baby is born" Aus: https://archive.is/gFzXa
Matthew F. Daley, Jason M. Glanz (01.09.2011): "Straight Talk about Vaccination - Parents need better information, ideally before a baby is born" Aus:
www.scientificamerican.com/article/straight-talk-about-vaccination/
Jessica Wapner (01.10.2015): "New Software and Genetic Analyses Aim to Reduce Problems with Multiple-Drug Combinations" New software and gene analyses may
predict which medicines can become harmful when taken together. "The need to take multiple drugs poses a special risk that too often goes unrecognized by doctors and patients: certain combinations of medicines (prescription
or otherwise) cause side effects that do not arise when the individual substances are taken alone. Studies published over the past two decades suggest that
such "drug interactions" cause more than 30 percent of side effects from medications. Unfortunately, pharmaceutical manufacturers cannot always predict when
a new agent will mix badly with other medicines-not to mention supplements or foods-and so unexpected deaths are sometimes the first sign of danger." - "Die
Notwendigkeit, mehrere Medikamente einzunehmen, birgt ein besonderes Risiko, das von Ärzten und Patienten allzu oft nicht erkannt wird: Bestimmte
Kombinationen von Medikamenten (verschreibungspflichtig oder anderweitig) verursachen Nebenwirkungen, die bei alleiniger Einnahme der einzelnen Substanzen
nicht auftreten. Studien der letzten zwei Jahrzehnte legen nahe, dass solche Wechselwirkungen für mehr als 30 Prozent der Nebenwirkungen von Medikamenten
verantwortlich sind. Leider können Pharmahersteller nicht immer vorhersagen, wann sich ein neuer Wirkstoff schlecht mit anderen Medikamenten - ganz zu
schweigen von Nahrungsergänzungsmitteln oder Lebensmitteln - verträgt, sodass unerwartete Todesfälle manchmal das erste Anzeichen einer Gefahr sind."
Aus: https://archive.is/gDYts#selection-485.0-485.97 , www.scientificamerican.com/article/new-software-and-genetic-analyses-aim-to-reduce-problems-with-multiple-drug-combinations/
(DF) Daniele Fanelli (The University of Edinburgh/UK, 19.04.2009): "How Many Scientists Fabricate and Falsify Research? A Systematic Review and Meta-Analysis of
Survey Data" ("Wie viele Wissenschaftler erfinden und fälschen Forschungsergebnisse? Eine systematische Überprüfung und Metaanalyse von Umfragedaten")
Aus: https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0005738 , https://pmc.ncbi.nlm.nih.gov/articles/PMC2685008/pdf/pone.0005738.pdf
John P. A. Ioannidis (2005): "Why Most Published Research Findings Are False" PLoS Med. Aug 2005; 2(8): e124 [Fraud in science: "The Replication-,
Reproducibility Crisis" in the Scientific World in 2005] https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.0020124
C. Glenn Begley, John P.A. Ioannidis (2015): "Reproducibility in Science Improving the Standard for Basic and Preclinical Research"
www.ahajournals.org/doi/10.1161/CIRCRESAHA.114.303819
Julia Belluz (16.02.2015): "John Ioannidis has dedicated his life to quantifying how science is broken" "John Ioannidis hat sein Leben der Quantifizierung der
Mängel der Wissenschaft gewidmet" www.vox.com/2015/2/16/8034143/john-ioannidis-interview , https://archive.is/4nIGf
John P.A. Ioannidis (17.03.2020): "A fiasco in the making? As the coronavirus pandemic takes hold, we are making decisions without reliable data"
www.statnews.com/2020/03/17/a-fiasco-in-the-making-as-the-coronavirus-pandemic-takes-hold-we-are-making-decisions-without-reliable-data/
Kausalität: Die Kausalität (lat. causa = Ursache) bezeichnet die Beziehung (Relation) zwischen Ursache und Wirkung, also die Einheit beider
Ereignisse/Zustände zusammen. Die Kausalität (ein kausales Ereignis) hat eine feste zeitliche Richtung, die immer von der Ursache ausgeht, auf die
Wirkung folgt.
Kurz: Ein Ereignis oder der Zustand A ist die Ursache für die Wirkung B, wenn A der Grund ist, der B herbeiführt.
Beispiel: "Der Tritt auf das Gaspedal verursacht, dass das Auto beschleunigt"
Sir Austin Bradford Hill (1897-1991), ein englischer Epidemiologe, Statistiker, Pionier der kontrolliert, randomisierten klinischen Studie (CRT),
hatte in den 1960er-Jahren die heute immer noch gültigen Bradford Hill - Kriterien für Kausalität in der Medizin formuliert.
1. Zeitlicher Zusammenhang (= Temporalität) -> zuerst Exposition, dann Erkrankung; Latenzzeit
2. Stärke des Zusammenhangs (Stärke des Effekts) -> Relatives Risiko (RR): Quotient aus P1 (Exponierte)/P0 (Nicht-Exponierte).
RR=11 hat mehr Aussagekraft als RR=1,1
RR = 1: Das Risiko der Exponierten ist gleich groß wie das Risiko der Nicht-Exponierten (kein Zusammenhang)
RR > 1: Das Risiko der Exponierten ist größer als das Risiko der Nicht-Exponierten (positiver Zusammenhang, Exposition möglicherweise krankheitsverursachend
bzw. krankheitsfördernd).
RR < 1: Das Risiko der Exponierten ist kleiner als das Risiko der Nicht-Exponierten (negativer Zusammenhang, Exposition möglicherweise protektiv)
3. Dosis-Wirkungsbeziehung = biologischer Gradient -> mit steigender (Ein-)wirkung → steigendes/fallendes Risiko
4. Replizierbarkeit der Befunde; Bestätigung der Ergebnisse in anderen Studien -> Wiederholbarkeit mit anderen Daten / Personen
5. Biologische Plausibilität: Übereinstimmung zwischen epidemiologischen Befunden und biologischem Erkenntnisstand
6. Berücksichtigung alternativer Erklärungen -> Confounding ("Störfaktoren") abgeklärt / ausgeschlossen
7. Beendigung einer Exposition: RR der Exponierten nähert sich wieder dem der Nicht-Exponierten
8. Übereinstimmung mit anderen Erkenntnissen (Konsistenz) und weitere, aber problematisch:
9. Spezifität des Zusammenhangs -> Eine Exposition verursacht nur eine Erkrankung
10. Spezifität der Erkrankung -> Erkrankung wird nur von einer Exposition verursacht
Aus: www.mindpicnic.de/cardbox/epidemiologie/94
"Mein Chef [Prof. Dr. med. Dr. phil. Uwe] Stocksmeier [(1942-2007) Institut für Sozialmedizin, Prävention und Rehabilitation (IPR) in Tutzing am
Starnberger See] hatte mir frühzeitig eingebläut: Aus Korrelationen lässt sich grundsätzlich kein ursächlicher Zusammenhag ableiten - eine Unart,
die damals wie heute weit verbreitet ist ... Die Aufgabe des IPR [1977->] war nun ... eine umfassende Dokumentation der wichtigsten Studien zur Frage
des Einflusses von Fett auf Koronare Herzkrankheiten anzufertigen und in Form einer Datenbank öffentlich zugänglich zu machen. .. Wir nannten das
Projekt ELA (ErnährungsLiteraturAnalyse) ... Bald kannte ich jede [Fett] Studie in- und auswendig und hatte zudem reichlich Hintergrundinformationen und
persönliche Meinungen der Studienleiter eingesammelt. Je mehr ich wusste, umso größer wurde meine Frustration. Ich realisierte,
dass viele Studien derart erhebliche methodische Probleme aufwiesen, dass ihre Aussagefähigkeit gering war. Anhand der Bradford-Hill-Kriterien
erkannte ich, dass die "Fett-these" zum Herzinfarkt weit davon entfernt war belegt zu sein. Im Gegenteil: Sie erschien mir zunehmend wie
ein Kartenhaus, das einzustürzen würde, sobald man auch nur einmal an der Fassade kratzt. Es war ein äußerst lehrreicher Prozess. Erst kurz zuvor hatte
ich völlig Margarine gläubig die Uni verlassen. Butter hatte ich aus Überzeugung seit einigen Jahren nicht mehr angefasst, stattdessen die
"gute" Pflanzenmargarine aufgestrichen ... Was sollte ich tun? Nach meinen Erkenntnissen stimmte die Lehre nicht
mit den Forschungsergebnissen überein, ja zum Teil stand sie in krassem Gegensatz dazu. Ich hielt es für meine Pflicht, über diese Diskrepanz ungeschminkt
zu berichten. Heute würde ich sagen, ich war reichlich naiv. Denn was mich nun erwarten würde, hätte ich mir nie erträumen lassen."
Nicolai Worm, Ulrike Gonder: "Mehr Fett! - Warum wir mehr Fett brauchen, um gesund und schlank zu sein - Liebeserklärung an einen zu unrecht verteufelten
Nährstoff" 1.Kapitel: Zwei "Fette" Schicksale, Unterkapitel: 30 Jahre im Widerstand. S.12-14, Systemed Verlag 2. Auflage 2010; www.nel.gov
Monokausalität bezeichnet genau ein Ereignis (Kausalität), bei der sich das Endergebnis B auf genau einen verursachenden Auslöser A
zurückführen lässt.
Beispiel: Ein Stein A löst sich und fällt (Ursache) dabei auf ein Glasdach wodurch die Glasscheibe B zerplatzt (Wirkung).
Zusätzlich gibt es eine Monokausalität mit gleichzeitig mehreren Wirkungen.
Beispiel: Eine Explosion (Ursache) A, die gleichzeitig mehrere Zerstörungen von unterschiedlichen Objekten als Wirkung B1 + B2 usw. hat.
Eine Kausalkette ergibt sich, wenn jede Wirkung selbst wieder zur Ursache für eine neue Kausalität wird und somit zu einem neuen Kausal-Ereignis wird.
Daher ist die Kausalkette eine streng zeitliche Aneinanderreihung von hintereinander ablaufenden Kausalitäten, während die Multikausalität gleichzeitige
Ursachen benötigen. Somit unterscheidet sie sich die Kausalkette von der Multikausalität dadurch, dass es nur eine anfängliche Ursache A und mehreren
voneinander abhängigen Kausalfolgen (Kausalitäten) A < B < C ... gibt, die aber nur ein Ergebnis ... Z zur Folge (Wirkung) haben.
Beispiel: Eine typische Kausalkette sind umfallende Dominosteine, bei dem der angestoßene Stein A als Wirkung sein Umfallen hat und dadurch
Ursache für den nächsten Stein B ist, der kippend wird. Für den Dominostein B ist der Stein A die Ursache für sein eigenes Kippen da die
zeitliche Richtung A < B < C ... ist. Der kippende Stein B ist wieder Ursache für den noch stehenden Stein C und so weiter.
Bei der Multikausalität wirken mehrere Auslöser (Ursachen) zusammen oder nebeneinander zur gleichen Zeit.
Beispiel: Sturm A und Regen A* vernichten die Ernte (B + B*): Daher
sind Sturm und Regen multikausal für die Vernichtung der Ernte, denn der
Sturm hätte gereicht, die Ernte zu vernichten
und der Regen hätte das gleiche Ergebnis zur Folge.
Die Multikausalität unterscheidet sich somit von der Monokausalität dadurch, dass es mindestens zwei Verursacher A + A* gibt
und mindestens zwei Wirkungen B + B*, die ein Ergebnis Z* erzielen.
Die Polykausalität ist ein vermischtes Kausal-Ereignis (oder mehrere) von einer Monokausalität mit mindestens einer Kausalkette oder
mit mindestens einer Multikausalität.
Beispiel: Der fallende Stein A, der die Scheibe B zertrümmert und eine Kausalkette einleitet, wobei die Scherben B' der Glasscheibe
noch Spannstoffe C zerschneiden, die dadurch an ein glühendes Gitter D geraten, wodurch die Lagerhalle E niederbrennt.
Intuition ("Bildhaftes Wissen", "Assoziative Mustererkennung", "Innere Schau", "Bauchgefühl", "Ästhetischer Sinn",
"Aha-Effekt", "Magie des Herzens - Seelen Intuition", "Eingebung", "Anschauung", "Betrachtung", "gesunder Menschenverstand", "Innere Stimme",
"Geistesblitz", "Entscheidungsinstanz des Inneren Bewusstseins", "Stimme lichtvoller Gegenwärtigkeit") eine Form von unbewusster Intelligenz:
"Man spürt deutlich [Herbert A.] Simons (1) Unverständnis für die "Mythologisierung der Experten-Intuition", wenn er schreibt:
"Die Situation liefert einen Hinweisreiz; dieser Hinweisreiz gibt dem Experten Zugang zu Informationen,
die im Gedächtnis gespeichert sind, und diese Informationen geben ihm die Antwort. Intuition ist nicht mehr und nicht weniger als Wiedererkennen." (1)
... Zu richtigen Intuitionen ["die unwillkürlichen Operationen von System 1"] kommt es dann, wenn Experten gelernt haben,
vertraute Elemente in einer neuen Situation wiederzuerkennen und in einer Weise zu handeln, die ihr angemessen ist ... Leider entspringen nicht alle
Intuitionen von Fachleuten echtem Sachverstand ... Wir überschätzen tendenziell unser Wissen über die Welt, und wir
unterschätzen die Rolle, die der Zufall bei Ereignissen spielt. Überzogenes Vertrauen in die Vorhersagbarkeit der
Welt wird durch die illusorische Gewissheit [2] retrospektiver Einsichten gestützt ... Ich hoffe auf Gespräche am Kaffeeautomaten,
die die Lektionenen, die wir aus der Vergangenheit lernen können, auf intelligente Weise erkunden, während sie der Verlockung
rückblickender Verzerrung und der Illusion der Gewissheit [2] widerstehen ..."
Aus: Daniel Kahneman (1934-2024, israelisch-US-amerikanischer Psychologe, 2002 Wirtschafts-Nobelpreis): "Schnelles Denken, langsames Denken"
Einleitung, S.23f u. 26; Übersetzer: Thorsten Schmidt ("Thinking, Fast and Slow" Farrar, Straus and Giroux 2011) Penguin Verlag 10.Auflage 2012 (1) Herbert A.
Simon (1916-2001, US-amerikanischer Sozialwissenschaftler, Wirtschaftsnobelpreis 1978): "What is an Explanation of Behavior?" Psychological Science 3,1992:
S.150-161. (2) Siehe INFOS: Rat suchen - Illusion der Gewissheit >>>
Intuition ist daher nicht das Gegenteil von Rationalität [Berechnung, Begründung, Vernunft; li Hirn]. Wir brauchen sowohl
Intuition ["die unwillkürlichen Operationen von System 1" n. Daniel Kahneman; re Hirn] als auch Denken ["die bewusst u. willkürlich
gesteuerten Operationen von System 2" n. Daniel Kahneman, li Hirn], um rational zu sein. Schon Fjodor Dostojewski [(1821-1881),
russischer Schriftsteller] wusste:
"Wäre alles auf Erden rational, würde nichts geschehen!" (Zitat: G.Gigerenzer: "Risiko" btb 2014, S.169)
"Ein Bauchgefühl oder eine
Intuition ist ein Urteil, das (1) rasch im Bewusstsein auftaucht, (2) dessen tiefere Gründe uns nicht vollkommen bewusst
sind und das (3) stark genug ist, um uns danach handeln zu lassen. Ein
Bauchgefühl zu haben heißt, dass man spürt, was man tun sollte, ohne erklären zu können, warum.
Wir wissen mehr, als wir sagen können. Eine Intuition ist weder Laune noch ein sechster Sinn, sondern eine
Form unbewusster Intelligenz.
Definitionsgemäß kann man die Gründe nicht wissen, erfindet sie aber möglichweise im Nachhinein, wenn man gedrängt wird, welche zu nennen.
Intuition ernst zu nehmen heißt, die Tatsache zu akzeptieren, dass sie eine Form von Intelligenz ist, die man nicht artikulieren kann.
Fragen Sie nicht nach Gründen, wenn jemand mit guter Erfahrung ein schlechtes Bauchgefühl hat. In Kapitel 2 [1] habe ich die Ansicht
vertreten, dass wir in einer ungewissen Welt neben Kalkulation ["Berechnung"] auch Intuition brauchen. Da
die meisten Teile unseres Gehirns unbewusst arbeiten, wären wir töricht, wenn wir das dort gespeicherte Wissen außer Acht ließen. Sogar die
Großhirnrinde, in der die Flamme des Bewusstseins brennt, ist - wie die älteren Teile unseres Gehirns - gespickt mit unbewussten Prozessen.
Trotzdem wird vielfach die Auffassung vertreten, Berechnung sei die einzig mögliche Grundlage für gute Entscheidungen und Intuition nur
ein schlechter Ersatz, auf den man am besten verzichten sollte ...
Heute wird sie [die Intuition] als unzuverlässige und verdächtige Richtschnur
des Handelns belächelt. Statt ihrer intuitiven Erfahrung zu vertrauen, bauen immer mehr Trader [Wertpapierhändler am Finanzmarkt] auf
Computerprogramme, zählen Fußballtrainer die Ballkonkontakte ihrer Spieler, stellen Ärzte Maschinen zwischen sich und ihre Patienten.
Wie
sind wir an diesen Punkt gelangt? Das grundlegende Missverständnis ist die Überzeugung, dass sich alle Probleme durch Logik oder Berechnung
[Kalkulation] lösen ließen - dass wir in einer Welt des [bekannten, kalkulierbaren] Risikos und nicht der Ungewissheit leben würden ..."
Aus: Gerd Gigerenzer: "Risiko: Wie man die richtigen Entscheidungen trifft" ("Risk Savvy - How to Make Good
Decisions" New York: Penguin 2013) Teil II: Risikokompetent werden. Kapitel 6: Führungsstil und Intuition, S.143, [1] Teil I: Die Psychologie
des Risikos. Kapitel 2: Gewissheit ist eine Illusion S.30-60, Die Verleumdung der Intuition, S.144,
Vom Wesen des Führens S.167, Kapitel 7: Spiel und Spaß S.169, btb Verlag 4.Auflage 2014"
"Intuition
schafft Verbindung von unserem rationalen Bewusstsein zu unserem
Unterbewusstsein.
Leider bringt man schon unsere Kinder dazu, ihre Intuition zu vergessen.
Wir haben gelernt, dass das einzige Wissen, das etwas wert sei, aus der
Außenwelt stamme und durch unsere fünf Sinne zu erfahren sei.
Schon in der Schule bringt man uns bei, zu denken, nicht zu fühlen und nur
das zu schätzen, was mit Vernunft und Verstand verarbeitet werden kann.
Auf unseren
Universitäten und in der Welt der Wissenschaft gelten nur
wissenschaftliche bewiesene Fakten. Alles bezieht sich auf die Materie.
Intuition ist eine völlig
andere Art von Wissen, es ist die Wahrnehmung jenseits der körperlichen
Sinne
...
Es handelt sich um einen geistigen Prozess, der Körper, Herz und Seele
einbezieht. Die Intuition hat Zugang zu einem viel größeren und tieferen
Wissensreservoir. Sie bedient sich der schöpferischen Kräfte des
Universums, die in
uns und um uns existieren
...
Es ist nicht Sache der Intuition etwas zu beweisen. Die Intuition weiß, dass es so ist. Wenn jemand Beweise haben will, dann ist es
der Intellekt. Also ist es Sache des Intellekts, zu beweisen."
Aus: Martin Weber: "Der Mensch im Gleichgewicht. Gesundheit neu gedacht mit Herz,
Logik und Intuition" Seite 82,83, ENNSTHALER 2.Auflage 2009
Für Carl Gustav Jung (1875-1961), Schweizer Mediziner, Psychologe und Begründer der
Analytischen Psychologie, ist die Intuition eine von den vier
psychologischen Grundfunktionen
- Denken, Fühlen, Empfinden, und Intuition.
"Die Wahrnehmung zukünftiger Entwicklungen mit all ihren Optionen und Potentialen ... Der psychologische Typus bestimmt und begrenzt
von Anfang an das Urteilsvermögen jedes Menschen."
"Um jedoch richtig und schnell genug entscheiden zu können, muss eine
Bewertung der Situation
vorliegen. Deswegen werden alle Lebenserfahrungen nicht nur abgespeichert
[unbewusstes Bewertungssystem, Erfahrungsgedächtnis, Extensionsgedächtnis
n. Julius Kuhl], sondern zusätzlich mit einer Wertung versehen. Alles, was
wir erleben, bewerten wir mit einem "Gut für mich" oder "Schlecht für
mich". Je mehr Erfahrungen ich gesammelt habe, desto mehr kann ich diese
Bewertungen nutzen, um sie mit der aktuellen Situation zu vergleichen und
daraus eine gute Entscheidung zu treffen. Sind die Vergleiche eher
positiv, wird die Maus zur Beute hinrennen, sind sie negativ, wird sie
flüchten. Auch wir Menschen bewerten ständig Situationen danach, ob Gefahr
drohen könnte oder eine Belohnung zu erwarten ist. Wenn wir beispielsweise
einem Menschen bei der Arbeit oder als neuer Nachbar zum ersten Mal
begegnen, wird unser Gehirn diese Person anhand von Kleidung, Mimik,
Gesten und der Art, wie sie spricht, mit den Vorerfahrungen vergleichen,
die wir mit anderen Menschen gemacht haben. Fällt der Vergleich positiv
aus, werden wir innerhalb von 300 Millisekunden, also blitzschnell, ein
diffuses positives Gefühl gegenüber dieser Person entwickeln - oder eben
ein negatives. Auch gemischte Gefühle sind möglich, wenn etwas
gleichzeitig Gefahr und eine Belohnung bedeutet. Im Volksmund nennt man
diese Gefühle "Bauchgefühle", in der Hirnforschung nennt man sie
"somatische Marker" (Soma = Körper). Sie sind eine sehr wichtige
Entscheidungshilfe, die uns ermöglicht, schneller und richtige
Entscheidungen zu treffen."
Aus: Dr. med. Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil III: Die gesellschaftlichen Auswirkungen schlechter Medizin. Kapitel: Das Geschäft
mit der Angst: Wie schlechte Medizin uns seelisch krank und manipulierbar macht. Die Macht des Unbewussten. Seite 190f. KNAUS 5.Auflage 2012
Das unmittelbare Erkennen von Vorgängen oder Zusammenhängen vom Gefühl her. Intuition ist die Fähigkeit, Einsichten in Sachverhalte, Sichtweisen,
Gesetzmäßigkeiten oder die subjektive Stimmigkeit von Entscheidungen durch sich spontan einstellende Eingebungen zu erlangen, die auf unbewusstem Weg
zustande gekommen sind.
"Die Hypothese der somatischen Marker geht von folgender Annahme aus:
Gefühle markieren bestimmte Aspekte einer Situation oder bestimmte
Ergebnisse möglicher Handlungen. Das Gefühl nimmt diese Markierung
entweder offen vor, etwa als "Bauchgefühl", als instinktives
Empfinden, oder verdeckt mittels Signalen, die unterhalb der
Bewusstseinsschwelle empfangen werden. Auch das Wissen, das wir beim
Denken verwenden, kann ganz explizit oder partiell verborgen sein, zum
Beispiel, wenn wir intuitiv auf eine Lösung kommen. Mit anderen Worten,
das Gefühl ist an der Intuition beteiligt, jenem raschen
kognitiven Prozess, bei dem wir zu einer bestimmten Lösung gelangen, ohne
uns aller beteiligten logischen Schritte bewusst zu sein ... Die
Qualität der Intuition hängt vom Niveau unseres bisherigen Denkens ab
- davon, wie gut wir unsere bisherigen Erfahrungen in Beziehung zu den Gefühlen klassifiziert haben, die ihnen vorausgingen oder
nachfolgten, und davon, wie genau wir die Erfolge oder Mißerfolge früherer
Intuitionen eingeschätzt haben. Intuition ist einfach rasche Kognition, in
deren Vollzug das dafür erforderliche Wissen dank des Gefühls und
umfassender früherer Praxis teilweise unterschwellig bleibt."
Aus: Antonio R. Damasio (b.1944, portugiesischer Neurowissenschaftler): "Descartes’ Irrtum. Fühlen,
Denken und das menschliche Gehirn" (Descartes' Error: Emotion, Reason, and the Human Brain, Putnam 1994) Vorwort. Seite V,F LIST 7.Auflage 2012 (2004)
Der weltbekannte österreichische Quantenphysiker Prof. Dr. Anton Zeilinger (b.1945) bemerkt:
"Über meine Intuition habe ich nicht nachgedacht. Die nehme ich einfach hin. Sie ist ein Teil meiner Person. Die Intuition zeigt mir, gibt mir ein
Gefühl, in welcher Richtung ich weitermachen soll. Ob das tatsächlich der richtige Weg ist, kann man nie mit Sicherheit wissen. Zumindest hat er mir
Glück gebracht, sowohl in der Wissenschaft als auch in meinem persönlichen
Leben. Bisher hat alles funktioniert."
Aus: Jakob Bösch (Schweizer Psychiater, PD): "Versöhnen und Heilen: Spiritualität, Wissenschaft und Wirtschaft im Einklang" Sind wir die Schöpferkraft?
Seite 55. AT VERLAG 2008. www.philosophische-praxis.at
"Nervenzellen des Gehirns, die im eigenen Körper einen bestimmten Vorgang, zum Beispiel eine Handlung oder eine Empfindung, steuern können, zugleich aber auch
dann aktiv werden, wenn der gleiche Vorgang bei einer anderen Person nur beobachtet wird, heißen Spiegelnervenzellen bzw. Spiegelneurone [n. Prof.
Giacomo Rizzolatti 1992]. Ihre Resonanz setzt spontan, unwillkürlich und ohne Nachdenken ein. Spiegelneurone benutzen das neurobiologische Inventar
des Beobachters, um ihn in einer Art inneren Simulation spüren zu lassen, was in anderen, die er beobachtet, vorgeht. Die Spiegelresonanz ist
die neurobiologische Basis für spontanes, intuitives Verstehen, die Basis dessen, was als "Theory of Mind" [TOM] bezeichnet wird. Sie ist nicht
nur in der Lage, bei der in Beobachterposition befindlichen Person Vorstellungen anzuregen, Gedanken und Gefühle hervorzurufen, sie kann
unter bestimmten Voraussetzungen auch den biologischen Körperzustand verändern ... Der gemeinsame Pool von körperbezogenen Handlungsvorstellungen ist die
Voraussetzung dafür, dass wir uns gegenseitig intuitiv als Menschen unter Menschen erleben und dass wir unsere Handlungen, Ziele und Empfindungen
intuitiv, das heißt vor jedem intellektuell-analytischen Nachdenken, verstehen können. Sobald ein anderer Mensch in unsere Wahrnehmung tritt, spielt er
in unserem Gehirn auf dieser Klaviatur."
Aus: Joachim Bauer: "Warum ich fühle, was du fühlst: Intuitive Kommunikation und das Geheimnis der Spiegelneurone" 2. Die neurobiologische Entdeckung:
Was Spiegelneurone leisten. Zusammenfassung Seite 55f. 5. Dein Bild in mir, mein Bild in dir: Spiegelung und Identität. Zusammenfassung, S.94.
HEYNE 18.Auflage 2012 (2005)
Intuition steht letztlich hinter aller Kreativität. Der danach einsetzende Intellekt (Verstand) führt nur noch aus bzw. prüft bewusst die Ergebnisse,
die aus dem Unbewussten kommen.
"Intuition ist ein gefühltes Wissen, das plötzlich ins Bewusstsein gelangt, dessen tiefere Gründe man selbst nicht kennt
und das dennoch stark genug ist, uns zum Handeln zu bewegen ... Das Herz hat seine Gründe, die der Verstand nicht kennt ...
Die Frage ist nicht, ob überhaupt, sondern in welchen Situationen wir uns auf Intuition verlassen sollten ... Bauchentscheidungen
ersparen uns nicht nur sehr viel Zeit, sondern führen unter bestimmten Voraussetzungen auch zu besseren Ergebnissen als
Entscheidungen, die erst nach langem Abwägen aller zur Verfügung stehenden Informationen getroffen werden. Paradox formuliert, besteht die
Lebenskunst in einer Welt der Informationsüberflutung heute demnach darin, intuitiv zu wissen, was sich nicht zu wissen lohnt."
Aus: Gerd Gigerenzer (b.1947,dtsch.Psychologe, Kognitionspsychologe) :
"Bauchentscheidungen - Die Intelligenz des Unbewussten und die Macht der Intuition" GOLDMANN 2008 (2007)
"Intuition bedeutet, dass die Weisheit Ihres Unterbewusstseins zu Ihnen spricht; Sie können einen überwältigenden Drang verspüren,
etwas zu tun, oder Ihnen kann plötzlich, blitzartig, eine Eingebung kommen. Intuition bedeutet, dass Sie aus Ihrem Inneren unterrichtet werden."
Aus: Dr. Joseph Murphy (1898-1981, Amerikanischer Philosoph, Psychologe, Vertreter der Neu-Geist Bewegung, New Thought): "Das I-Ging-Orakel
Ihres Unterbewusstseins" (Secrets of the I Ching 1970) Kapitel 3: Synchronizität: Inneres Erleben und äußere Erfahrung hängen zusammen.
Zusammenfassung S.42 Ariston 6.Auflage 1988 (1980)
"Über die Art und Weise, wie Ihr Gehirn diese Vorgänge (permanent Entscheidungen zu treffen) regelt, hat Antonio Damasio [b.1944, portugiesischer
Neurowissenschaftler] geforscht. Und er ist dabei zu überraschenden Ergebnissen gekommen. Zum einen hat er festgestellt, dass an den meisten
Entscheidungen, die wir in der Alltagsprache "vernünftig" nennen und von denen wir glauben, dass sie nach dem Spock-Modell ("mit dem Verstand"; Commander
Spock aus der Science Fiction-Serie "Raumschiff Enterprise") ohne die Beteiligung von Emotionen zustande kommen, in Wirklichkeit doch Emotionen beteiligt sind.
Außerdem hat er herausgefunden, dass nicht nur Emotionen, sondern auch Körperempfindungen (Wahrnehmungen des eigenen Körpers = somatische Marker =
Körpersignale: Diese Vorstellungsbilder/Innere Filme steuern das Vermeidungs-/oder Annäherungsverhalten, "Stop or Go") einen wesentlichen Bestandteil von
klugen Entscheidungen darstellen. Ein Kribbeln im Bauch oder ein Zittern im Knie kann unter Umständen mehr Einfluss auf Entscheidungen
ausüben als zwanzig Aktenordner mit Fakten. Das "Bauchgefühl" das viele Menschen als Phänomen bei sich selbst zwar bemerkten, aber als
Entscheidungsgrundlage nicht ernst nehmen, hat durch die Arbeiten von Damasio seinen offiziellen Eintritt in die Welt der seriösen Wissenschaft
gefunden ... Warum funktionieren diese Körpersignale nur nach dem einfachen Schema "Stop!" oder "Go!"? Dies hängt mit der
Art und Weise zusammen, wie sich das emotionale Erfahrungsgedächtnis [n. Gerhard Roth, b.1942] im Lauf der Evolution entwickelt hat. Das Gehirn
speichert Erfahrungen, um es "seinem" Menschen zu ermöglichen, sich so zu verhalten, dass er ein möglichst großes Ausmaß a) an
Überlebensfähigkeit und b) an Wohlbefinden erreichen kann. Die Erfahrungen, die in diesem Wissensspeicher angesammelt werden, wirken sich darum
direkt auf das Verhalten aus. Um die gespeicherten Erfahrungen für das Verhalten Ziel gerichtet nutzen zu können, müssen sie bewertet werden:
Soll die Botschaft "Stop!" oder "Go!" lauten?... Somatische Marker ("Signalsprache des Selbst") helfen dem
Menschen allerdings dabei, die Fülle an Vorstellungsbildern, die angesichts einer anstehenden Entscheidung vom Gehirn erzeugt wird, in
einem Auswahlverfahren zu sichten und anhand seiner gesammelten Lebenserfahrung wichtige Vorentscheidungen zu treffen ... Damasios Theorie
der somatischen Marker sagt also aus, dass Gefühle und Körperempfindungen keinen Störfaktor für klares Denken darstellen, sondern im Gegenteil
ein wesentlicher Bestandteil kluger Entscheidungen sind."
Aus: Maja Storch: "Das Geheimnis kluger Entscheidungen: Von Bauchgefühl und Körpersignalen" S.27f,41f,43f. Überarbeitete und
erweiterte Neuausgabe, 5. Auflage PIPER 2013 (2011, 2003); Maja Storch, Julius Kuhl (b.1947, Prof. f. Differentielle Psychologie & Persönlichkeitsforschung):
"Die Kraft aus dem Selbst. Sieben PsychoGyms für das Unbewusste" HUBER 2012
Prognose: (Vorwissen, Voraus-Kenntnis, Prophezeiung, Prädiktion, "Spekulation in die Zukunft") Die Prognose bezeichnet die Vorhersage eines
Ereignisses, Zustands oder einer Entwicklung.
In der Medizin versteht man unter der Prognose die "Aussicht auf Heilung nach der Diagnose einer bestimmten Krankheit".
Die Unsicherheit der Prognose gilt nach beiden Richtungen: Nicht nur können Krankheiten mit infauster (schlechter) Prognose
ausheilen, es können auch "harmlose Leiden" unversehens tödlich enden.
Ein banaler Knochenbruch kann eine tödliche Fettembolie nach sich ziehen und eine kaum beachtete "Grippe" kann in eine schwere
Pneumonie mit tödlichem Kreislaufversagen übergehen. Die Medizin umschreibt diesen Tatbestand mit dem Wort Komplikation.
Die Möglichkeit der Komplikation besagt, dass jeder Prognose nur ein statistisch-empirisch begründeter
Wahrscheinlichkeitswert (Überlebens-/ Heilungswahrscheinlichkeit) zukommt, nicht aber ein definitiver Urteilswert.
Die Prognose ändert sich mit dem Verlauf einer Erkrankung und ist z. B. von der zur Verfügung stehenden Diagnostik und Behandlungsmöglichkeiten abhängig.
"Über die Zukunft können wir nichts wissen, denn sonst wüssten wir es ja!"
Sir Karl Raimund Popper (1902 in Wien - 1994 in London) österreichischer und britischer Philosoph,
Soziologe und Wissenschaftstheoretiker.
Er gilt als Begründer des Kritischen Rationalismus
"Man kann nicht in die Zukunft schauen, aber man kann den Grund für etwas Zukünftiges legen - denn Zukunft kann man bauen."
Antoine Marie Roger Vicomte de Saint-Exupéry (1900-1944) Französischer Schriftsteller und "Postpilot"
"Prognosen sind schwierig, besonders wenn sie die Zukunft betreffen"
Niels Bohr (1885-1962), dänischer Physiker, 1922 Nobelpreis
Ungewissheit: Ein Ereignis (Krankheit, Krebs, usw.) oder ein Merkmal, das nicht gewiss ist, sondern eintreten oder auch nicht eintreten kann,
nennt man ungewiss. Wenn die Ungewissheit auf Grund empirischer Beobachtungen oder kausalen Wissens qualifiziert werden kann, so nennt man
sie Risiko.
"Medizinische Untersuchungen und Therapien sind unsicher, und oft auch nicht eindeutig und können Nebenwirkungen haben! Gewissheit ist normalerweise
nicht erreichbar! In einer Welt voller Ungewissheiten kann Gewissheit ein gefährliches Ideal sein!"
Harold Bursztajn M.D. Associate Clinical Professor of Psychiatry Co-Director, Program in Psychiatry & the Law Harvard
Medical School: Buch: "MEDICAL CHOICES, MEDICAL CHANCES; HOW PATIENTS, FAMILIES, AND PHYSICIANS CAN COPE WITH UNCERTAINTY” 1981
("Medizinische Entscheidungen - Medizinische Chancen. Wie kann man mit Ungewissheit umgehen?) A MERLOYD LAWRENCE BOOK 1981 ISBN: 0-440-05750-7”
Schlechte Medizin: Der Regelbruch wird zum Standard pdf >>>
Irreführung, Schlamperei und Manipulation - Das Märchen von den Risikofaktoren - Framingham: Die Mutter aller Studien
Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein
Wutbuch" Seite 70 - 103. KNAUS 2012 ► Irreführung, Schlamperei und
Manipulation: Weglassen der Vergleichsgruppe - Weglassen der
Gesamtbewertung - Aufweichen des Studien-TÜV - Kompletter Ausfall einer
Überprüfung - Unterschiede in Titel, Zusammenfassung und Gesamttext einer
Studie - Subjektive Datenauswahl - Ersatzparameter - "Der anerkannte
Standard in der Forschung". Seite 70 - 79. ► Das Märchen von den
Risikofaktoren. Seite 79 - 83. ► Framingham: Die Mutter aller Studien.
Seite 83 - 103. Meilenstein Cholesterin - Meilenstein Blutdruck -
Meilenstein Übergewicht - Meilenstein Bewegungsmangel - Meilenstein
ungesunde Ernährung - Meilenstein Rauchen.
Risiko - "Statistische Erkrankungswahrscheinlichkeit", "Ein unerfreuliches Ereignis", "Gefahr", "Wagnis":
Wenn die mit einem Ereignis oder Merkmal verknüpfte Ungewissheit auf Grund empirischer Beobachtungen oder kausalen
Wissen bewertet werden kann, so nennt man sie Risiko. Ein Risiko ist die Wahrscheinlichkeit des Eintretens eines negativen
Ereignisses. Die Wahrscheinlichkeit, dass ein positives Ereignis (Losgewinn) eintritt, wird Chance genannt. Häufigkeiten und
Wahrscheinlichkeiten können Risiken und Chancen ausdrücken.
"Die Wahrscheinlichkeit einer Erkrankung ergibt sich aus der statistischen Betrachtung großer Bevölkerungsgruppen, in denen ein Teil der Individuen
erkrankt ist. Je nachdem wie stark die Erkrankungsraten mit einem bestimmten Faktor - etwa den Rauchgewohnheiten - korrelieren (in Beziehung gesetzt werden),
wird das von ihm ausgehende Risiko eingestuft. Die errechneten Wahrscheinlichkeiten sind jedoch keine wirklichen Vorhersagen,
sondern bloß statistische Beschreibungen der speziell untersuchten Gruppe. Die einzige sichere Vorhersage ist also, dass in anderen, aber genau
gleich zusammengesetzten Gruppen annähernd die gleichen Korrelationen und Wahrscheinlichkeiten herauskämen."
Prof. H. Frederik Nijhout (Biologe, Duke Uni in Durham North Carolina, USA) "Metaphors and the Role of Genes
and Development 1990; "Der Kontext macht's" Genetik Spektrum d. Wissenschaft April 2005)
Anders als im alltäglichen Sprachgebrauch muss hier der Begriff "Risiko" nicht mit schädlichen Einwirkungen oder Konsequenzen verknüpft sein,
sondern er kann sich gleichermaßen auf ein "positives", ein "neutrales" oder ein "negatives" Ereignis oder Merkmal beziehen.
In der Fachsprache der Wissenschaftler bedeutet Risikofaktor lediglich, dass zwischen zwei Parametern, zum Beispiel "Plasmacholesterin"
und "kardiovaskulärer Erkrankung", ein statistischer Zusammenhang besteht. Risikofaktor heißt aber nicht, dass das "Cholesterin" auch die
Ursache des Herzinfarktes ist.
"Der Kampf gegen das Cholesterin, gleicht dem Versuch, durch Beseitigung eines Zeugen ein Verbrechen verhindern zu wollen"
Uffe Ravnskov [MD, PhD (b.1934), Lund, Schweden, www.ravnskov.nu: "The Cholesterol Myths - Exposing the Fallacy that saturated Fat and Cholesterol
cause Heart Disease"
New Trends Publishing 2000, "Mythos Cholesterin - Die zehn größten Irrtümer" HIRZEL 3.Auflage 2005 ISBN 3-7776-1247-2, herausgegeben
von Udo Pollmer)
"Die moderne Labormedizin arbeitet häufig mit dem Begriff des "Surrogatparameters" [Ersatzparameter/-marker; anstatt mit einer patientenrelevanten
Endpunktbestimmung: z.B.: weniger Herzinfarkte, weniger Schlaganfälle, längere Lebenserwartung, bessere Lebensqualität, Schmerzfreiheit, Zunahme der
Beweglichkeit usw.]. Darunter versteht man - vereinfacht dargestellt - einen Wert, der eine zuverlässige Auskunft darüber gibt, welcher Effekt
einer medikamentösen Maßnahme auf die Lebensdauer des behandelten Patienten zu erwarten ist. Im Fall einer "Herzerkrankung" heißt der Surrogatwert
"LDL-Cholesterin" [Low Density Lipoprotein-Cholesterin]. Und die Aussage, die wir erwarten können wollen, lautet: Ein gesenkter LDL-Wert [< 100mg/dl]
bei einem Patienten, der einen Herzinfarkt erlitten hat, bedeutet, dass der Patient länger leben wird, als ohne diese Maßnahme. Vereinfacht gesagt setzt
man also die Höhe des im Blut des Patienten gemessenen LDL-Cholesterins mit dem Erfolg einer medikamentösen Behandlung gleich. Nun gibt es
tatsächlich eine Reihe von Untersuchungen, die belegen, dass unter dem Einfluss von gewissen pharmakologischen Substanzen, den so genannten Statinen,
gesenkte LDL-Werte im Blut erzielt werden können. Dieser Effekt führt, vereinfacht ausgedrückt, zu einer Durchmesserzunahme der Blutgefäße und dadurch
zu einem längeren Überleben von Herzinfarktpatienten. Gleichzeitig gibt es aber auch andere Medikamente, die zwar ebenso das messbare LDL im Blut senken,
den eigentliche gewünschten Effekt, die Lebenserwartung von Infarktpatienten zu erhöhen, aber nicht erreichen. Das heißt: Diese Medikamente
[1] sind in der Theorie
erfolgreich, weil sie den Surrogatwert LDL positiv beeinflussen, versagen aber in der Realität bei ihrer eigentlichen Aufgabe, das Überleben zu verlängern.
Die pharmakologische Substanz, von der hier die Rede ist, wird seit mehr als zehn Jahren zur Senkung des LDL-Cholesterins verwendet und hat seit der Zulassung
allein in Deutschland einen jährlichen Umsatz von 220 Millionen Euro erwirtschaftet. Anders gesagt: Alleine im Bereich von Herzinfarkt- und
Schlaganfallpatienten werden in Deutschland jährlich Medikamente im Wert von mindestens 220 Millionen Euro ohne jeden erwiesenen Nutzen für den Patienten
verordnet. Einzig und allein der Nutzen für die Pharmaindustrie ist erwiesen."
Aus: Günther Loewit (b.1958, Österr. Arzt): "Wie viel Medizin überlebt der Mensch?" Kapitel: Das Notwendige und das Mögliche. Herzinfarkt und
sprudelnde Kassen, S.203f, HAYMON 2.Auflage 2013, www.guenther-loewit.at
[1] CHOLESTERINSENKER EZETIMIB (EZETROL): Die
seit 1994 publizierten Langzeitinterventionsstudien mit CSE-Hemmern haben
nicht nur den lebensverlängernden Nutzen von Pravastatin (MEVALOTIN,
PRAVASIN) und Simvastatin (DENAN, ZOCOR) nachgewiesen. Die Studien haben
auch eine Klärung der Indikationen und Ziele einer cholesterinsenkenden
Therapie gebracht. In der Primärprävention stellt der isolierte
Risikofaktor einer Hypercholesterinämie - abgesehen von den seltenen
familiären Formen - keine begründete Indikation für ein Statin mehr dar.
In der Sekundärprävention bei symptomatischer Atherosklerose profitieren
andererseits nicht nur Patienten mit erhöhten Cholesterinwerten, sondern
auch diejenigen mit Werten im unteren Normbereich. Ein optimaler
LDL-Zielwert kann anhand der vorliegenden Daten nicht definiert werden.
Der klinische Nutzen einer Statinbehandlung scheint nach den Daten der
Heart Protection Study [Lancet 2002] sogar unabhängig von der
LDL-senkenden Wirksamkeit zustande zu kommen. Die Erfahrung mit dem
Me-Too-Präparat [Analogpräparat, Nachahmerprodukt] Cerivastatin (LIPOBAY,
ZENAS), das wegen lebensbedrohlicher Schadwirkungen aus dem Handel gezogen
werden musste (a-t 2001; 32: 36, 2001; 32: 88-9), bekräftigt darüber
hinaus den Grundsatz, nur diejenigen Mittel präventiv zu verwenden, die in
Langzeitstudien mit positiven Ergebnissen geprüft worden sind. Vor diesem
Hintergrund ist es nicht nachzuvollziehen, dass der Cholesterinsenker
Ezetimib (EZETROL) auf der Basis von Surrogatparametern ohne
Einschränkungen für sämtliche Formen der Hypercholesterinämie zugelassen
wird. Der Wirkmechanismus des Mittels unterscheidet sich von denen der
bisher verfügbaren Stoffklassen. Ezetimib hemmt die Absorption des
Cholesterins aus dem Darm, d.h. die Aufnahme des Nahrungscholesterins und
des Cholesterins aus dem enterohepatischen Kreislauf. Der Effekt geht
offenbar mit einer Zunahme der endogenen Cholesterinsynthese einher ..."
Quelle: www.arznei-telegramm.de/html/2002_11/0211110_01.html
"Der Arzneimittelexperte Prof. Peter Sawicki [b.1957, Internist, Diabetologe],
ehemals Leiter des Kölner Instituts für Qualität und Wirtschaftlichkeit im
Gesundheitswesen (IQWiG), hat die Studien zum Cholesterin überprüft. Er
meint:
"Der Effekt der Cholesterinsenkung ist so gut untersucht wie kaum etwas in
der Medizin. Man kann sagen, dass gesunde Menschen bezüglich einer
Lebensverlängerung nicht davon profitieren. Man kann aber auch sagen, dass
Menschen, die einen Herzinfarkt schon hatten oder die eine
Herzkranz-gefäßerkrankung haben, schon einen Nutzen davon haben; sie leben
länger. Es sind aber nicht so viele. Es müssen hundert Menschen behandelt
werden, damit 2 länger leben [NNT]. Nur ist auch nicht belegt, dass diese
Menschen tatsächlich durch Cholesterinsenkung ihr Leben verlängern.
Vielmehr gibt es Anhaltspunkte dafür, dass die Statine, also die
Präparate, die das Cholesterin senken, auch an anderen Stellen des
Stoffwechsels wirken [pleiotrope Effekte]. Und es könnte gut sein, dass
das Cholesterin gar nichts damit zu tun hat."
Sein Fazit:
"Man hat früher gedacht, das Cholesterin wäre der Hauptbösewicht beim Herzinfarkt. Diese Meinung mussten wir in den letzten Jahren revidieren.
Es ist nicht so."
Offenbar spielt das Cholesterin im Essen auch gar nicht die wesentliche Rolle:
"Es ist nicht belegt, dass die Menge des Cholesterins, die wir mit der Nahrung zu uns nehmen, tatsächlich ursächlich verantwortlich ist für Erkrankungen.
Das meiste Cholesterin wird ja in der Leber hergestellt. Und dies bedeutet, dass der Körper Mechanismen besitzt, um sich vor einem Cholesterinmangel
zu schützen, weil Cholesterin ja ein wesentlicher und wichtiger Bestandteil unseres Körpers ist."
Cholesterin wird zur Stabilisierung der Zellwand gebraucht und zur Produktion von Hormonen [Sexual-/Nebennierenrinden Hormone], auch bei der Produktion
von Vitamin D. Wenn er zu wenig Cholesterin hat, kann der Körper weniger Vitamin D produzieren. Manche Organe enthalten viel Cholesterin, das Herz besteht
zu 10% daraus, das Gehirn zu 20%, die Nebennieren bis zu 50%. Der Körper achtet daher sorgfältig und wirksam auf seine Cholesterinwerte. Warum also
gegen den Körper kämpfen? Der Heidelberger Arzt und Autor Gunter Frank ("Lizenz zum Essen") sagt:
"Es geht wieder einmal um sehr viel Geld. Der weltweite Umsatz mit Diät-, Margarine- und Fettersatzproduktion ist gigantisch, und medikamentöse
Cholesterinsenker sind die umsatzstärksten Medikamente der Welt."
Aus: Hans Ulrich Grimm: "Vom Verzehr wird abgeraten. Wie uns die Industrie mit Gesundheitsnahrung krank macht" S.192f, DROEMER 2012
Wenn zum Beispiel nur Zigarettenrauchen als einziger Risikofaktor zur Wirkung kommt, wirkt sich das (statistisch gesehen) auf
die Lebenserwartung kaum negativ aus. Kommen aber zum Rauchen noch
andere Risikofaktoren - Synergetik / Synergismus - wie
eine Vorschädigung der Lunge durch eine chronische Bronchitis, eine
erbliche Vorbelastung und eine bestimmte Art von Stress hinzu, steigt das
Risiko, frühzeitig an Krebs zu erkranken, um ein Vielfaches an.
Ronald Grossarth Maticek (1980):
Synergetic effects of cigarette smoking, systolic blood pressure, and
psycosocial risk factors for lung cancer and coronary heart disease.
Psychotherapy and Psychosomatics 34:267-272
NNH - Number Needed to Harm
- Anzahl die benötigt wird um Schaden
hervorzurufen
Diese Zahl gibt an, wie viele Personen durchschnittlich behandelt werden
müssen, bis ein Nebenwirkungsereignis (Schaden) auftritt.
Die NNH sollte stets in Relation zur Number Needed to Treat
(NNT) gesetzt werden.
Die NNT sollte deutlich kleiner als die NNH sein, und vor
jeder Bewertung einer Substanz (Medikament) wäre eine Abwägung
zwischen diesen beiden Parametern notwendig.
Wird durch eine Prophylaxe 1
Todesfall verhindert,
wird eine höhere NNT in Kauf genommen als zur Beseitigung reiner
Befindlichkeitsstörungen.
NNT - Number Needed to Treat
-
Anzahl der notwendigen Behandlungen
Die NNT ist eine statistische Kennzahl, die angibt, wie viele Patienten
mit einer bestimmten Krankheit über einen bestimmten Zeitraum (z.B. 1Jahr)
behandelt werden müssen, um bei einem Patienten ein
Krankheitsereignis/Tod zu verhindern.
-
Maß für die Wirksamkeit einer Therapie.
Ein Beispiel: Wenn durch 2-jähriges
Mammographie-Screening (ab 49.Lj) das Leben 1 von 1.000 teilnehmenden
Frauen gerettet wird,
so ist
die NNT gleich 1.000. Anders ausgedrückt: Die
übrigen 999 Frauen haben keinen Nutzen im Sinne einer
Sterblichkeitsminderung
Man kann aber auch eine NNT angeben, wenn man
das
Risiko einer Behandlung bemessen
will.
Ein Beispiel:
Wenn bei 1 von 7.000 Frauen, die die Antibabypille als Verhütung nehmen,
eine Thrombembolie auftritt,
dann ist die NNT bei Pille und
Thrombembolie gleich 7.000. Anders ausgedrückt: Bei 6.999 Frauen liegt
diese Nebenwirkung nicht vor.
Die
NNT berechnet sich aus 100 dividiert durch die
absolute Risikoreduktion
(ARR in %), d.h. also, wenn z.B. das Risiko von 2,6
% auf 2,3 %
reduziert wird, dann beträgt die Absolute Risikoreduktion 0,3
% und es müssen 333 Patienten behandelt werden,
um 1 Ereignis im Beobachtungszeitraum zu verhindern.
ARR - Absolute Risikoreduktion:
Ein Maß für die Wirksamkeit einer Therapie/Behandlung oder eines
Verhaltens, wobei der absolute Anteil der Personen
angegeben wird, die durch diese Therapie oder dieses Verhalten
geheilt oder gerettet werden.
Wenn
z.B. eine Therapie die Todesfälle durch die betreffende Krankheit von 6
auf 4 von jeweils 1.000 Patienten vermindert, so
beträgt die absolute Risikoreduktion (ARR) 2 von 1.000 bzw.
0,2%.
"So gibt es eine Veröffentlichung
aus der Nurses Health Study, in der es heißt, gesättigte Fette
würden das Herzinfarktrisiko erhöhen [1]. In dem eingangs erwähnten Buch
"Fit mit Fett" [2] wird darauf Bezug genommen. Darin steht: Wenn "nur 5%
der aufgenommenen gesättigten Fettkalorien ... ausgetauscht wurden gegen
gesunde, ungesättigte Fette ... dann gingen die
Herz-Kreislauf-Erkrankungen um 40%
zurück" [2]. Das hört sich gut an, ist aber falsch ... In der
Originalarbeit [1] wurde lediglich eine theoretische Berechnung zu der
Frage angestellt, was wohl durch eine Ernährungsumstellung erreicht werden
könnte. Ob dieser Effekt tatsächlich eintritt, weiß kein Mensch ... Doch
damit nicht genug: Diese Berechnung einer theoretisch möglichen
Risikoänderung beruhte auf einem Studienergebnis, das - wie die
Statistiker sagen - nicht signifikant war. Was bedeutet das? Ein nicht
signifikantes Ergebnis kann wahr sein, es kann auch auf Zufall beruhen.
Jedenfalls müsste es in weiteren Studien bestätigt werden, bevor man
Ernährungsempfehlungen daraus ableiten darf. Ein weiterer Fallstrick ist
der in Aussicht gestellte Gesundheitsvorteil. Das Risiko für eine
Herz-Kreislauf-Erkrankung sollte in unserem Beispiel ja um grandiose 40%
zurückgehen, falls ein Teil der Fette ausgetauscht würde ...
Wie wichtig die Unterscheidung zwischen beiden Risikoformen [absolutes- /
relatives Risiko] ist, möge das folgende, stark vereinfachte Beispiel
zeigen: Nehmen wir an, dass 2000 Personen an einer kontrollierten Studie
teilnehmen, um die Wirksamkeit eines Medikaments gegen eine schwere
Krankheit zu testen. 1000 Personen nehmen das Medikament ein, die anderen
1000 ein Scheinmedikament ohne Wirkstoff (Placebo). Nach einem Jahr sind
in der Placebogruppe zwei Teilnehmer an der Krankheit gestorben, in der
Medikamentengruppe einer. Das relative Risiko ist in diesem
Beispiel um stolze 50% gesunken, denn im Vergleich zur Placebogruppe gab
es in der Medikamentengruppe nur halb so siele Todesfälle. Das absolute
Risiko eines einzelnen Studienteilnehmers sinkt dagegen nur um 0,1%,
nämlich von 0,2% (2 von 1000) auf 0,1% (1von 1000). Das heißt auch: Die
Wahrscheinlichkeit, binnen eines Jahres nicht an dieser Krankheit zu
sterben, beträgt mit Medikament 99,9% und ohne Medikament 99,8%.
Was heißt das für die oben genannten Zahlen
[40%]
aus der Nurses Health Study?" Das angeblich um 40% verringerte
Infarktrisiko ist natürlich ebenfalls ein relatives Risiko. Das absolute
Risiko vor und nach dem hypothetischen "Ölwechsel" muss bei etwa bei einem
halben Prozent [0,5%] liegen."Aus:
Ulrike Gonder: "Fett!: Unterhaltsames und Informatives über fette Lügen
und mehrfach ungesättigte Versprechungen" Fette Lügen - Fallstricke
- Relativ gut und absolut daneben. Seite 11,12.
4.aktualisierte Auflage HIRZEL 2009
(2004).
[1] Hu Frank B. et al:
"Dietary fat intake and the risk of coronary heart
disease in women". New England Journal of Medicine 337::
1491-1499. 1997. [2] Ulrich Strunz, Andreas Jopp: "Fitt mit Fett" Heyne,
München 2002
ABSOLUTE ZAHLEN SAGEN MEHR - In
Gesundheitsinformationen finden Sie häufig Angaben wie die folgenden:
♥ "Durch eine gesunde
Lebensweise kann das Herzinfarktrisiko um 81% gesenkt werden (1)"
[leider eine irrefürhende rel% Angabe!]
♥ "Brustkrebs-Früherkennung mithilfe
der Mammografie-Reihenuntersuchung reduziert das Risiko, an Brustkrebs zu
sterben, um 20% (2). [ebenfalls eine irreführende rel% Angabe!]
Meist bleibt unklar, worauf sich diese
Prozentangabe beziehen?
Wie viele Frauen werden durch das
Mammografie-Screening gerettet?
Wie viele Frauen und Männer können
durch eine gesunde Lebensweise einen Herzinfarkt verhindern?
Erst wenn Sie solche absoluten Zahlen kennen, können sie einschätzen, wie
stark das Risiko einer Erkrankung tatsächlich sinkt.
Mit [rel.%-] Prozentangaben wirken Nutzen und Risiko oft viel größer, als
sie tatsächlich sind.
Suchen Sie daher nach Informationen, die Ihnen
absolute Zahlen nennen.
Die folgenden Beispiele zeigen Ihnen, warum.
Beispiel:
Absolute Zahlen - Bevölkerungsweite Reihenuntersuchung zur Früherkennung
von Brustkrebs - Mammografie-SecreeningbrAus mehreren großen
Studien (2) ist folgendes bekannt:
♥ Von 1.000 Frauen im Alter von 50 bis 59
Jahren, die 10 Jahre lang nicht am
Mammografie-Secreening teilgenommen haben, sterben 7 an Brustkrebs.
♥ Von 1.000 Frauen, die 10 Jahre lang am
Mammografie-Screening teilgenommen haben, sterben 6 an Brustkrebs.
♥ Das Mammografie-Screening verringert also die
Todesfälle für Brustkrebs von 7 auf 6 Frauen pro 1.000 Frauen..
Man kann auch sagen:
Das Risiko sinkt um [rel.] 14%. (Diese Angabe nennt man die relative
Risikoreduktion.) Denn einer von sieben Todesfällen entspricht rund
14%.
Der Effekt des Screenings bezieht sich jedoch auf jeweils 1.000
Frauen.
Mit anderen Worten:
Das Mammografie-Screening verhindert einen Todesfall pro 1.000 Frauen.
Das sind 0,1%. (Diese Angabe nennt man
die absolute Risikoreduktion.)
Beide Angaben
beschreiben den gleichen Sachverhalt. Sie wirken jedoch völlig
unterschiedlich.
Der höhere Zahlenwert
von [rel.] 14% legt einen größeren Nutzen nahe, als wenn man sagt:
"1 von je 1.000 Frauen wird gerettet.""
Aus: SV Hauptverband der Österreichischen Sozialversicherungsträger: "Kompetent als Patientin und Patient. Gut
informiert entscheiden" Seite 24. Wien 2013. www.hauptverband.at/kompetentalspatient
(1) Langemak, Shari (2007), Wie gesunder Lebensstil vor Krankheiten schützt, in Die Welt, 11.08.2009,
www.welt.de/welt_print/wissen/article4297107/Wie-gesunder-Lebensstil-vor-Krankheiten-schuetzt.html
(2) Fitzpatrick-Lewis, Donna u.a (2011), Breast Cancer Screening. Hamilton, Ontario, Canada: McMaster University, Canadian
Task Force, http://canadiantaskforce.ca/wp-content/uploads/2012/09/Systematic-review.pdf
RRR - Relative Risikoreduktion:
Ein Maß für die Wirksamkeit einer Therapie/Behandlung.
Es wird dabei
der relative Anteil der Patienten, ohne Bezug zur Gesamtmenge (Zahl der
Studienteilnehmer) angegeben, die durch diese Therapie gerettet werden
können.
Wenn z.B. eine Therapie die Todesfälle durch die betreffende Krankheit von
6 auf 4 von jeweils 1.000 Patienten vermindert,
dann beträgt die relative Risikoreduktion (RRR) 2 von 6 bzw.
33,3%.
"Die
relative Risikoreduktion (RRR) wird häufig angegeben, weil ihr Zahlenwert
größer ist als der der absoluten Risikoreduktion (ARR). Bei der Angabe
relativer Werte bleibt unklar, wie groß das Risiko wirklich ist; das führt
oft zu falschen Interpretationen oder zu Missverständnissen. Wenn
beispielsweise eine Therapie die Anzahl der Todesfälle von 6 auf 4 von
10.000 (anstatt von 1.000) senkt, dann ist die relative Risikoreduktion
(RRR) mit 33,3% dieselbe, obwohl die absolute Risikoreduktion (ARR) jetzt
nur noch 0,02% beträgt."
Gerd
Gigerenzer: "Das
Einmaleins der Skepsis - Über den richtigen Umgang mit Zahlen und Risiken"
Berlin Taschenbuch 2004
"Ein
einfaches Beispiel macht das Problem - Missbrauch des relativen Risikos -
deutlich. Wenn sie sich anstelle eines Loses für die Fernsehlotterie 2
Lose kaufen, verdoppeln Sie Ihr relatives Risiko, den Jackpot zu knacken,
doch Ihr absolutes Risiko bleibt unverändert bei annähernd Null.
Durch den Bezug auf das relative
Risiko kann man also behaupten, eine Therapie verdopple die
Heilungschancen, obwohl sie in Wahrheit völlig nutzlos ist.
Deshalb muss man mit dem Begriff des relativen Risikos in der Medizin sehr
vorsichtig umgehen, ganz besonders die Wissenschaftsberichterstattung der
Medien. Sie sollte auf Behauptungen, die mit Veränderungen des relativen
Risikos begründet werden, ganz verzichten und nur mit absoluten Zahlen
argumentieren. Kein anderer Begriff wird so schnell fehl gedeutet wie der
des relativen Risikos."
Aus:
Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte
Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der täglichen
Behandlung. Kapitel: Millionenfache Fehlbehandlungen: Alltag in deutschen
Arztpraxen und Krankenhäusern. Der Missbrauch des relativen Risikos. p 33.
KNAUS 5.Auflage 2012
DER PHARMA-TRICK mit den RELATIVEN RISIKO-PROZENT ANGABEN (rel.%) bei der mRNA-COVID-19/SARS-CoV-2-Impfung pdf
>>>
Stand 15.01.2021
Der
Trick mit dem Relativen Risiko
[Täuschungsmanöver]:
Wenn man etwa eine Gruppe von 3.000 jungen Frauen täglich eine Stunde
joggen lässt, und es erkranken innerhalb eines Jahres zwei von ihnen an
Brustkrebs, während in der gleich großen Vergleichsgruppe ohne Sport drei
Fälle auftreten, dann hat der Sport das relative Brustkrebsrisiko rein
rechnerisch um 33 % gesenkt. Das ist für den einen Menschen, der vom Krebs
verschont wird, durchaus relevant, der Effekt für die gesamte Gruppe hält
sich allerdings in Grenzen, denn er liegt in absoluten Zahlen nur bei 0,33
Promille. Stirbt aber eine Frau durch die sportlichen Aktivitäten am
plötzlichen Herztod, holen sich drei andere einen Kreuzbandriss und ein
weiteres Dutzend erleidet die typischen Ermüdungsbrüche, von denen sich
anschließend eine Patientin durch den Gips eine Unterschenkelthrombose mit
Lungenembolie und Todesfolge einhandelt, dann sieht die Gesamtbilanz sogar
negativ aus. Trotzdem kann man immer noch zu Recht behaupten, dass Sport
gesund sei, weil er die Brustkrebsrate (Angst!) um ein Drittel [rel. %!]
gesenkt habe."
Aus: Udo Pollmer, Susanne
Warmuth, Gunter Frank: "Lexikon der Fitness-Irrtümer: Missverständnisse,
Fehlinterpretationen und Halbwahrheiten von Aerobic bis Zerrung" Trau,
schau, wem - ein Blick in die Trickkiste. Seite 151f. PIPER 2003
"Kleine Unterschiede - große Fehlerwirkung ... Ich erlebe
es häufig, dass Ärzte, Hochschulmediziner und auch Fachjournalisten
partout [unbedingt] den Unterschied zwischen absoluten und relativen
Zahlen nicht verstehen wollen und sich auch nicht die Mühe machen, das
Kleingedruckte in Studien zu lesen. Als Folge lassen sie sich von
irreführenden Prozentangaben allzu leicht blenden. Deshalbt sollte die
Darstellung von Studienergebnissen in relativen Zahlen grundsätzlich
vermieden werden. Und Medizinjournalisten sollten die Ersten sein, die
diesen alten Verkaufstrick bloßstellen. Erst absolute Zahlen zeigen, ob
eine medizinische Behandlungsmethode einen nennenswerten Nutzen besitzt
oder nicht ..."
Aus: Dr. med.
Gunter Frank: "Gebrauchsanweisung für ihren Arzt - Was Patienten wissen
müssen" II. Faktencheck. Wie Sie den allgemeinen Nutzen einer
medizinischen Empfehlung überprüfen können. Checkliste, Teil 2: Fragen zur
Qualität der erhaltenen Antworten. Punkt 7: Werden die Studienergebnisse
in relativen oder absoluten Zahlen wiedergegeben? Kleine Unterschiede -
große Fehlerwirkung. Seite 69f. 2. Auflage KNAUS 2014
11. Brief: "Lesekunst"
pdf
>>>
Aus: Aus: Herbert Immich (1917-2002, bis 1982 Prof. f. Biometrie u.
Medizinische Statistik, UNI Heidelberg, FA f. Innere Medizin):
"Paradigma
Epidemiologie - [17-] Briefe an eine ehemalige Studentin [Philine]"
11.Brief: 11. Lesekunst S.109-116
Selbstverlag St. Peter-Ording 1991
Die Fitness-Empfehlungen sind wissenschaftlich gesichert - Trau, schau, wem - ein Blick in die Trickkiste
pdf
>>>
Aus: Udo Pollmer, Susanne Warmuth, Gunter
Frank: "Lexikon der Fitness-Irrtümer: Missverständnisse,
Check, Fehlinterpretationen und Halbwahrheiten von Aerobic bis Zerrung"
S.148 - 158 PIPER 2003
Bullshit:
=
Mist, Scheiß, Phrasendrescherei, Geschwätz, Gefasel,
Geschwafel, Blödsinn, Unsinn reden, Humbug, Schwindel, Täuschung, Mogelei,
Bluff.
Der Begriff
"Bullshit" stammt vom amerikanischen Philosophen
Harry Gordon Frankfurt
(b.1929) - Prof. em. für Philosophie an der Princeton Universität in New
Jersey (USA). Buch:
"Bullshit"
SUHRKAMP 2006 [On Bullshit 2005 (1986)]. Seine Arbeitsgebiete
umfassen Ethik, Philosophie des Geistes, Handlungstheorie und die
Philosophie des 17. Jahrhunderts. Sein gewählter Buchtitel klingt
unappetitlich und wirkt provokativ.
Das Werk soll
jedoch eine eindringliche Anleitung zum bewussten und verantwortlichen
Umgang mit unserer menschlichen Sprache
sein.
"Gerade in dieser fehlenden Verbindung zur Wahrheit - in dieser
Gleichgültigkeit (Indifferenz)
gegenüber der Frage, wie die Dinge wirklich sind
-
liegt meines Erachtens das Wesen des Bullshits
."
Warum gibt es soviel Bullshit?
"Bullshit ist immer dann unvermeidbar, wenn die Umstände Menschen dazu
zwingen, über Dinge zu reden, von denen sie nichts verstehen. Die
Produktion von Bullshit wird also dann angeregt, wenn ein Mensch in die
Lage gerät oder gar verpflichtet ist, über ein Thema zu sprechen, das
seinen Wissensstand hinsichtlich der für das Thema relevanten Tatsachen
übersteigt."
"Die gegenwärtige Verbreitung von Bullshit hat ihre tieferen Ursachen auch
in diversen Formen eines Skeptizismus, der uns die Möglichkeit eines
zuverlässigen Zugangs zur objektiven Realität abspricht und behauptet, wir
könnten letztlich gar nicht erkennen, wie die Dinge wirklich sind."
"Es ist ungleich einfacher, Bullshit zu
erzählen, als sich in mühseliger Kleinarbeit um die Quellen und Belege
seiner Behauptungen zu kümmern. Umso schneller lässt sich Bullshit heute
über die weltweiten medialen Kommunikationsmöglichkeiten verbreiten, bis
keiner mehr weiß, was davon noch der Wahrheit entspricht. Und weil es so
mühsam ist, das Wahre herauszufiltern, interessieren sich schließlich
immer weniger Menschen dafür. Genau so erlebe ich den gesundheitlichen
Medienzirkus. Die einzige echte Epidemie, die das Gesundheitswesen
überrollt, ist der aktuelle Bullshit-Tsunami. Man kann heute alles
schreiben und mit allem begründen
...
Das jemand Bullshit verbreitet, merken Sie daran dass
►
der Vortragende unrealistische Erfolge propagiert, für die er schon längst
den Nobelpreis hätte bekommen müssen.
►
jemand so argumentiert: "Eine Studie in Amerika hat gezeigt ...
", ohne dass er in der Lage ist, Autor [Quelle] und genauen Inhalt
zu nennen.
►
jemand mit genau solchen exakten Aussagen
konfrontiert wird und dann behauptet, Studien seien ja nicht wichtig.
►
als Beweis ein Prominenter präsentiert wird, der mit der Methode
wunderbar gesund und schlank geworden ist.
►
auf berechtigte Fragen ausweichend reagiert wird und man sich auf höhere
Werte beruft oder Argumente nennt, die zwar interessant sind, mit der
Frage aber nichts zu tun haben.
Wenn auch nur einer der Punkte erfüllt ist, dann wissen Sie: Vorsicht,
akute Bullshit-Gefahr!"
Aus:
Dr. med. Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil III: Die
gesellschaftlichen Auswirkungen schlechter Medizin. Kapitel: Das Geschäft
mit der Angst: Wie schlechte Medizin uns seelisch krank und manipulierbar
macht. Bullshit: Wie Patienten verschaukelt werden. Seite 205f, 207f.
KNAUS 5.Auflage 2012
Zur Vermeidung von Bullshit
ist also nicht nur die Unterscheidung zwischen dem, was wahr ist, und dem,
was falsch ist, aufrecht zu halten, sondern auch darauf
zu achten, dass sprachliche Handlungen und Aussagen nicht
gleichgültig (indifferent) sind gegenüber der Wahrheit, d.h.
"gegenüber der Frage, wie die Dinge wirklich
sind."
Im Gegensatz zum
Lügner, der
absichtlich unwahre Behauptungen aufstellt und die Wahrheit daher auch
kennen muss, interessiert sich der
"Bullshitter"
gar nicht für die Wahrheit, denn da es ihm nur um leeres Getue geht, hat
er für sie keinerlei Verwendung. Somit ist der Bullshit für die Wahrheit
eine noch größere Gefahr als die Lüge.
Dr. med. Gunter Frank schreibt in seinem Buch "Gebrauchsanweisung für
Ihren Arzt - Was Patienten wissen müssen"
zum Thema "Wie
Sie die
Qualität der Information
[einer medizinischen Empfehlung]
beurteilen können"
Folgendes:
"Will man mit wissenschaftlichen Studien die
Zukunft vorhersagen, stößt man auf ein Problem: den
ZUFALL.
Die Natur ist so unglaublich vielfältig, dass es
niemals gelingen wird, alle möglichen Varianten in einer
wissenschaftlichen Berechnung zu berücksichtigen. Und so kommt es vor,
dass Studienergebnisse Sachverhalte zu belegen scheinen, die in
Wirklichkeit gar nicht zutreffen. Diese Abweichungen von der Wirklichkeit
nennt man "statistische Fehler" , und die zufälligen
Fehlermöglichkeiten kommen natürlich auch in medizinischen Studien zum
Tragen
... Zwei Hauptfehler
[1. Fehler = falsch positives Ergebnis; 2. Fehler = falsch negatives
Ergebnis; siehe unten]
müssen in einer guten Studie so
weit wie möglich ausgeschlossen werden ... Der Zufall schien lange ein
übermächtiger Gegner der Wissenschaft zu sein. Aber ein 18-Jähriger konnte
dieses knifflige Problem lösen. Der deutsche Mathematiker Johann Carl
Friedrich Gauß (1777-1855) hatte in jungen Jahren die entscheidende Idee.
Man kann Ergebnisse zwar nicht exakt vorhersagen, aber man kann die
Wahrscheinlichkeiten berechnen, mit der sie eintreffen. Gauß schuf
damals die Grundlagen für die mathematische Statistik und
Wahrscheinlichkeitsrechnung, mit der man Risiken und Chancen in Prozenten
ausrechnen kann. Begriffe wie "Gauß'sche Glockenkurve",
"Standardabweichung" und "Stichprobe" sind heute in der Wissenschaft gang
und gäbe. Zwar kann man auch mit Statistik und
Wahr-scheinlichkeitsrechnung keine 100-prozentige Treffsicherheit
erreichen, ein Restrisiko, falsch zu liegen, bleibt (prinzipiell) immer
bestehen ...
In medizinischen Studien werden die Ergebnisse von besonders vielen
schwer zu berechnenden Faktoren beeinflusst. Studienteilnehmer sind keine
identischen Würfel, sondern unterscheiden sich in vielfältiger Weise.
Genetik, Lebensumstände, die Situation in Familie oder Beruf oder noch
unbekannte Wechselwirkungen - alles Mögliche kann die Testergebnisse eine
Studie beeinflussen. Weil es unmöglich ist, sämtliche Einflussfaktoren zu
erfassen (und Studien dann auch schlicht nicht mehr durchführbar wären),
hat man sich auf einen Kompromiss geeinigt. Eine medizinische
Studie gilt dann als gut, wenn sie den Fehler erster Ordnung zu 95 und den
Fehler zweiter Ordnung zu 80 Prozent ausschließt. Das bedeutet, das
positive Ergebnis [Trefferquote/Sensitivität] einer Studie läßt sich auf
95 Prozent der Gesamtbevölkerung übertragen, und das negative Ergebnis
[Spezifität] auf 80 Prozent ..." Aus:
Dr. med. Gunter Frank: "Gebrauchsanweisung für ihren Arzt - Was Patienten
wissen müssen" II. Faktencheck. Wie Sie den allgemeinen Nutzen einer
medizinischen Empfehlung überprüfen können. Wie Sie die Qualität der
Information beurteilen können. Seite58-62. 2. Auflage KNAUS 2014
Ein Test kann vier Ergebnisse haben
Aus: Gerd Gigerenzer: "Risiko - Wie man die richtigen Entscheidungen trifft"
Kapitel 9: Was Ärzte wissen müssen. Jeder kann Testergebnisse verstehen.
Werkzeuge zum Denken, Abb 9.2., S.220, btb 4.Auflage 2013

Sensitivität (Trefferquote): wörtlich: "Empfindlichkeit" "Die tatsächlich Kranken"
Die Sensitivität eines Tests auf eine Krankheit ist der Anteil der positiv getesteten Personen von allen getesteten Personen,
die die betreffende Krankheit auch tatsächlich haben.
Die Sensitivität ist also gleich der bedingten Wahrscheinlichkeit p(positiv/krank) eines positiven Testergebnisses,
wenn die Krankheit vorliegt.
Sensitivität und Falsch negativ Rate addieren sich zu 100 %.
"Kein Fisch weit und breit!"
Der Fehler Zweiter Art - Falsch Negativ

"Wenn man beim Angeln nichts fängt, heißt das noch
lange nicht, dass im Teich keine Fische sind!
Aus: Hans-Peter Beck-Hornholdt, Hans-Hermann Dubben: "Der Hund, der Eier legt.
Erkennen von Fehlinformation durch Querdenken" Der Übersehfehler
(Fehler zweiter Art)Abb. 21, S.116 rororo 2001
Falsch-negativ-Rate: Ist der Anteil negativer Testergebnisse bei Menschen mit betreffender Krankheit oder Merkmal. =
Fehler 2. Art (siehe unten)
Der Test fällt negativ aus, obwohl das überprüfte Merkmal (Infektion, Schwangerschaft, Krebs, AIDS usw.) tatsächlich vorliegt!
Beim Mammographie-Screening liegt die Falsch negativ Rate beispielsweise zwischen 5 und 20%,
je nach dem Alter (49.-69.LJ.) der untersuchten Frauen. Das bedeutet, bei 5 bis 20% der untersuchten Frauen mit Brustkrebs
ist das Testergebnis negativ, d.h.: das Karzinom wird übersehen.
Siehe auch unter: www.mammographie-screening-online.de
Wie "sicher" ist der HIV-Test ?
pdf
>>>
Dr. med. Dr. Public Health Reinhard Bornemann - Internist, Epidemiologe I. Med. Klinik Städtische
Kliniken Bielefeld-Mitte Fakultät für Gesundheitswissenschaften Universität Bielefeld. http://dresden.aidshilfe.de/wp-content/uploads/testsicherheit1.pdf
Spezifität: wörtlich: "Eigentümlichkeit", "Besonderheit"
"Die tatsächlich Nichtkranken"
Die Spezifität eines Tests auf eine Krankheit ist der Anteil der negativ getesteten Personen von allen getesteten Personen,
die die betreffende Krankheit tatsächlich nicht haben.
Die Spezifität ist also gleich der bedingten Wahrscheinlichkeit
p(negativ/nicht krank) eines negativen Testergebnisses, wenn die Krankheit nicht vorliegt.
Spezifität und Falsch positiv Rate addieren sich zu 100 %.
"Herauspicken von Häufungen"
Fehler Erster Art - Falsch Positiv

"Der texanische Scharfschütze schießt auf ein Tor, malt um das Einschussloch
eine Zielscheibe und freut sich über den Volltreffer!"
Aus: Hans-Peter Beck-Hornholdt, Hans-Hermann Dubben: "Der Hund, der Eier legt.
Wir backen uns eine Schlagzeile. Zufällige und echte Häufung. Über Zufälle
und Ursachen, Abb. 7, S.38 rororo 2001
Falsch-positiv-Rate: Ist der Anteil positiver Testergebnisse bei Menschen ohne die betreffende
Krankheit/das Merkmal tatsächlich zu haben.
= Fehler 1. Art (siehe unten)
Der Test fällt positiv aus, obwohl das überprüfte Merkmal (Infektion, Schwangerschaft, Krebs, AIDS usw.) tatsächlich
nicht vorliegt!
Beim Mammographie-Screening liegt die Falsch-positiv-Rate beispielsweise zwischen 5 und 10%,
je nach Alter (49.-69.LJ.) der untersuchten Frauen.
Das bedeutet, bei 5 bis 10% der untersuchten Frauen ohne Brustkrebs ist das Testergebnis falsch positiv,
das heißt, es wird der Verdacht auf ein Karzinom gestellt, das gar nicht vorhanden ist.
Falsch positiv Rate und Falsch negativ Rate eines Tests hängen voneinander ab: Verringert man die eine, so erhöht man im Allgemeinen die andere.
Würden Sie einen Feuermelder kaufen, der eine Fehlalarmquote von 5% (falsch positiv, Fehler 1. Art) hat und der bei 20% der Brände
(falsch negativ, Fehler 2. Art) keinen Alarm schlägt? (siehe unten!)
Warum werden diese wichtigen Erkenntnisse und Informationen im "Österreichischen Brustkrebs-Früherkennungsprogramm" (Beginn Jänner 2014) verschwiegen?
www.frueh-erkennen.at
TGAM: Aktueller wissenschaftlicher Kenntnisstand zum Mammographie-Screening (2014) pdf
>>>
Aus: www.tgam.at/userupload/editorupload/files/files/Verein/MG-Meeting2014/tgam_mammogr_patienteninfo_kurz_24jan2014.pdf
ÖGAM: Möglichkeiten und Grenzen des Brustkrebs-Screening.Wie Hausärzte Frauen bei einer informierten Entscheidung
unterstützen können pdf >>>
(2014) www.oegam.at/service/downloads/?no_cache=1&tx_drblob_pi1%5BdownloadUid%5D=616
"Der Umgang mit KOMPLEXITÄT und UNSICHERHEIT ist eine nicht unbekannte Aufgabenstellung in der Medizin - vor allem in der Allgemeinmedizin,
die sich mit dem gesamten Menschen und seinen UNWÄGBARKEITEN beschäftigt. Auch in diesem Fall müssen wir damit leben, dass es echte GEWISSHEITEN
nicht gibt. Weder der Nutzen noch der Schaden sind eindeutig quantifizierbar, und es gibt keine Anhaltspunkte, aufgrund derer man klar vorhersagen
könnte, welche Frau [von der Mammographie] profitieren wird und welche nich. Selbst im Nachhinein ist es nicht immer möglich zu klären, ob eine
Behandlung lebensrettend war oder möglicherweise gar unnötig ..."
Aus: ÖGAM: Möglichkeiten und Grenzen des Brustkrebs-Screenings. Wie Hausärzte Frauen bei einer informierten Entscheidung unterstützen können"
Auszugsweise aus Vorwort. S.4, 1.Auflage Jänner 2014
TGAM: Aktuelle Debatte zum Thema Mammographie-Screening (2014) pdf
>>>
Wahrscheinlichkeit p(A): p: power = Macht, probability = Wahrscheinlichkeit
Ein Maß für die Ungewissheit, die mit einem Ereignis oder mit dem Vorliegen eines Merkmals verknüpft ist. Oder anders formuliert: Eine Einstufung
von Aussagen und Urteilen nach dem Grad der Gewissheit (Sicherheit).
"Nahezu alles im sozialen Leben wird durch die seltenen, aber Folgenschweren Erschütterungen und Sprünge hervorgerufen. Dennoch konzentrieren sich fast
alle, die sich eingehender mit dem sozialen Leben befassen, auf das "Normale" und benutzen für ihre Schlussfolgerungen "Glockenkurven"-Methoden
[Wahrscheinlichkeitsverteilung um den Mittelwert (= Median = Zentralwert), Häufigkeitsverteilung, Normalverteilung n. Carl Friedrich Gauß (1777-1855)],
die uns so gut wie gar nichts sagen. Weshalb das so ist? Weil die Glockenkurve [GIB = Großer Intellektueller Betrug] große Abweichungen ignoriert und
nicht mit ihnen umgehen kann, uns aber das Gefühl gibt, wir hätten die Ungewissheit gebändigt."
Aus: Nassim Nicholas Taleb (b.1960, philosophischer Essayist, Forscher in den Bereichen Statistik, Zufall und Epistemologie): "Der schwarze Schwan: Die
Macht höchst unwahrscheinlicher Ereignisse" (The Black Swan: The Impact of the Highly Improbable" Random House 2007) Seite 10. Carl Hanser 2008
"The Median isn`t the Message" pdf
>>>
Diognosed with Mesothelioma on VII/1982
"What does "median mortality of eight months" signify in our vernacular?
Stephen Jay Gould (1941-2002) US-amerikanischer Paläontologe, Geologe, Evolutionsbiologe
Median = Zentralwert/Mittelwert, Mean = Average/Durchschnitt
Aus: http://jonathantreasure.com, www.statisticshowto.com/probability-and-statistics/skewed-distribution/
"Die Power ist die Wahrscheinlichkeit, dass ein tatsächlicher vorhandener Unterschied zwischen zwei Therapien in einer Studie bemerkt wird."
Die Väter des Hypothesentests, Jerzy Neyman (1894-1981, polnischer Mathematiker) und Egon Pearson (1895-1980, britischer Statistiker;
Sohn von Karl Pearson (1857-1936), den Begründer der modernen Statistik) schrieben im Jahre 1933 folgendes: "No test based upon a theory of
probability can by itself provide any valuable evidence of the truth or falsehood of a hypothesis" -
"Kein Test, der auf einer Wahrscheinlichkeitstheorie beruht, kann von sich aus nützliche Belege für
die Richtigkeit oder Unrichtigkeit einer Hypothese liefern". Das bedeutet, dass die Statistik den letzten Beweis gar nicht liefern kann.
Für einen ausreichenden Beweis für die Alltagstauglichkeit eines Ergebnisses muss immer die Erfahrung in die
Beurteilung mit einfließen. Ein einfaches Beispiel - "Die Forellen-Studie" soll diesen Zusammenhang verdeutlichen.
"Nehmen wir an, wir haben einen Fischköder entwickelt, von dem wir glauben, dass er besonders gut Forellen anzieht. Wir wollen dies im Rahmen einer
kontrollierten Studie [EbM 1a] testen. Dafür werfen wir den Köder 100-mal in den Fluss, an 10 verschiedenen Stellen und an verschiedenen
Wochentagen. Wir betreiben viel Aufwand, um den Zufall bei der Bewertung unserer Fangergebnisse auszuschließen. Wenn wir zusammenrechnen, was wir
mit dem neuen Köder gefangen haben, kommen wir auf einen Forellenanteil von 63%. Klingt nicht schlecht, aber etwas können wir nicht wissen,
obwohl es für unser abschließendes Urteil wichtig ist: Wir kennen nicht den Anteil von Forellen an der Gesamtmenge der
Fische im Fluss. Beträgt der Anteil nur 10%, ist das Angelergebnis von 63% hervorragend und spricht für die Wirksamkeit des Köders.
Liegt der Anteil bei 80%, spricht unser Angelergebnis mit 63% eher dafür, dass der Köder Forellen verscheucht. Nun kann man ins Labor
ein Aquarium stellen, es mit Fischen füllen, von denen 50% Forellen sind. Mache ich hier meine Angelversuche mit dem Forellenköder,
kann ich den Erfolg besser einschätzen. Angle ich über 50% Forellen, wirkt er, bei weniger als 50% ist er nicht so gut.
Aber auch bei diesem Versuchsaufbau fehlt etwas: Es sind die Einflussfaktoren der Natur, die ich mit meinem
Laborversuch ausgeschaltet habe und die das Ergebnis stark beeinträchtigen können. Denn vielleicht verhalten sich Forellen unter bestimmten Wind-
und Strömungsverhältnissen anders, oder eher die Wassertemperatur spielt eine Rolle. Man kann es drehen und wenden, wie man möchte, statistische
Studien können niemals den ultimativen Beweis dafür liefern, ob eine Therapie tatsächlich hilft. Sie können nur die Wahrscheinlichkeit angeben
... Aber ob der Forellenköder tatsächlich einen guten Fang beschert, entscheidet am Ende der Angler selbst ... Ich
lasse ... [einen erfahrenen Angler] ein ganzes Jahr lang mit diesem Köder angeln und bitte ihn danach um seine Meinung. Das ist keine Statistik, sondern
Empirie, das heißt Wissen, das auf Erfahrung beruht. Hier schließt sich im Idealfall der Kreis. Eine Idee entwickelt sich aus Erfahrung, sie wird
statistisch auf ihre wahrscheinliche Wirkung hin geprüft, die Endbeurteilung ihres Nutzens trifft dann wieder der erfahrene Praktiker.
Es ist es gedacht, und so sollte es sein.
Wenn man also statistische Studien als wissenschaftliches Argument für Empfehlungen und Therapien nutzt, darf man nicht sagen, dass die Studien
einen Zusammenhang bewiesen haben. Korrekterweise müsste man vielmehr sagen, dass die Wahrscheinlichkeit hoch ist, dass es
sich in Wirklichkeit auch so verhalten wird. ... Aufgrund all dieser Fallstricke würde kein Biometriker auf die Idee
kommen, dass medizinische Statistik einem Arzt die Therapien für seine Patienten vorschreiben kann ... Wir Menschen bestehen nun einmal nicht aus statistischen
Mittelwerten, sondern die Natur möchte eine Streuung von Merkmalen, das heißt, wir sind einfach unterschiedlich."
Aus: Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der
täglichen Behandlung. Kapitel: Gute Medizin: Klare Regeln sind nicht verhandelbar. Die Forellenstudie. S.64, Weitere Fallstricke. S.67, KNAUS
5.Auflage 2012
"Doch selbst wenn man einmal theoretisch ideale Forscher und ideale Studien
annimmt, so bleibt festzuhalten, dass die Medizin immer noch eine
"Kunst von Wahrscheinlichkeiten" oder im besten Falle eine
"Wissenschaft der Unsicherheiten" ist, wie es William Osler
(1849-1919), der als Vater der modernen Medizin gilt, ausdrückte. Geändert
hat sich daran nichts. Donald Miller, Professor für Chirurgie an der
University of Washington, über die heutige Medizinforschung:
"Wissenschaftliche Beweisstandards sind nicht einheitlich und exakt
definiert. Messstandards, die Art der Berichterstattung und Bewertung der
Ergebnisse variieren genau wie die Experimentierpraktiken. Die
Wissenschaft preist objektive Sicherheit, doch oft treten subjektive
Meinungen und ein Konsens unter Forschern an die Stelle von echter
Unwiderlegbarkeit."
In: Prof. Dr.med. Donald W. Miller, Jr.: "On Evidence, Medical and Legal," presented to the Seattle Surgical Society ( May 22, 2006).
Aus: Torsten Engelbrecht, Claus Köhnlein: "Virus Wahn - Vogelgrippe (H5N1), SARS, BSE, Hepatitis C, AIDS: Wie die Medizin Industrie
ständig Seuchen erfindet und auf Kosten der Allgemeinheit Milliarden Profite macht" S.12. EMU 3.Aufalge 2006
Eintrittswahrscheinlichkeit (Schadenswahrscheinlichkeit, Schadenshäufigkeit) bezeichnet den statistischen Erwartungswert oder
die geschätzte Wahrscheinlichkeit, für das Eintreten eines bestimmten Ereignisses in einem bestimmten Zeitraum in der Zukunft.
Wenn ein Ereignis A nicht eintreten kann, dann ist seine Wahrscheinlichkeit p(A) gleich null.
► p(A) = 0 =
unmögliches Ereignis
und wenn es mit Sicherheit eintritt, ist p(A) gleich eins► p(A) = 1 =
sicheres Ereignis
In allen anderen Fällen liegt die Wahrscheinlichkeit p(A) zwischen null und eins! Werte in der Nähe von 0 =
unwahrscheinliches Ereignis
Werte in der Nähe von 1 = wahrscheinliches Ereignis
Wie der Nobelpreisträger (1965) Richard Feynman (1918-1988) sagte: "Wir wissen nicht, wie sich ein Ereignis unter vorgegebenen
Umständen voraussagen lässt. Unsere Möglichkeiten beschränken sich auf die Vorhersage der Eintrittswahrscheinlichkeit zweier verschiedener Geschehnisse."
Aus: Gregg Braden: "Der Jesaja Effekt. Das verborgene Wissen von Prophezeiungen und Gebeten alter
Kulturen neu entschlüsselt" (The Isiah Effekt: Decoding the Lost Science of Prayer and Prophecy" 2000) Seite 144: Zeitbeugung KOHA 2009
Zufallswahrscheinlichkeit, Signifikanzniveau - Die Konvention eines 5%igen Signifikanzniveaus p≤ 0,05
In der wissenschaftlichen Literatur gilt ein Ergebnis im allgemeinen genau dann als "signifikant" (gültig), wenn die
Wahrscheinlichkeit, dass es sich um einen Zufallsbefund (ein zufälliges Ergebnis) handelt, höchstens 5% beträgt, was mit dem Ausdruck
p ≤ 0,05 angegeben wird. D.h.: Von 100 "gleichen" Studien ist zu erwarten, das jede 20. Studie
(5%, 5 Studien) nicht signifikant ist, d.h. die Ergebnisse beruhen auf reinen Zufall.
(Von 10.000 gleichen Studien ... 500 Studien nicht signifikant ... die Ergebnisse beruhen auf reinen Zufall)
"In science, a "p value" indicates the strength [power] of associations; anything less than 0.05 we consider proof of an association."
Aus: John Jacob Cannell (b.1948, MD): "Athlete's Edge: Faster, Quicker, Stronger with Vitamin D" Chapter 9:
Is Athletic Performance Associated With Vitamin D Levels? Vitamin D and Athletic Performance in Non-Elite Athletes. p 135. Here and Now Books 2011
Der p-Wert ist die Wahrscheinlichkeit, dass die Studie zufällig ein positives Ergebnis zeigt, obwohl die untersuchten Behandlungen sich in Wirklichkeit
nicht unterscheiden. Wenn die Wahrscheinlichkeit kleiner als 5% ist, nennt man das Ergebnis statistisch signifikant.
"Wenn man ein unwirksames Medikament in 20 Studien gegen Placebo testen würde, ist aufgrund statistischer Schwankungen damit zu rechnen, dass dabei in 1
Studie ein falsch positives Ergebnis herauskommen würde, das heißt, man würde in 5% der Fälle irrtümlich
annehmen, das Medikament sei wirksam. Da dies aber sehr unwahrscheinlich ist, nimmt man an, dass das Medikament mit 95% Sicherheit wirkt
... Wenn nun aber nur das positive Ergebnis veröffentlicht wird und die 19 negativen im Papierkorb landen, bedeutet dann die Signifikanz von 5%
tatsächlich immer noch, dass auch die Irrtumswahrscheinlichkeit 5% beträgt? ... Zunächst einmal ist es nicht absurd, dass positive Ergebnisse
eher veröffentlicht werden als negative. Das Phänomen ist als die so genannte publication bias bekannt ... In jedem
Fall ist die Irrtumswahrscheinlichkeit höher als die Signifikanz; übrigens auch dann, wenn nicht ein, sondern mehrere Endpunkte untersucht
werden .. Die Signifikanz hat nur etwas mit der Studie zu tun, für die sie berechnet wurde, und nichts mit anderen veröffentlichten oder nicht
veröffentlichten Studien ... Die Signifikanz entspricht der Wahrscheinlichkeit, dass der Fehler begangen wird, ein unwirksames Medikament als wirksam zu
deklarieren. Die Irrtumwahrscheinlichkeit ist jedoch etwas ganz anderes: Sie ergibt sich aus dem Verhältnis von richtig positiven zu der Gesamtzahl
positiver Ergebnisse ... Worauf es ankommt, ist, dass die Wahrscheinlichkeit, dass bei einem positiven Studienergebnis das geprüfte Medikament
wirklich wirksam ist, vom Verhältnis der positiven und negativen Studienergebnisse und damit vom "Riecher" der jeweiligen Forschungsgruppe abhängt ...
Die Signifikanz täuscht eine Sicherheit des Ergebnisses vor, die so nicht existiert. Für alle guten und sehr guten Studien, die auf dem
5%-Niveau signifikant sind und mit denen wir unser therapeutisches Tun begründen, gilt, dass die Wahrscheinlichkeit, dass es sich um ein
Zufallsergebnis handelt, nicht bei 5%, sondern irgendwo zwischen 10% (sehr selten) und 40% (häufig) liegt." Aus:
Wolfgang Weihe: "Klinische Studien und Statistik: Von der Wahrscheinlichkeit des Irrtums" Dtsch Arztebl 2004;
www.aerzteblatt.de/v4/archiv/artikel.asp?id=41130
Das Signifikanzniveau (p-Wert) ist rein willkürlich festgelegt, aber eine allgemein und international akzeptierte Konvention.
"... was Forscher meinen, wenn sie das Wort "bedeutend" verwenden. Wenn Sie oder ich das Wort verwenden, dann bezeichnen wir damit
normalerweise etwas Großes oder Ausgeprägtes, aber wenn Forscher dasselbe Wort benutzen, dann reden sie über eine "statistische Bedeutung".
Wenn sich zeigen lässt, dass die Wahrscheinlichkeit, allein durch Zufall auf einen Unterschied zu stoßen, relativ gering ist, dann heißt es, der
Unterschied ist "statistisch bedeutsam", unabhängig vom Ausmaß des Unterschieds. Forscher berechnen routinemäßig die statistische Bedeutung
ihrer Erkenntnisse, das heißt, die Wahrscheinlichkeit, dass die von ihnen beobachteten Unterschiede kein einfacher Zufall sind.
Anthony Colpo (b.1968, US-Wissenschaftsjournalist): "Der große Cholesterin-Schwindel. Warum alles, was man Ihnen
über Cholesterin, Diät und Herzinfarkt erzählt hat, falsch ist!" (The Great Cholesterol Con) KOPP 2009
In den letzten Jahrzehnten hat die "statistische Signifikanz" eine herausragende Rolle in der Wissenschaft bekommen und
sich zur heiligen Kuh entwickelt. So ist das Hauptkriterium für die Annahme eines Manuskripts zur Veröffentlichung in einer Fachzeitschrift in
sehr vielen Disziplinen ein "signifikantes" Ergebnis, was eine wahre Jagd nach Signifikanzen ausgelöst hat. Allerdings können auch Ergebnisse,
die diese Bedingungen erfüllen, falsch sein! Die Toleranz dafür wird aber auf 5% begrenzt, das heißt,
ein fünfprozentiges Risiko für falsch positive Ergebnisse gilt als akzeptabel. (Fehler 1.Art, siehe unten)
Die große Bedeutung, die signifikante Ergebnisse und damit die Signifikanztests durch diese Veröffentlichungspolitik gewonnen haben,
verstellt zum Teil den Blick auf andere wichtige Aspekte, zum Beispiel, ob das statistisch signifikante Ergebnis überhaupt irgendeine
Frage von Relevanz (Bedeutsamkeit) beantwortet.
Übrigens wurde früher fast ausschließlich mit einem Signifikanzniveau von 0,27%, das heißt p≤ 0,0027,
gearbeitet. [Lothar Sachs: "Angewandte Statistik" Springer Verlag 5. Auflage 1978] D.h.: Von
10.000 gleichen Studien ist zu erwarten, dass 27 Studien nicht signifikant sind, d.h. die Ergebnisse beruhen auf reinen Zufall.
Da stieß man nicht auf so viele signifikante Ergebnisse und musste entsprechend weniger publizieren.
"Die medizinische Fachwelt hat nach mehr als 30 Jahren ausgezeichneter Propaganda erfolgreich die vollkommen iatrogene "Pseudokrankheit" genannt
"Hypercholesterinämie" und die damit zusammenhängende Störung namens "Cholesterin-Neurose" geschaffen. Nach Jahrzehnten erfolgloser Versuche,
diese "Krankheit" durch eine fettarme Ernährung und ein ganzes Arsenal von Cholesterin senkenden Medikamenten zu heilen, ist die medizinische Fachwelt
über die magische Kugel gestolpert, die Heilung dieser gefürchteten künstlichen Krankheit - Statine"
Peter Langsjoen (b. 1954, MD,FACC, US-Kardiologe, International Coenzyme Q10 Association (IQA), www.icqa.org)
S.120, in Anthony Colpo: "Der große Cholesterin-Schwindel. Warum alles, was man Ihnen über Cholesterin, Diät und Herzinfarkt erzählt hat, falsch ist!"
(The Great Cholesterol Con) KOPP 2009
Für einen Wissenschaftler sind die gegenwärtig Monat für Monat erscheinenden "neuen Erkenntnisse" in der biomedizinischen Forschung
selbst auf engen Spezialgebieten kaum noch zu bewältigen.
Die Wissenschaftspolitik fördert heute nur die Informations-Qantität, während die Qualität kaum Beachtung findet, höchstens in dem Sinne,
dass die "Qualität" einer Zeitschrift anhand der Quantität der Zitierungen bewertet wird.
Der Impact factor - Journal Impact Factor (JIF) - Einflussfaktor entspricht der durchschnittlichen Anzahl der Zitate, die ein Artikel
dieser Zeitschrift innerhalb der ersten beiden Kalenderjahre nach seinem Erscheinen erzielt. Der Impact Faktor einer Fachzeitschrift misst, wie oft
andere Zeitschriften einen Artikel aus ihr zitieren. Ein Bewertungssystem, mit dem man die Gewichtung des wissenschaftlichen Einflusses für jede
einzelne Fachzeitschrift (z.B. Lancet, JAMA, NEJM, etc.) ermittelt.
Seitdem gilt es, in Zeitschriften mit hohem Impact Factor zu publizieren. Die Bewertung wird ständig aktualisiert und von Thomson Science, einer Abteilung
der Agentur Reuters - http://thomsonreuters.com/products_services/science/free/essays/impact_factor - verwaltet und gegen Gebühr zu Verfügung gestellt.
Wissenschaftsbewertung wird so zu einem einträglichen Geschäft.
"Auch die Bewertung eines Wissenschaftlers wird heute mithilfe des Impact
Factors vorgenommen. Seine Bedeutung wird anhand eines Punktesystems
ermittelt. Besonders viele Punkte gibt es, wenn er eigene Artikel in
besonders hoch gewichteten Zeitschriften publiziert. Punkte gibt es auch,
wenn man in Publikationen anderer Kollegen zitiert wird ... Mit vielen
Punkten wiederum rückt er auf der Rangliste der höchstbewerteten
Wissenschaftler nach oben und gewinnt weltweit an Ansehen. Ganze
Hochschulfakultäten lassen sich mittlerweile untereinander vergleichen,
indem man die Punkte des jeweiligen Impact Factors der dort tätigen
Wissenschaftler addiert. Je höher die Punktezahl, desto besser die
Universität ... Der
Impact Factor - Die Zementierung des Irrtums in der Wissenschaft. Die
Antwort lautet: Weil der Irrtum heute nicht an eine Person geknüpft ist,
die dann irgendwann die Bühne freimacht, sondern an ein System. Die
medizinische Wissenschaft produziert heute weitgehend Forschung, die nicht
dem Erkenntnisgewinn, dem Herausfinden von Vor- und Nachteilen einer
Therapie dient, sondern nur dem einen Zweck, die Lehrmeinung zu
verteidigen, auch dann, wenn sie schon längst zur Ideologie geworden ist.
Damit verrät sie das, was eine Wissenschaft eigentlich ausmacht:
Objektivität und produktiver Streit um die beste Lösung. Sie ist zum Feind
echter Wissenschaft geworden."
Aus:
Gunter Frank:
"Schlechte Medizin: Ein Wutbuch" Teil II: Die Ursachen schlechter Medizin.
Kapitel: Ideologie verdrängt Wissenschaft: Wie Irrtümer zementiert werden.
Der Impact Factor: Die Zementierung des Irrtums in der Wissenschaft. Seite
177, 175. KNAUS 2012.
Aber
Masse
allein
- "massenweise überflüssige Publikationen ohne Erkenntnisgewinn" -
nützt
nichts!
Wenn die guten Arbeiten in der
Informationsflut versinken, dann haben wir es mit Desinformation zu tun.
"Die Leidtragenden sind die Patienten, und viele von ihnen bezahlen es mit
ihrem Leben."
[S.183]
"Der
Impact Factor baut auf der Annahme auf, dass ein Wissenschaftler immer
dann zitiert wird, wenn seine Arbeit besonders bedeutend für den
wissenschaftlichen Fortschritt ist, und dass eine Fachzeitschrift nur dann
hoch bewertet ist, wenn sie den Erkenntnisstand der aktuellen Forschung
besonders gut abbildet. Doch diese Annahme ist grundfalsch. Es geht um
etwas ganz anderes. Es beginnt mit einigen formalen Einschränkungen: Bei
der Bewertung werden nur englischsprachige Zeitschriften berücksichtigt,
Buchbeiträge gar nicht und nur solche Publikationen und Zitierungen, die
nicht mehr als 2 Jahre zurückliegen. Nicht unbedingt gut für eine
gründliche, aber eben auch längerfristig angelegte Forschung ...
Festzuhalten bleibt, dass das System des Impact Factors großen Einfluss
auf das Verhalten der Wissenschaftler und die Ausrichtung ihrer Forschung
hat. Heute wird man nicht zur anerkannten Forscherpersönlichkeit, indem
man aussagekräftige Bücher zu einem Thema verfasst ... Heute macht man
Karriere, wenn es einem gelingt, ein Forschungsergebnis in möglichst
kleine Teile zu zerhacken und diese in möglichst vielen Zeitschriften
unterzubringen, sodass am Ende eine diffuse Huldigung der bestehenden
Lehrmeinung herauskommt ... Wenn die Punktezahl sinkt, gibt es weniger
Geld und damit weniger Forschungsmittel ... ,dass es unmöglich wird, die
eigenen Forschungsideen umzusetzen. So ist ein schlechtes Ranking eine Art
selbsterfüllende Prophezeiung. Doch noch schlimmer. Der Impact Factor
fördert Schummelei. Um die Zitierungspunkte zu sammeln, zitieren sich
Autoren vor allem selbst. Außerdem vor allem Autoren aus Zeitschriften mit
hohem Impact Factor, das erhöht die Bedeutung der eigenen Arbeit. Prof.
Alfred Kieser [b.1942, Prof. f. Betriebswirtschaftlehre u.
Organisationstheorie] drückt es zutreffend so aus: "Zeitschriften
mit einem hohen Impact Factor haben also nicht nur deswegen ein hohes
Prestige, weil sie häufig zitiert werden, sie werden auch häufig zitiert,
weil sie ein hohes Prestige aufweisen."
So beißt sich die Katze in den Schwanz. Beliebt ist auch, dass weniger
bekannte Wissenschaftler die besser bekannten zu gemeinsamen
Forschungsarbeiten zu motivieren versuchen ... mit dem Nutzen, als
Mitautoren angeführt zu werden ... Thematisch haben solche Artikel
besonders große Chancen, veröffentlicht zu werden, die ein aktuelles Thema
bearbeiten, dabei aber tunlichst darauf achten, bereits Etabliertes zu
bestätigen ... Das bedeutet nichts anderes als die Bankrotterklärung des
freien Denkens an der Universität ... Und so kommt es, dass das, was
Thomas Kuhn den Paradigmawechsel in der Wissenschaft nannte, nicht mehr
stattfindet. Die Revolution fällt aus. Der Irrtum ist zementiert." Aus:
Gunter Frank:
"Schlechte Medizin: Ein Wutbuch" Teil II: Die Ursachen schlechter Medizin.
Kapitel: Ideologie verdrängt Wissenschaft: Wie Irrtümer zementiert werden.
Der Impact Factor: Die Zementierung des Irrtums in der Wissenschaft.
Auszugsweise Seite 178-183. KNAUS 2012.
Was wir brauchen, ist nicht mehr, sondern
"bessere"
Forschung!
"Komplexität zu reduzieren ist
zwar sinnvoll, um
Durchsicht
zu gewinnen, was aber nicht selten zu Lasten der
Einsicht
in die tieferen Zusammenhänge von Lebensprozessen geht. Zwar ermöglicht
die naturwissenschaftliche Methode des Experiments verallgemeinerbare
Vorhersagen von Abläufen, Wissen also, das weitgehend widerspruchsfreie
Aussagen zulässt, doch der Preis ist eine hohe Abstraktion von den
komplexen Zusammenhängen des Lebens, wobei die Abhängigkeit von der
Versuchsanordnung, also von den Fragestellungen, die der Mensch an die
Wirklichkeit heranträgt, bestehen bleibt. Der Mensch als Subjekt ist immer
auch Teil der Gewinnung von Wissen. Die reine Objektivität des Wissens
gibt es nicht, denn das Subjekt agiert mit einer derart unvorhersagbaren
Komplexität, dass widerspruchsfreie und eindeutige Aussagen, die das
menschliche Handeln und das menschliche Schicksal betreffen, nicht möglich
sind."
Aus:
Michael von Brück
(b.1949):
"Wie können wir leben? Religion und Spiritualität in einer Welt ohne Maß"
Seite 13, C.H.BECK 2009
Signifikanz
(engl.: significance, "Bedeutsamkeit",
"Aussagekraft", "Stellenwert", lat. significans: bezeichnend, anschaulich)
Bezeichnung von Ergebnissen, bei denen es unwahrscheinlich ist, dass sie
durch Zufall zustande kamen.
Ein Maß der Wahrscheinlichkeit für die Richtigkeit einer
Aussage über
ein Stichprobenmerkmal im Verhältnis zur Grundgesamtheit.
Bezeichnet die bei jedem Test
vorgegebene Wahrscheinlichkeit des Eintretens eines Fehlers 1. Art (falsch
positives Ergebnis), d.h. die Wahrscheinlichkeit der Ablehnung einer
richtigen Nullhypothese
(keinerlei Effekt).
Mit anderen Worten:
Das Signifikanzniveau ist die meist in Prozenten
ausgedrückte "Zufalls-Irrtumswahrscheinlichkeit"
(p≤ 0,05), die für den Fall der Annahme der
Alternativhypothese angibt, wie viele falsche Entscheidungen getroffen
würden, wenn derselbe Test hundert Mal wiederholt würde.
Ein
5 %iges Risiko für falsch positive Ergebnisse gilt als akzeptabel!
"Der Verkauf und die Applikation von Medikamenten verläuft heute in der
Regel nach dem
Dogma, was verschrieben wird (oder werden
darf), ist statistisch signifikant wirksam und muss deshalb auch im
Einzelfall ungeprüft helfen. Der Unsicherheit in der individuellen
Wirksamkeit der Arznei wird in der Aufklärung des Patienten nicht in
vollem Ausmaß Rechnung getragen. Was geschähe aber, wenn dem mündigen
Patienten die Wirksamkeit einer Arznei wahrheitsgemäß nur mit der aus den
Voruntersuchungen bekannten "statistischen Wahrscheinlichkeit" versprochen
würde. Bei redlicher Aufklärung müsste man ihn darüber informieren, dass
nicht bekannt ist, wie er als Individuum auf die für ihn bestimmte
Therapie anspricht.
Das hätte ernsthafte Auswirkungen für alle Therapiemethoden mit bekannt
schädlichen Nebenwirkungen. Eine an die Realität angepasste Hilfe bestünde
dann in relevanten Fällen in der Verordnung von Einzelproben, die der
Patient vor ihrer Anwendung zunächst erproben müsste, um herauszufinden,
was dem Kranken wirklich hilft. Unmengen nutzloser Arzneimittel, die heute
bereits die Reinheit unseres Grundwassers bedrohen, Fehlbehandlungen,
induzierte Krankheiten durch Nebenwirkungen und der Verlust an Vertrauen
in die Medizin ließen sich durch diese Maßnahme deutlich verringern."
Fritz Albert Popp
(b.1938, dtsch. Biophysiker): "Biophotonen - Neue Horizonte in der Medizin
- Von den Grundlagen zur Biophotonik" 3. überarbeitete u. erweiterte
Auflage, HAUG 2006 (1983)
Unter
Hypothese
(Unterstellung, Behauptung, Voraussetzung, Grundlage) versteht
man in der Statistik eine anhand empirischer Daten zu prüfende Annahme.
Man unterscheidet als Gegensatzpaar Nullhypothese (H0) und
Alternativhypothese.
Häufig sagt die Nullhypothese aus,
dass ein bestimmter Zusammenhang nicht besteht.
Diese These soll verworfen werden, so dass die Alternativhypothese
als möglich (wahrscheinlich) übrig bleibt.
Diese Logik verwirrt den Anwender oft, sodass auch
der umgekehrte Weg möglich ist, die Nullhypothese wird als richtig
angenommen.
Beispiel: Nullhypothese (H0): "Wenn jemand ein Kind
ist, dann ist er älter als 18 Jahre"; Alternativhypothese: Wenn jemand ein
Kind ist, dann ist er nicht älter als 18 Jahre.
Kein Test ist perfekt!
Prinzipiell sind 2 Arten von falschen
Ergebnissen möglich:
Fehler 1. Art
(alpha-Fehler, "falsch positiv"):
Die zufällige Zusammenstellung der Stichproben kann dazu veranlassen, die
Nullhypothese zu verwerfen, obwohl sie in
Wirklichkeit richtig ist.
Z.B.: wird vermutet, dass ein
Mittel XYZ gegen Bluthochdruck wirksam ist, obwohl die beiden Testgruppen
sich in Wahrheit Blutdruck mäßig nicht unterscheiden.
Die Höhe dieser Irrtumswahrscheinlichkeit nennt man das alpha-Risiko
(Signifikanzniveau alpha). Man sagt auch, die Entscheidung ist bei
Unterlaufen eines alpha-Fehlers falsch positiv.
Der
Fehler 1. Art entspricht dem Irrtum eines automatischen Feuermelders,
der Alarm schlägt, obwohl es nicht brennt! Oder dem
Nachweis von Blut im Stuhl, obwohl kein Dickdarmkrebs vorliegt.
Auf eine medizinische Diagnose bezogen, heißt dass:
man geht von einem positiven Befund aus (Beispiel: Patient krank), obwohl
dies unzutreffend ist. Eine diagnostische
Methode mit einem hohen alpha-Fehler schlägt also relativ oft "Alarm",
obwohl der Patient
in Wahrheit nicht als krank einzustufen wäre.
Tests mit hoher Spezifität [p
(negativ/nicht krank), "Die tatsächlich Nichtkranken"] haben einen
geringen Fehler 1. Art (falsch positiv).
Fehler 2. Art
(beta-Fehler; "falsch negativ"):
Die zufällige Zusammenstellung der
Stichproben kann dazu veranlassen, die Nullhypothese beizubehalten,
obwohl sie in Wirklichkeit falsch ist.
Z.B.: wird
vermutet, dass ein Mittel XYZ gegen Bluthochdruck unwirksam ist, obwohl
die beiden Testgruppen sich in Wahrheit Blutdruck mäßig unterscheiden. Die
Höhe dieser Irrtumswahrscheinlichkeit nennt man das beta-Risiko.
Man sagt auch,
die Entscheidung ist bei Unterlaufen
eines beta-Fehlers
falsch negativ.
Der Fehler 2. Art entspricht dem
Irrtum eines automatischen Feuermelders, der trotz eines Feuers nicht
Alarm schlägt! Oder es findet sich
kein Blut
im Stuhl, obwohl Dickdarmkrebs vorliegt.
Auf eine medizinische Diagnose bezogen, heißt das:
die
diagnostische Methode findet nichts (klinischer Jargon: "ohne Befund'"-
o.B.), obwohl der Patient objektiv als krank einzustufen wäre.
Eine Methode mit einem hohen
beta-Fehler/ Fehler 2.Art ist also diagnostisch recht unempfindlich.
Tests mit
hoher
Sensitivität [ p (positiv / krank), "Empfindlichkeit" "Die
tatsächlich Kranken"] haben einen geringen Fehler 2. Art (falsch negativ).
"Die Statistik
sagt uns nur, wie wahrscheinlich es ist, dass wir vermuten, das Medikament
sei wirksam, wenn es das in Wirklichkeit gar nicht ist. Die "statistisch
signifikanten" Ergebnisse sind zwar weitgehend sinnlos, aber sie fördern
die Medizinerkarriere. Was soll’s, macht doch jeder so ... Kein Test, der auf einer Wahrscheinlichkeitstheorie beruht,
kann von sich aus nützliche Belege für die Richtigkeit oder Unrichtigkeit
einer Hypothese liefern ...Wir irren uns, wenn wir glauben, wir irrten uns nur
ausnahmsweise. Das Gegenteil trifft zu: Wir irren uns ständig und
systematisch."
Hans Peter Beck Bornholdt
(b.1950), Hans Hermann Dubben
(b.1955): "Der Schein der Weisen -
Irrtümer und Fehlurteile im täglichen Denken" Kapitel: "Die Lebenslüge der
medizinischen Forschung" Hoffmann und Campe 2001, "Der Hund, der
Eier legt - Erkennen von Fehlinformation durch Querdenken" rororo 2001
3-Arten von Wahrscheinlichkeiten:
Regelmäßig zu Missverständnissen führen
Einzelfall-Wahrscheinlichkeiten
und
bedingte Wahrscheinlichkeiten.
1. Einzelfall Wahrscheinlichkeit: Eine Wahrscheinlichkeit, die
sich auf ein einzelnes Ereignis bezieht, für das keine Bezugsmenge bekannt
ist oder angegeben wird.
Bezugsmenge:
Eine Menge von Ereignissen oder
Individuen mit einem bestimmten Merkmal, auf die sich eine
Wahrscheinlichkeit oder Häufigkeit bezieht.
Wenn man sagt, "es besteht eine 30%ige Wahrscheinlichkeit, dass es
morgen regnet", so betrifft dies ein einzelnes Ereignis: Entweder es
regnet morgen oder es regnet morgen nicht. Bei der Vorhersage, dass es im
Mai an zehn Tagen regnet, wird dagegen eine Häufigkeit angegeben.
Häufigkeit:
Die Häufigkeit gibt an, wie oft ein bestimmtes Merkmal in einer Menge von
Personen oder Ereignissen auftritt.
Diese Aussage kann wahr oder falsch sein, aber die Angabe einer
Einzelfall- Wahrscheinlichkeit kann niemals widerlegt werden (es sei denn,
die Wahrscheinlichkeit ist null oder eins.).
Einzelfall-Wahrscheinlichkeiten können zu
Missverständnissen führen, wenn Menschen sich unterschiedliche
Bezugsmengen hinzudenken!
So
lässt sich die Behauptung, dass es "morgen mit 30%iger Wahrscheinlichkeit
regnet", unterschiedlich verstehen:
Es regnet in 30% der Zeit oder es regnet in 30% der Gegend oder es
regnet in 30% der Tage, die dem morgigen Tag gleichen.
Solche Irreführungen kann man
vermeiden, indem man
Häufigkeiten angibt, denn bei
Häufigkeiten ist stets eine Bezugsmenge gegeben!
"Bei
der Häufigkeits-Interpretation muss eine Wahrscheinlichkeit auf einer
großen Anzahl von Beobachtungen beruhen und als relative Häufigkeit eines
Ereignisses in einer eindeutigen Bezugsmenge angegeben werden,
beispielsweise als relative Häufigkeit von Lungenkrebs bei weißen
amerikanischen Männern, die mindestens zwanzig Jahre lang Zigaretten
rauchten. Keine Bezugsmenge, keine Wahrscheinlichkeit.
Bei der Häufigkeits-Interpretation kommt es nicht darauf an, was man in
Bezug auf das Ergebnis beim Würfeln glaubt, und man untersucht auch nicht
die Konstruktion des Würfels, um die Wahrscheinlichkeit herauszufinden,
eine Sechs zu würfeln. Man ermittelt diese vielmehr, indem man sehr oft
würfelt und die relative Häufigkeit berechnet, mit der die Sechs fiel.
Gemäß der Häufigkeits-Interpretation wäre Christiaan Neethling Barnards
[1922-2001, südafrikanischer Herzchirurg und Pionier auf dem
Gebiet der Herztransplantationen (1967)] Abschätzung der 80-Prozent-Chance
bedeutungslos, weil es damals noch keine vergleichbaren Transplantationen
gegeben hatte.
Und bei ganz strikter Auslegung ist es überhaupt
unzulässig, für ein einzelnes Ereignis wie das Überleben eines bestimmten
Menschen eine Wahrscheinlichkeit anzugeben.
Die Vertreter der Häufigkeits-Interpretation sind also sehr vorsichtig,
wenn Ungewissheiten in Risiken umgesetzt werden sollen. Sie akzeptieren
die Angabe von Risiken [Ungewissheit] nur dann, wenn eine große Menge
empirischer Daten vorliegt. So neigen die Gerichte dazu, dieser
Interpretation zu folgen, und lassen Aussagen über Risiken nur dann als
Beweise zu, wenn sie auf empirischen Häufigkeiten anstatt auf einer
subjektiven Meinung beruhen."
Aus: Gerd Gigerenzer (b.1947,
dtsch. Psychologe, Kognitionspsychologe): "Das Einmaleins der Skepsis -
Über den richtigen Umgang mit Zahlen und Risiken" (Calculated Risks: How
to Know When Numbers Deceive You. Simon & Schuster 2002) Seite 47f:
"Häufigkeit". BVT 7.Auflage 2011, 2004 (2002),
2.
Bedingte
Wahrscheinlichkeit
p(A/B):
Die Wahrscheinlichkeit, dass ein Ereignis A eintritt, wenn ein
Ereignis B eingetreten ist, wird normalerweise als p(A/B) geschrieben.
Ein Beispiel dafür ist die Wahrscheinlichkeit, dass ein
Screening - Mammogramm positiv
ausfällt, wenn Brustkrebs vorliegt; die bedingte Wahrscheinlichkeit
beträgt 0,9. Wenn eine Frau Brustkrebs hat, dann
beträgt die Wahrscheinlichkeit 90%, dass das "Brust-Röntgen"
(Mammogramm) positiv ist!
siehe:
www.mammographie-screening.de
Screening:
Ein auf bestimmte Kriterien ausgerichteter orientierender "Siebtest"
Bedingte Wahrscheinlichkeiten werden häufig
falsch verstanden, und zwar auf zwei unterschiedlichen Weisen:
I)
Die Wahrscheinlichkeit von A unter der Voraussetzung, dass B vorliegt,
wird verwechselt mit der Wahrscheinlichkeit von A und B.
II)
Die Wahrscheinlichkeit von A unter der Voraussetzung, dass B vorliegt,
wird verwechselt mit der Wahrscheinlichkeit von B unter der Voraussetzung,
dass A vorliegt.
Vergleichsweise leicht zu
verstehen sind dagegen
relative Häufigkeiten, die als
Wahrscheinlichkeiten (oder Prozente) ausgedrückt werden.
3. Relative Häufigkeit:
Eine der drei wichtigsten
Interpretationen von Wahrscheinlichkeit (neben dem Überzeugungsgrad und
dem Design).
Die Wahrscheinlichkeit eines Ereignisses wird als dessen relative
Häufigkeit in einer Bezugsmenge definiert. Sie
wird berechnet, indem die absolute Häufigkeit eines Merkmals in einer
zugrundeliegenden Menge durch die Anzahl der Objekte in dieser Menge
geteilt wird.
Historisch gesehen, gingen
Häufigkeiten durch die
Sterblichkeitsstatistiken,
die wiederum die Grundlage der Berechnungen von Lebensversicherungen
bildeten, in die Wahrscheinlichkeitstheorie ein.
Relative Häufigkeiten sind
auf wiederholte Ereignisse beschränkt, die in großer Anzahl zu beobachten
sind. Dabei handelt es sich um die absolute
Häufigkeit dividiert durch die zahlenmäßige Erfassung der Objekte in der
Grundgesamtheit, d.h. die Anzahl n der Wiederholungen des
Zufallsexperiments.
Zum Beispiel:
In einer Umfrage werden 453 Personen nach ihrem Alter befragt. Bei der
Auszählung stellt man fest, dass 197 Personen in die Klasse "von 20 Jahre
bis unter 30 Jahre" fallen.
Damit ist die relative Häufigkeit dieser Klasse 197/453 =
rel. 43,48%
Die absolute Häufigkeit (Grundanteil, Prävalenz, hier 453 Personen)
ist ein Maß der deskriptiven Statistik.
Sie gibt an, wie viele Merkmalsträger zu einer bestimmten
Merkmalsausprägung in einem Datensatz existieren. Somit hängt sie vom
Umfang des betrachteten Datensatzes ab.
Für den Vergleich unterschiedlicher Datensätze wird ein
normiertes Maß, die relative Häufigkeit verwendet.
Die Wissenschaftliche Objektivität
"Es muss doch irgendwo so etwas wie wissenschaftliche Objektivität geben."
Diesen Satz höre ich oft, wenn ich mit
Branchenfremden über Themen wie die Ärztekongresse oder die medizinischen
Journale spreche. Wissenschaftlich objektiv wird mit richtig und wahr
gleichgesetzt. Was in einer klinischen Studie gezeigt wurde, ist demnach
richtig und wird von vielen nicht mehr hinterfragt. Wer die Studien
kontrolliert, sagt, was "richtig" ist und was "falsch" ist. Wer
sich genauer mit den klinischen Studien befasst, stellt rasch auch hier
fest, dass viele der damit generierten Informationen das Etikett
"wissenschaftlich erwiesen" sehr zu Unrecht tragen.
Grundsätzlich war die Idee, die Zulassung neuer Medikamente durch
klinische Studien abzusichern, eine gute. Denn es ist in der Medizin zu unterscheiden zwischen der eminence based medicine,
die auf dem Erfahrungsschatz und der Beurteilung von Experten basiert, und der evidence based medicine, die unter wissenschaftlichen
Gesichtspunkten einen Nachweis für diagnostische und therapeutische Handlungen fordert. Die evidence based medicine erfordert
ausdrücklich, dass Ärzte bei einer Behandlung patientenorientierte Entscheidungen nach Möglichkeit auf der Grundlage von empirisch
nachgewiesener Wirksamkeit treffen. Klinische Studien und Anwendungsbeobachtungen sind scheinbar das probate Mittel, um das zu gewährleisten.
Dass für die Durchführung von klinischen Studien und Anwendungsbeobachtungen vorgesehene Prozedere wiegt einen bei
oberflächlicher Betrachtung in falscher Sicherheit.
Denn Standard ist hierbei die sogenannte doppelblind randomisierte
Vorgehensweise. Das bedeutet, dass die an der Studie teilnehmenden Ärzte
genauso wenig wie die dafür ausgewählten Patienten wissen, ob sie das zu
prüfende Medikament, ein Vergleichsmedikament oder ein Placebo erhalten
haben. Die Auswertung der Ergebnisse nach Abschluss der Studie erfolgt
ebenfalls blind. Wenn sich dabei am Ende ein "statistisch signifikanter"
Unterschied bei den Patienten, die das Medikament erhalten haben,
gegenüber jenen, die ein Placebo oder ein Vergleichsprodukt erhalten
haben, zeigt, gilt ein Medikament als wirksam und das Studienergebnis wird
üblicherweise als positiv bezeichnet. Ein Ergebnis wird aber auch dann als
positiv bezeichnet, wenn es bereits veröffentlichte Daten bestätigt.
Scheinbar alles in Ordnung also, aber eben nur scheinbar.
Denn die Pharmakonzerne, die den Großteil der Studien in Auftrag geben,
könnten noch mehrere Ansatzpunkte haben, um die Studienergebnisse ihrem
Bedarf entsprechend ausfallen zu lassen. Zum Beispiel beim Design
der Studien.
Es fängt damit an, dass sie selbst festlegen können, was als Verbesserung
zu bewerten ist. Das heißt, sie legen selbst fest, was, wie, wann, und vor
allem durch wen bewertet wird. Ich schaute mir das bei einem der
Medikamente, die zur Behandlung der Multiplen Sklerose neu entwickelt
werden, genauer an.
"Verbesserungen" bedeutete in diesem Fall, dass ein an Multipler Sklerose
erkrankter Patient eine Strecke von 7,6 Metern durchschnittlich in weniger
als eine Sekunde schneller zurücklegen konnte als beim letzten Mal. Eine
Sekunde weniger auf 7,6 Meter für einen in seiner Gehfunktion
beeinträchtigen Menschen - das konnte genauso gut von Kriterien wie
Tagesverfassung bis hin zur Wetterlage abhängen und bedeutete in
Wirklichkeit gar nichts. Die Placebo-Gruppe benötigte für die Strecke
durchschnittlich 11,6 Sekunden. In der Behandlungsgruppe waren es
durchschnittlich 10,8 Sekunden. Die paar Zehntelsekunden wurden in
mehreren Grafiken schön "aufgebläht", damit jeder den schönen Unterschied,
der nur auf dem Papier existierte, gut sehen und auch nicht anzweifeln
konnte.
Perfektes Marketing. Wer zweimal annähernd gleich schnell durch einen Raum geht, weiß, was ich meine. Eine Stoppuhr wird einem nur einen
pseudoobjektiven Messparameter liefern, der in Wirklichkeit nichts aussagt. Ein paar Zahlen, um das Medikament zuzulassen und sündhaft teuer
zu vermarkten: ein bisschen mehr als 600 Euro pro Monat und Patient. Eine der wesentlichen Nebenwirkungen des Medikaments sind schwere
Krampfanfälle."
Aus: Fahmy Aboulenein (b.1973, Doz.Dr.med., Österreichischer Arzt, Neurologe, MS-Spezialist):
"Die Pharma-Falle - Wie uns die Pillen-Konzerne manipulieren" Die Wissenschaftliche Objektivität
(S.143 - 146) edition a 2016
Evidenzbasierte Medizin (EbM, Evidence-based Medicine) - "Statistisch
nachweisorientierte Medizin"
lat. evidens: einleuchtend, augenscheinlich; Evidenz: "Offensichtlichkeit" (obviousness), Deutlichkeit, Einsichtigkeit, völlige
Klarheit, die demnach keiner Untermauerung durch weitere Daten bedarf; im Englischen bedeutet Evidence: Beweis, Beleg, Hinweis,
Zeugenaussage. Eine auf
Beweismaterial (klinische Studien) gestützte Medizin.
"Evidenzbasierte Medizin (EbM) ist der gewissenhafte, ausdrückliche und vernünftige Gebrauch der
gegenwärtig besten externen, wissenschaftlichen Evidenz für Entscheidungen in der medizinischen Versorgung individueller Patienten.
Die Praxis der EbM bedeutet die Integration
individueller klinischer Expertise mit der bestverfügbaren externen Evidenz aus systematischer Forschung.
Jon Jureidini, Leemon B. McHenry (16.03.2022): "The illusion of evidence based medicine" Evidence based medicine has been corrupted by corporate interests, failed regulation, and commercialisation of academia, argue these authors
- "Die evidenzbasierte Medizin sei durch Unternehmensinteressen, versäumte Regulierung und Kommerzialisierung der Wissenschaft korrumpiert worden, argumentieren diese Autoren". "Das Aufkommen der evidenzbasierten Medizin war ein Paradigmen-
wechsel mit dem Ziel, eine solide wissenschaftliche Grundlage für die Medizin zu schaffen. Die Gültigkeit dieses neuen Paradigmas hängt jedoch von zuverlässigen Daten aus klinischen Studien ab, von denen die meisten von der Pharmaindustrie
durchgeführt und im Namen hochrangiger Wissenschaftler veröffentlicht werden. Die Veröffentlichung zuvor vertraulicher Dokumente der Pharmaindustrie in der Öffentlichkeit hat der medizinischen Gemeinschaft wertvolle Einblicke in das
Ausmaß gegeben, in dem von der Industrie gesponserte klinische Studien falsch dargestellt werden. Bis dieses Problem behoben ist, wird die evidenzbasierte Medizin eine Illusion bleiben. Die vom Philosophen Karl Popper (1902-1994)
vertretene Philosophie des kritischen Rationalismus plädierte bekanntermaßen für die Integrität der Wissenschaft und ihre Rolle in einer offenen, demokratischen Gesellschaft. Eine Wissenschaft von wirklicher Integrität wäre eine Wissenschaft,
in der die Praktiker darauf achten, nicht an liebgewonnenen Hypothesen festzuhalten und die Ergebnisse der strengsten Experimente ernst zu nehmen. Dieses Ideal wird jedoch durch Unternehmen bedroht, in denen finanzielle Interessen
Vorrang vor dem Gemeinwohl haben. Die Medizin wird größtenteils von einer kleinen Anzahl sehr großer Pharmaunternehmen dominiert, die um Marktanteile konkurrieren, aber in ihren Bemühungen, diesen Markt zu erweitern, effektiv
vereint sind. Die kurzfristigen Impulse für die biomedizinische Forschung durch die Privatisierung wurden von den Verfechtern des freien Marktes gefeiert, doch die unbeabsichtigten, langfristigen Folgen für die Medizin waren
schwerwiegend. Der wissenschaftliche Fortschritt wird durch den Besitz von Daten und Wissen vereitelt, weil die Industrie negative Studienergebnisse unterdrückt, unerwünschte Ereignisse nicht meldet und Rohdaten nicht mit
der akademischen Forschungsgemeinschaft teilt ... Die Verantwortung der Pharmaindustrie gegenüber ihren Aktionären bedeutet, dass ihren hierarchischen Machtstrukturen, ihrer Produkttreue und ihrer PR-Propaganda Vorrang
vor wissenschaftlicher Integrität eingeräumt werden muss. Obwohl Universitäten schon immer Eliteinstitutionen waren, die durch Stiftungen beeinflusst werden konnten, erheben sie seit langem den Anspruch, Hüter
der Wahrheit und des moralischen Gewissens der Gesellschaft zu sein. Doch angesichts unzureichender staatlicher Finanzierung haben sie einen neoliberalen Marktansatz gewählt und suchen aktiv nach Pharmafinanzierung
zu kommerziellen Bedingungen. Infolgedessen werden Universitätsabteilungen zu Instrumenten der Industrie: Durch die Kontrolle der Forschungsagenda durch Unternehmen und das Ghostwriting von Artikeln in medizinischen
Fachzeitschriften sowie die kontinuierliche medizinische Fortbildung werden Akademiker zu Agenten für die Förderung kommerzieller Produkte. Wenn in den Mainstream-Medien Skandale im Zusammenhang mit Partnerschaften zwischen
Industrie und Hochschulen aufgedeckt werden, wird das Vertrauen in akademische Institutionen geschwächt und die Vision einer offenen Gesellschaft verraten ..." [siehe: Covid-19-Krise 2020 bis 2022]
www.bmj.com/content/376/bmj.o702
EbM stützt sich auf drei Säulen:
1. die individuelle klinische Erfahrung (Expertise) des Arztes, der den "ganzen" Menschen sieht!
2. die Wertvorstellungen und Wünsche des Patienten und
3. den aktuellen Stand der klinischen Forschung mit
seinen Studien (siehe: EbM - Klassen)
mit dem Ziel einer gemeinsamen (partizipatorischen) und informierten Patienten Entscheidung (siehe: Der Patient: Objekt - Partner - Kunde)"
Aus: Cochrane Deutschland Stiftung (CDS), www.cochrane.de, bearbeitet und ergänzt
"Klinische Studien im
Visier der Öffentlichkeit"
pdf
>>>
Prof. em. Dr. med. Frank. P.
Meyer (b.1969, ehemaliger Institutsdirektor der Klinischen Pharmakologie
an der Otto-von-Guericke-Universität in Magdeburg.
Nachdruck aus Ärzteblatt Sachsen-Anhalt 7/2000:
www.laekh.de/upload/Hess._Aerzteblatt/2001/2001_04/2001_04_08.pdf
EbM ist jede Form von medizinischer Behandlung, bei der
Patienten orientierte Entscheidungen ausdrücklich auf der Grundlage von
nachgewiesener Wirksamkeit getroffen werden.
Der Wirksamkeitsnachweis erfolgt dabei durch
statistische Verfahren (Signifikanz p<0,05). Die EbM steht damit im
Gegensatz zu Behandlungsformen, bei denen kein solcher auf statistische
Wahrscheinlichkeitsberechnung beruhender Wirksamkeitsnachweis vorliegt.
Evidence based thinking about
health care:
www.medicine.ox.ac.uk/bandolier
"Die
"Evidence-based Medicine" (EbM), die "nachweisorientierte Medizin" ist
eine junge Strömung in der Medizin, die fordert, dass bei jeder Behandlung
eines Krankheitsbildes einzig und alleine diejenige Behandlungsmethode zur
Anwendung kommt, für die empirisch [erfahrungsgemäß] die beste Wirksamkeit
nachgewiesen werden konnte. Ausgearbeitete "Leitlinien" sollen den Arzt
auf dem Weg der "nachweisorientierten Medizin" halten und begleiten. So
weit die Theorie. Dieser Ansatz steht in seinem Grundgedanken im Gegensatz
zur therapeutischen Freiheit des Arztes, wie sie im Ärztegesetz verankert
ist. Und er ist schon philosophisch gesehen fragwürdig, da der Nachweis
immer erst nach der Behandlung des betroffenen Patienten erfolgen kann
... Besondere Unterstützung finden die Ideen der EbM naturgemäß in
nicht-ärztlichen Kreisen wie bei der Pharmaindustrie, den staatlichen
Geldgebern, den verschiedenen Gesundheitsplattformen, den
Qualitätssicherern, der Patientenanwaltschaft und den Kassenfunktionären.
Diese wollen den Medizinern "besser auf die Finger schauen können", das
"Wunder der Ärztlichkeit" besser begreifen und kontrollieren können, aus
welchen Interessen auch immer. Aber ein Wunder ist nur so lange ein
Wunder, wie es unbegreiflich bleibt.
Ärzte bleiben nur Ärzte,
solange sie sich ihrer individuellen Wirkung und Ausstrahlung bewusst sein
können.
Ansonsten
werden sie zu reinen Wissensvermittlern, Anwendern von erlerntem. Die
Kosten, die ein Arzt dem System verursacht, werden umso höher sein, je
mehr seine eigene Wirkung ausgeschaltet wird. Denn Patienten suchen Halt
und Sicherheit. Und genau diesen halt, diese Sicherheit bietet die EbM
nicht. EbM kann und wird nur bei einem theoretischen Idealpatienten
funktionieren ... Unter dem Vorwand, die Kosten,
die in den Augen der systemverantwortlichen von den Ärzten und nicht von
den Patienten verursacht werden, in den Griff zu bekommen, werden für alle
Mediziner verpflichtende Behandlungspfade zu den häufigsten Erkrankungen
ausgearbeitet. So sollen Untersuchungen und Behandlungen auf ein
notwendiges Mindestmaß beschränkt werden. Die Praxis weicht allerdings
erheblich von der Papierform ab. So fordert zum Beispiel die EbM, dass
eine entsprechende wissenschaftliche Methode zu jedem Zeitpunkt, an jedem
Ort, mit beliebig vielen Patienten wiederholbar sein und zum selben
Ergebnis führen muss [siehe INFOS: Denkrahmen - Erkenntniserwerb
>>>
Analysierbarkeit, Quantifizierbarkeit, Reproduzierbarkeit].
Genau das kann aber nicht
funktionieren, denn der Ort, die Zeit, die Persönlichkeiten von Patient
und Arzt stellen individuelle Parameter dar und werden immer zu
unterschiedlichen Ergebnissen führen.
Zwei Patienten mit derselben Diagnose müssen nicht denselben Leidensdruck
haben - aber der Leidensdruck bestimmt die individuelle Bereitschaft zu
Kooperation und die Tiefe der Arzt-Patient-Beziehung. Zwei gleichartige
Befunde können völlig unterschiedliche Beschwerdebilder zur Folge haben.
Hormonelle Einflüsse, Tag und Nacht [Chronobiologie], Glück und Unglück
und
unendlich viele
weitere
Variablen machen es
unmöglich, die Wirkung einer Behandlungsmethode exakt vorherzusagen.
Ein und derselbe Arzt wird von zwei verschiedenen Menschen verschieden
wahrgenommen. Das führt zu verschiedenen Übertragungen und
Gegenübertragungen. Spätestens ab diesem Zeitpunkt setzt eine Dynamik in
der Arzt-Patient-Beziehung ein, die nicht mehr festgeschrieben werden
kann. Selbst wenn zwei Ärzte denselben Satz formulieren würden, er hätte
verschiedene Auswirkungen auf verschiedene Patienten ["Der Hörer, nicht
der Sprecher, bestimmt die Bedeutung einer Aussage"
Siehe ZITATE: Heinz von Foerster / Ständig entscheiden wir
>>>
u.
Friedemann
Schulz von Thun / Mein Inneres Team
>>>].
Denn die Medizin ist eine Kunst, die nur zu einem Teil mit
wissenschaftlichen Methoden erklärt werden kann
... Gleiches Leiden [z.B. Zahnschmerz], aber zwei Leidenswege, zwei
Behandlungen [Extraktion, Wurzelbehandlung], verschiedene Kosten. Aber ein
Ergebnis: Heilung. Befreiung vom Leidensdruck. Zwei wieder zufriedene
Patienten, über verschiedene Wege, Behandlungspfade
... Ein zufriedener Arzt wird anders reagieren als ein von bürokratischen
Hürden und juridischen Auflagen zermürbter Kollege. Ein ausgeschlafener
Arzt reagiert anders als ein von 48-Stunden-Diensten ausgelaugter.
Ein Arzt, dem durch Vorgaben
im Behandlungspfad das Besondere an der Medizin genommen worden ist,
wird weniger Empathie zur Anwendung bringen als ein stolzer,
selbstbewusster Kollege. Und selbstverständlich wird ein freiberuflich
tätiger Mediziner finanzielle Aspekte in seinem Behandlungsweg anders
bewerten als ein fix bezahlter angestellter Arzt. Die Aufzählung könnte
beliebig verlängert werden. Und all diese Faktoren werden über das
Arzt-Patient-Verhältnis in die Untersuchung und Behandlung ein und
desselben Problems mit einbezogen werden ... Und
trotzdem wird es zu dem kommen, was des Patienten sehnlichster Wunsch ist:
Heilung im besten Fall, Erleichterung. Weil der Patient das System so
lange fordern wird, bis er in irgendeiner Weise zufrieden gestellt ist."
Aus: Günther Loewit
(b.1958, österreichischer Arzt): "Der ohnmächtige Arzt. Hinter den
Kulissen des Gesundheitssystems" Kapitel: Heilkunst und Wissenschaft.
Unterkapitel: Der Arzt und sein Patient. Normbehandlung. Auszugsweise
Seite 194, 196f, 198-200. HAYMON 2010 [Meine Ergänzungen]
Zuallererst dem Patienten verpflichtet, nicht der EBM
(1) pdf
>>>
S.O.M. - Sinnorientierte Medizin
(2) pdf
>>>
Prim. Univ.-Prof. Dr. Johannes Bonelli, FA f. Innere Medizin
Direktor von IMABE - Institut für medizinische Anthropologie und Bioethik in Wien
(1) ÖÄZ 15.8.08, Seite 20. (2) Imago Hominis 2004, Band 11, Heft 4. Seite 251-264
S.O.M.-Stufenplan - Algorithmus Sinnorientierte Medizin
Therapieabwägung über EbM hinaus
(n. Prof. Dr. Johannes Bonelli, IMABE Wien)
"Ein schrittweiser Stufenplan
[I, II, III]
zur
Entscheidungsfindung für eine sinnvolle Therapie,
der über eine reine EbM (Evidence-based
Medicine) hinausgeht ... In Stufe I
muss zunächst
untersucht werden, ob eine angebotene Therapie nach den Kriterien der EbM wirksam ist.
Wenn nein, so kann auf allgemeine Maßnahmen zur Verbesserung der Lebensqualität
(LQ)
bzw. auf eine palliative Therapie abgestellt werden.
Wenn ja, dann muss die Wirkung
quantifiziert und in Stufe II durch
Berücksichtigung von Toxizität und Risiken die Relevanz
beurteilt
werden, um dann in Stufe III eine
Verhältnismäßigkeitsanalyse insbesondere
bzgl. der Kosten durchführen
zu können. Dabei wird letztlich entschieden, ob eine
kurative bzw.
lebensverlängernde oder eine palliative Therapie zur Verbesserung
der
Lebensqualität (LQ) für den je konkreten Patienten praktisch sinnvoll, d.h.
hilfreich
erscheint. Dieser Stufenplan ist auch deshalb so wichtig,
weil er hilft, die trügerischen
Klippen einer überzogenen kurativen
Medizin, wo Lebensverlängerung nur mehr
Leidensverlängerung bewirkt,
rechtzeitig zu erkennen, um sich dann schwerpunkt-
mäßig der Palliativmedizin bzw. der Verbesserung der LQ zuzuwenden."
Aus: Johannes Bonelli: "Sinnorientierte
Medizin" in Imago Hominis
Text/Abb. VII S.257f, Band 11, Heft 4, S. 251-264, IMABE 2004
"Die individuelle Patient-Arzt-Beziehung ist angewiesen auf die
Urteilskompetenz und Entscheidungsautonomie des Arztes. Therapiefreiheit
ist ein wesentliches Element der ärztlichen Professionalität. Der Arzt ist
immer dem individuellen Patienten verpflichtet, auf dessen Besonderheiten
er eingehen muss; auch kann er ernsthafte Bedenken gegen die etablierte
Methode haben. Dennoch bedeutet Therapiefreiheit nie Therapiebeliebigkeit;
der Arzt unterliegt der berufsspezifischen Sorgfaltspflicht, er muss sich
am fachärztlichen Standard orientieren und nach bestem Wissen und Gewissen
handeln. Die evidenzbasierte Medizin (EbM) wurde
konzipiert als Lernkonzept für Ärzte, um Übersicht und Transparenz in den
täglich wachsenden Datendschungel zu bringen, neue Evidenzen kritisch zu
bewerten und rasch in die Praxis umzusetzen.
Dieses externe Wissen sollte in einer Bottom-up-EbM [unterstützend] die
ärztliche Expertise nie ersetzen, sondern unterstützen und stärken.
Erweitert um die Patientenperspektive, soll dies eine hochwertige
Patientenversorgung ermöglichen. Ein Missbrauch als Kochbuchmedizin
dagegen würde die EbM-Vertreter auf die Barrikaden rufen. Die
beabsichtigte Stärkung der ärztlichen Expertise, die auch das klinische
Urteil und die ärztliche Erfahrung umfasst, wurde dann aber
vernachlässigt. Stattdessen entstand durch eine Liaison mit der
Administration eine Top-down-EbM [dirigierend], deren explizites Ziel nun
die Einschränkung der ärztlichen Therapiefreiheit ist. Hier wird EbM ein
Instrument zur zentralen Steuerung und Rationalisierung der Medizin mit
der Konsequenz ihrer zunehmenden Verrechtlichung.
Auch wenn zum Beispiel
Leitlinien keine juristisch bindenden Anweisungen sind, haben sie dennoch
eine quasigesetzliche Verbindlichkeit. Als
Orientierungshilfe für Juristen ermöglichen sie den Zugriff des Rechts auf
fachliche Aspekte der Medizin und öffnen das Tor zur Defensivmedizin:
Befolgung der Leitlinien kann Haftungsimmunisierung erwarten lassen;
Abweichung muss dagegen rechtfertigt werden, mit der Gefahr, dass dies
misslingt. Diese EbM stößt inzwischen bei vielen Ärzten auf Ablehnung
...
Dennoch ist die externe Evidenz immer nur ein Baustein, der die
ärztliche Entscheidung unterstützt, nie aber die ärztliche Expertise
ersetzen kann, da diese Evidenz immer nur ein begrenztes Spektrum der
Medizin abbildet und selbst von Verzerrungen nicht frei ist.
Therapiefreiheit des Arztes ist auch in einer EbM berechtigt, wesentlich
und notwendig: 1.) Jeder Patient ist individuell. 2.) Evidenz ist
limitiert, einseitig und fehleranfällig, sie muss kritisch bewertet,
eingeordnet und ergänzt werden. 3.) Auch Evidenzgestützte Therapien helfen nur einem Bruchteil der Patienten mit
der betreffenden Indikation; in dieser systemimmanenten Unsicherheit sind
Arzt und Patient auf das eigene Urteils- und Entscheidungsvermögen
angewiesen. 4.) Der Arzt verfügt über eine andere Erkenntnis- und
Handlungsmethodik und ein anderes Beobachtungsfeld als klinische Studien;
er bringt von daher wichtige Erkenntnisse in die medizinische Entscheidung
ein, die ein essentieller Wissensgewinn für den einzelnen Patienten und
für die medizinische Gemeinschaft sind. Aufgrund seines Arbeitsfelds steht
der Arzt den patientenrelevanten Fragestellungen näher und ist den
Limitierungen der klinischen Studien stärker ausgesetzt als der Akademiker
oder die pharmazeutische Industrie
..."
Aus: Dr.med. Gunver Sophia Kienle: "Evidenzbasierte Medizin und ärztliche Therapiefreiheit: Vom Durchschnitt zum Individuum" Dtsch Arztebl 2008; 105(25):
A-1381 / B-1193 / C-1161 www.aerzteblatt.de/v4/archiv/artikel.asp?id=60581, Institut für angewandte Erkenntnistheorie und medizinische Methodologie (IFAEMM)
Freiburg, http://www.ifaemm.de;
Christopher J. Pannucci, Edwin G. Wilkins (August 2010): "Identifying and Avoiding Bias in Research" - "Erkennen und Vermeiden von Verzerrungen in der Forschung"
Plastic and Reconstructive Surgery, https://pmc.ncbi.nlm.nih.gov/articles/PMC2917255/
"Die epochalen
medizinischen Entdeckungen ... sind von einzelnen, genialen,
enthusiastischen, an Kranken orientierten, vom Heilungswillen getriebenen,
in ihrer Handlungsfreiheit wenig eingeschränkten Ärzten und Forschern
erbracht worden - mit ungenügender wissenschaftlicher Qualität,
mangelhafter Statistik und geringen Patientenzahlen. Mit dem modernen
System der Forschungstechnologie und -kontrolle wären Penizilline,
Sulfonamide, Cephalosporine (u. a.) ... vermutlich nie entdeckt worden.
Das aus der täglichen Sorge und Behandlung kranker Menschen entwickelte,
fachkundige und wissenschaftlich geschulte ärztliche Urteil, das heute als
unwissenschaftlich und unvalide gilt, hat diese segensreichen Entdeckungen
ermöglicht."
Aus:
Gunver S. Kienle, Markus Karutz, Harald
Matthes, Peter Matthiessen, Peter Petersen, Helmut Kiene:
"Evidenzbasierte Medizin: Konkurs der ärztlichen
Urteilskraft?"
Dtsch Arztebl 2003; 100(33):
A-2142 / B-1784 / C-1688
www.aerzteblatt.de/v4/archiv/artikel.asp?id=38060
"Oft hört man, vor
allem von Autoren, die der herkömmlichen Denkschulung verpflichtet sind,
dies und jenes sei "nicht
wissenschaftlich". Wenn man diese Aussage genauer überprüft, ist
damit gemeint: "Dieser Befund ist eine Anomalie [Problem,
Abweichung] und passt nicht in unser gegenwärtiges Paradigma
[Denkrahmen, implizite Voraussetzung] oder dazu, wie wir die Welt im
Moment verstehen." Und oftmals gehört auch noch, quasi als Nachsatz,
dazu:
"Deswegen gehört es aus unserem Weltverständnis getilgt; wir sollten es
nicht mehr erwähnen, wir sollten es nicht mehr tun, wir sollten nicht mehr
dafür bezahlen."
Solche Sätze hört man gerne von Kritikern der Homöopathie oder der
Komplementärmedizin im weiteren Sinne. Doch Anomalien gehen nicht weg...
Wir lernen daraus noch etwas anderes: Es ist extrem wichtig zu
unterscheiden zwischen Kontroversen [Debatte, Streit, Auseinandersetzung],
die sich ergeben, weil innerhalb eines gewissen Denkmodells Fragen
ungelöst sind oder unterschiedlich beantwortet werden, und solchen, die
entstehen, weil das herrschende Denkmodell selbst, ein gültiges
Paradigma, durch Anomalien infrage gestellt wird
... Solche Streitpunkte sind relativ leicht zu klären: Man untersucht die
Frage methodisch sauber und weiß es anschließend. Davon zu unterscheiden
sind Streitereien, die sich ergeben, weil zwei Diskussionspartner die
paradigmatischen Grundlagen oder die jeweiligen Voraussetzungen nicht
teilen. Hier geht es immer um einen komplett anderen Denkrahmen. Das
Problem dabei ist Folgendes: Die Bezweiflung der paradigmatischen
Grundannahmen des Diskussionspartners findet fast immer implizit statt und
wird selten thematisiert. Das ist einfach deshalb so, weil uns unsere
Grundannahmen selten bewusst sind. Sie sind wie die Luft, die wir atmen
... Man rührt nämlich an Tabuzonen, wenn man paradigmatische Grundlagen
anzweifelt. Deswegen sind die Dispute so heftig, werden oftmals
unfreundliche Vokabeln benutzt und nicht selten wird dem Partner die
Kompetenz abgestritten. Oftmals kommt ein zusätzliches Problem hinzu: Das
in Zweifel stehende Phänomen ist meistens auch in sich schlecht
untersucht. Kunststück, vorher hat sich ja niemand drum gekümmert
... Eine Anomalie attackiert meistens ein herrschendes Denkmodell und
es ist mit dessen Methoden in der Regel schlecht zu untersuchen."
Aus:
Harald Walach
(b.1957, Prof. Dr. Dr. Dipl. Psych, klinischer Psychologe, Philosoph,
Wissenschaftshistoriker): "Weg mit den Pillen!: Selbstheilung oder warum
wir für unsere Gesundheit Verantwortung übernehmen müssen - Eine
Streitschrift" Kapitel 3. Wir sehen nur, was wir kennen, Seite 28-30.
IRISIANA 2011.
"Auf der Terrasse eines großen internationalen
Hotels in Venedig
...
Drei Ärzte
diskutieren über die Bedeutung klinischer Studien. Zunächst wurden die 5
Standardargumente der kritischen Ärzte besprochen:
1.)
Eine Studie kann schlecht geplant und schlampig durchgeführt sein.
2.)
Die Ergebnisse können gefälscht oder geschönt sein.
3.)
Auch ein signifikantes Ergebnis ist definitionsgemäß in 5% der Fälle
falsch.
4.)
Signifikanz ist nicht gleich Wirksamkeit.
5.)
Der Durchschnitts-Patient der Studie unterscheidet sich vom konkreten
Patienten in der Praxis. Aber selbst wenn man alle diese Bedenken außer
Acht lässt und von idealen Studien und idealen Forschern ausgeht,
ist es - das war die ungeheuerliche Behauptung von Salviati - nicht
möglich, von der Signifikanz einer Studie auf die
Irrtums-wahrscheinlichkeit
zu schließen..."
Aus:
Wolfgang Weihe:
"Klinische Studien und Statistik: Von der Wahrscheinlichkeit des Irrtums"
Dtsch Arztebl 2004; 101(13): A-834 / B-699 / C-679
www.aerzteblatt.de/v4/archiv/artikel.asp?id=41130
"Evidence Based Medicine (EbM) orientiert sich
über Prozentzahlen an Mittelwerten, aber nicht am leidenden
Einzelmenschen. Dem praktizierenden Arzt und den Patienten, diesen seit
Jahrtausenden unveränderten Eckpfeilern der Heilkunde, muss es indessen um
das erkrankte Individuum gehen, weniger um artifizielle Kollektive, wenn
sie nicht den phänomenologisch gesicherten und bewährten Boden unter den
Füßen verlieren wollen."
Aus:
Claus C. Schnorrenberger,
Beate Schnorrenberger:
"Taschenatlas Zungendiagnostik - Mit Therapiehinweisen zu Akupunktur,
Rezeptur und Diätetik" HIPPOKRATES 2.Auflage 2007 (2002)
"Für die Behandlung akuter Erkrankungen ist die Sachlage klar. Gilt es
doch, durch eine optimale Therapie Organschäden oder gar den Tod zu
verhindern. Bei chronischen Erkrankungen, erst recht bei
Multiorgan-Erkrankungen wird die EbM sehr zweifelhaft. Der Arzt wird
entmündigt und ferngesteuert. Er ist verpflichtet, wissenschaftliche
"Erkenntnisse" umzusetzen und wird zum Erfüllungsgehilfen klinischer und
industrieller Forschung.
Trotz
hoher Wertschätzung durch die Betroffenen und erfolgreicher Resultate
werden andere adjuvante Therapie Maßnahmen ausgeschlossen, wie z.B.
Osteopathie, Akupunktur oder Mikronährstoff-Therapien. Die Entwicklung
neuer Therapien liegt heute fas ausschließlich in den Händen der
Industrie. Diese ist in der Therapiefindung wenig produktiv. Die
Pharmaindustrie investiert in teure Forschungen nur bei Gewinn
versprechenden Projekten.
Dabei
bezieht sie durch Sponsoring Hochschulmediziner ein, die dann natürlich
nicht Interessen ungebunden handeln. Weitere Erfolg versprechende
Therapien, die keine Aussicht auf eine breite Vermarktung oder
Patentierbarkeit bieten, werden aus kommerziellen Gründen kaum überprüft
... Die EbM richtet sich nach isolierten Organ-Erkrankungen, der
Kranke wird Facharzt bezogen aufgesplittert ...
Diverse Fachärzte laborieren an den Einzelsymptomen, treiben unbewusst die
Behandlungskosten in die Höhe und treten auf der Stelle. Sie leben in der
Evidenzfalle. Glücklicherweise bewahrten sich zahlreiche Ärzte ihre
Handlungsfreiheit. Sie behandeln trotz EbM die Migräne mit Coenzym Q10 und
B-Vitaminen oder spritzen Vitamin B12 bei Gelenks- oder
Wirbelsäulenschmerzen. Sie haben eben ihre Beobachtungen und Erfahrungen
über diese nebenwirkungsfreien und günstigen Präparate gesammelt
... Auch Selbsthilfegruppen laufen Gefahr, in die Evidenzfalle zu tappen.
Sie werden von "Leithirschen" betreut, die aufgrund ihrer Qualifikation
mit fachlichen Tunnelblick die EbM vertreten ...
Auf mögliche Ursachen und Auslöser der Krankheit hin befragt, werden diese
"Leithirschen" nur schwerlich eingestehen können, etwas nicht gewusst zu
haben. Je höher ihre Reputation, desto beharrlicher werden sie auf ihre
Meinung bestehen. Der Autoritätsglaube von Mitgliedern der
Selbsthilfegruppen tut dann sein Übriges."
Bodo Kuklinski
(b.1944, FA innere Medizin, Umwelt- und
Nährstoffmedizin): "Das HWS-Trauma. Ursache, Diagnose und Therapie"
Seite 225/226,234 AURUM 3.Auflage 2008 (2006)
"Die moderne Medizin versucht seit Jahrzehnten, alles
Individuelle aus ihren Verfahrensweisen
zu eliminieren. Den Gipfel hat diese Tendenz in den Forderungen der
"evidence-based medicine" (EBM) gefunden. Statistiken und groß angelegte
multizentrische Studien sollen zeigen, was im Einzelfall die bestmögliche
Behandlung darstellt. Die so herausgearbeiteten Leitlinien (Guidlines)
über Diagnoseschritte und therapeutische Maßnahmen werden dann von
Politikern und Gesundheitsökonomen in den Rang von verpflichtenden
Vorgehensweisen bei bestimmten Bewschwerdebildern erhoben.
Aufgabe des Arztes ist es nicht mehr, den individuellen Patienten in
seiner Gesamtsituation zu beurteilen, sondern nur mehr, die festgelegten
Schritte der jeweiligen Guidline abzuarbeiten.
In manchen Fällen ein Vorteil, oft aber ein Nachteil für die Patienten.
Die Heilkunde wird durch die EBM ihrer Kunst und der Patient seiner Seele
beraubt. Die Arzt-Patient-Beziehung verliert ihren Nimbus
[Ansehen, Glanz]
des Besonderen. Der Ärztestand wird von den Machtausübenden nicht mehr als
Bedrohung empfunden.
Wie aber soll eine Medizin, die alles und jedes genau beschrieben und
festgelegt hat, mit dem diffusen und unbestimmten Bild des Sterbens
umgehen? Wie soll sie auf die Summierung unterschiedlicher
Beschwerdebilder eines Menschen, der im Sterben liegt, reagieren? Welche
allgemeingültigen Verfahrensweisen können im Kampf gegen den Todfeind der
Medizin herausgearbeitet und festgelegt werden? Soll wirklich bis zum
Eintreten des Todes diagnostiziert und therapiert werden?
Denn eines steht fest: Keinesfalls darf ein Patient mit medizinischem
Einverständnis versterben. Sterben stellt immer ein Versagen der Medizin
dar. Im medizinischen Fachjargon heißt es, dass der Kampf gegen den Tod
verloren wurde. Diese ärztlich-medizinische Grundhaltung macht
verständlich, warum bis zum letzten Atemzug des Patienten gegen und mit
dem Tod gerungen wird. Und wenn der natürliche Tod schon nicht verhindert
werden kann, dann soll er wenigstens herbeioperiert oder herbeitherapiert
werden. Dann war die Medizin wenigstens nicht untätig. Hat nicht einfach
zugeschaut. Nicht anders kann man die Tatsache interpretieren, dass immer
mehr Menschen im Anschluss an eine letzte Operation sterben.
Selbst Palliativmediziner bleiben erschreckend oft bis zum letzten
Augenblick aktiv. Wechseln Medikamente, intensivieren die Schmerztherapie
und stören den - an sich friedlichen - Tod bei seiner Arbeit.
Forscher der Queen Mary University in London (1) haben die Daten von
46.000 Patienten analysiert, die während sieben Tagen im April 2011 in
einem von 500 europäischen Spitälern zu einer Operation angemeldet waren.
Dabei wurden Patienten mit ambulanten Eingriffen sowie Patienten mit Herz-
oder Gehirnoperationen vom Ergebnis ausgeschlossen, da sie im Normalfall
spezielle Vorbereitungspfade durchschreiten und damit nicht medizinischen
Standardverfahren entsprechen.
In allen übrigen Fällen wurde erfasst, ob die Patienten in den Tagen nach
der Operation [postoperativ] verstarben, wie lange sie im Krankenhaus
blieben und ob sie im Rahmen des untersuchten Eingriffes je auf der
Intensivstation waren. Das Ergebnis der im renommierten Medizinjournal
The Lancet veröffentlichten Studie (1): Die durchschnittliche
Todesrate in den ausgewählten 500 Spitälern lag bei 4% - deutlich über den
Erwartungen der Forscher, die aufgrund früherer Studien weit niedrigere
Werte erwartet hätten. Erstaunlich war auch die große Schwankungsbreite
der Sterblichkeitsraten. Sie reichte von 1,2% in Island bis zu 21,5% in
Lettland. Um diese Zahlen ins rechte Licht zu rücken: Das
durchschnittliche europäische Operationsprogramm würde bei einem
perioperativen Todesrisiko von 4% augenblicklich zum Erliegen kommen.
Selbst bei hochkomplexen kardiologischen Operationen liegt das
Sterblichkeitsrisko weit unter einem Prozent.
Operieren wir also zu viel? Oder zum falschen Zeitpunkt?
Eine im British Medical Journal veröffentlichte Studie (2) zeigt,
dass am Freitag oder am Wochenende operierte Patienten häufiger an den
Folgen des Eingriffes sterben als am Montag oder am Wochenanfang operierte
Menschen. Untersucht wurden circa vier Millionen Operationen in den Jahren
2008 bis 2010. Es zeigte sich, dass am Wochenende Operierte ein 82%
höheres Sterberisiko hatten. Das Sterberisiko nahm von Montag an mit jedem
Wochentag signifikant zu. 6,7 von 1.000 Patienten überlebten die ersten 30
Tage nach der Operation nicht.
So viel zu Qualitätsmangement und Normierung. Weitere Forscherteams werden
nach den Ursachen für das erschreckende Ergebnis der Studie suchen. Und
sie werden erschöpfte und übermüdete Ärzte und Spitalsangestellte finden
und neue, noch bessere, noch schwerer einzuhaltende Regeln vorschlagen.
Viele operative Eingriffe gegen Ende des Lebens sollen das Leben
verlängern und das Sterben des Patienten verhindern. Dennoch führt in
vielen Fällen gerade eine Operation zum Tod. Wobei: Im Wortlaut des
Gesundheitssystems versterben Patienten immer trotz eines
durchgeführten Eingriffes, aber so gut wie nie wegen einer Operation." Aus: Günther Loewit: "Sterben - Zwischen Würde und Geschäft"
Guidelines für das Sterben S.274-277 HAYMON 2014 (1) Rupert M Pearse et
al: "Mortality after surgery in Europe: a 7 day cohort study" The Lancet
Volume 380, No. 9847, p1059-1065, 22 September 2012 (2) Paul Aylin et al:
"Day of week of procedure and 30 day mortality for elective surgery:
retrospective analysis of hospital episode statistics" BMJ 2013; 346
Prof. Dr. Archibald Leman Cochrane (12.
Januar 1909 in Galashiels, Schottland - 18. Juni 1988 in Dorset, England)
war ein britischer Epidemiologe und Begründer der Evidenzbasierten
Medizin.
Der englische Schiffarzt James Lind (1716-1794), mit seiner ersten
klinischen Studie über die Wirksamkeit von Vitamin C bei Skorbut ("A
Treatise of the Scurvey" 1753), war für Archi Cochrane das entscheidende
prägende Vorbild.
Von 1932 bis 1935 ist A. Cochrane in psychoanalytischer Behandlung bei
Theodor Reik (in Berlin, Wien und Den Haag). Sein 1934 begonnenes
Medizinstudium am University College Hospital, London unterbricht
Cochrane, um von 1936-1937 auf Seiten der Internationalen Brigaden im
Spanischen Bürgerkrieg teil zu nehmen. Das Studium schließt er am 14. März
1938 ab. Als Kriegsteilnehmer im "Royal Army Medical Corps" (seit 1939)
gerät Cochrane 1941 auf Kreta in deutsche Kriegsgefangenschaft und ist
zunächst in Griechenland (Saloniki) Lagerarzt, dann in Deutschland
interniert. Nach dem Zweiten Weltkrieg führt er Studien über Pneumokoniose
("Staublunge") an walisischen Bergarbeitern, von 1947-1948 in den USA über
die Epidemiologie der Tuberkulose durch. Mit der Veröffentlichung seines
bahnbrechenden Buches "Effectiveness and Efficiency - Random
Reflections on Health Services" (1972) gilt er als
"Vater der Evidenzbasierten Medizin".
Besonders während der Zeit der Kriegsgefangenschaft in Griechenland war
ihm als Lagerarzt bewusst geworden, dass viele der Grundannahmen der
Medizin lediglich auf überlieferten Vorurteilen beruhen.
"Ich erwartete Hunderte Fälle
(Gefangenenlager Saloniki mit ca. 15.000
Soldaten),
die allein an Diphtherie sterben würden, weil keine Therapie zur Verfügung
stand. Tatsächlich zu beklagen waren jedoch nur vier Todesfälle, wobei
drei dieser Gefangenen auch noch gleichzeitig an Schussverletzungen
laboriert haben ... Das zeigt sehr klar die
relative Bedeutungslosigkeit der Therapie im Vergleich mit der Kraft des
menschlichen Körpers."
In Zukunft sollten medizinischen Methoden
nur dann angewendet werden, wenn es gesicherte Beweise für deren Nutzen
gab. Er beschäftigte sich mit statistischen Methoden, schuf Standards für
klinische Studien und definierte die Zufallszuteilung (Randomisierung,
siehe unten) in eine Behandlungs- (Verum-) und eine Kontroll- (Plazebo)
Gruppe als Grundvoraussetzung, damit eine Studie Aussagekraft besaß.
Siehe:
www.cochrane.de/de/Biographie_Archie_Cochrane.htm
1.)
"...Die EBM führt also ... leicht zu einer geradezu gefährlichen
Polypharmakotherapie, die ... dem Patienten manchmal mehr schadet als
nützt
... Die Gefahr einer Medizin, die vorwiegend auf statistischer
Signifikanz basiert, besteht gerade darin, Patienten nach
Mehrheitsverhältnissen im Kollektiv zu behandeln, ohne ihre individuellen
Bedürfnisse zu berücksichtigen. Metaanalysen, Entscheidungsbäume und
pauschale Richtlinien können zwar für den Arzt eine große Hilfe in
Diagnose und Therapie sein, ihm aber niemals eine Therapieentscheidung im
Einzelfall aufzwingen oder umgekehrt ihm die Verantwortung dafür
abnehmen."
Prim. Univ.-Prof. Dr. Johannes Bonelli,
Internist, Direktor von IMABE - Institut für medizinische Anthropologie
und Bioethik in Wien; ÖÄZ 15.8.08, Seite 20,
Aus: "Zuallererst dem Patienten verpflichtet, nicht der EBM"
pdf
>>>
The Cochrane Colaboration: Internationale Organisation
unabhängiger, hoch qualifizierter Wissenschaftler, deren systematische
Übersichtsarbeiten zu allen Bereichen der Medizin die wissenschaftliche
Spreu vom Weizen trennt. Damit soll Medizinern ermöglicht werden, sich
rasch einen Überblick zum aktuellen Stand der Forschung zu verschaffen,
auch wenn das eigene Studium oder die letzte Fortbildung schon ein paar
Jahre her ist. www.cochrane.org
"Im Übrigen liegt eine gewisse Ironie darin, dass wir möglicherweise am
ehesten einen Zugang zu den "schnellen und einfachen Faustregeln" erhalten
können, wenn wir die kognitiven Prozesse jener hervorragenden Ärzte
verstehen lernen, die ständig vorzügliche Entscheidungen treffen, ohne
sich in erkennbarer Weise an den Kanon der Evidenzbasierten Medizin zu
halten."
Univ.-Prof. Dr.med. Christopher David Naylor
(b.1954), University of Toronta
/ Canada; Aus: Gerd Gigerenzer (b.1947): "Bauchentscheidungen - Die
Intelligenz des Unbewussten und die Macht der Intuition" Seite 169,
GOLDMANN 2008 (2007)
Der
Begriff
EbM wurde Anfang der 90er Jahre von Gordon Henry Guyatt (b.1953)
aus der Gruppe um David Lawrence Sackett (1934-2015) an der McMaster University,
Hamilton, Kanada, geprägt.
Evidence-Based Medicine Working Group: "Evidence-Based Medicin: A New Approach to Teaching the Practice of Medicine" JAMA 1992 Nov 4;268(17):2420-5,
www.cebma.org/wp-content/uploads/ebm-a-new-approach-to-teaching-the-practice-of-medicine.pdf
2.)
"...
Der häufigste und folgenschwerste Irrtum in der modernen
wissenschaftlichen Diskussion ist die Meinung, dass hoch signifikant
gleichbedeutend ist mit hoch wirksam. Signifikanz
p<0,05 bedeutet aber: Unter der Annahme, dass die neue Therapie
nicht besser ist als die Standardbehandlung, tritt der erwartete Effekt
trotzdem mit fünf Prozent Wahrscheinlichkeit rein zufällig auf. Die Ärzte
wollen aber nicht wissen, wie groß die Zufallswahrscheinlichkeit falsch
positiver Ergebnisse ist, sondern sie möchten Auskunft darüber haben, ob
eine Therapie wirksam ist oder nicht.
Diese Information wird nicht durch die statistische Signifikanz einer
Studie allein geliefert. Diese ergibt bestenfalls eine theoretische
Evidenz für eine Therapie, die dann aber erst durch die statistischen
Kriterien einer Plausibilitätsprüfung bezüglich ihrer tatsächlichen
Wirksamkeit beim individuellen Patienten überprüft werden muss."
Prim. Univ.-Prof. Dr. Johannes Bonelli,
Internist, Direktor von IMABE - Institut für medizinische Anthropologie
und Bioethik in Wien; ÖÄZ 15.8.08, Seite 20,
Aus: "Zuallererst dem Patienten verpflichtet, nicht der EBM"
pdf
>>>
"Welche
Qualität haben Studien, mit denen die medizinische Empfehlung begründet
wird? Im Alltag einer Sprechstunde oder eines Krankenhauses haben
Ärzte meist nicht die Zeit, jede einzelne Studie, mit der sie die eigenen
Empfehlungen begründen, auf die Einhaltung der Regeln zu überprüfen.
Außerdem sind Mediziner (leider) nur unzureichend mathematisch ausgebildet
und deshalb dazu oft gar nicht in der Lage. Deshalb hat sich in der
Medizin ein
Bewertungssystem durchgesetzt, die sogenannte Evidenzbasierte
Medizin (EbM). Mit diesem System kann man mit einem Blick
feststellen, ob sich Studienergebnisse sinnvoll auf eigene Patienten
übertragen lassen. Die Evidenzbasierte Medizin teilt Studien nach ihrer
Qualität in
vier Klassen ein. Doch nur die erste
Klasse besitzt die statistische Qualität, bei der man von einer hohen
Wahrscheinlichkeit ausgehen kann, dass positive oder negative
Studienergebnisse auch tatsächlich auf die Gesamtbevölkerung zutreffen
... Von allen medizinischen Studien erreicht meiner Schätzung nach
höchstens ein Prozent die Evidenzklasse 1. Damit sind die anderen 99
Prozent nicht automatisch völlig wertlos, die Flut medizinischer Studien
und Publikationen mit sehr begenztem wissenschaftlichem Nutzen wird
allerdings immer lautstärker von der Fachwelt beklagt. Die
Wahrscheinlichkeit, dass sich ihre Ergebnisse auf Menschen außerhalb der
Studie anwenden lassen, sinkt von Stufe 1 bis Stufe 4 rapide. Die
Aussagekraft einer 1er-Studie kann auch von hundert 2er-Studien, die ein
ganz anderes Ergebnis erbrachten, nicht "überstimmt" werden. Aus
statistischen Gründen bleibt eine 1er-Studie immer wegweisend. Das beste
wissenschaftliche Argument für eine Therapie ist ein Nutzenbeleg auf dem
Boden einer hochwertigen systematischen Übersichtsarbeit
("Review"). Hierzu werden alle Studien zu einer medizinischen
Fragestellung (beispielsweise, ob ein hoher Blutdruck
gesundheitsgefährdend ist) gesichtet. Danach werden alle 1er-Studien
herausgefiltert und nur diese für die Beurteilung der Frage benutzt.
alle 2er-, 3er- und 4er-Studien und Meinungen bleiben
unberücksichtigt. Nur dann ist die Übersichtsarbeit hochwertig. Es gibt
Übersichtsarbeiten, die auch 2er- und 3-er-Studien in die
Gesamtbewertung einbeziehen, doch diese können
in ihrer Aussage leichter in die Irre führen. Ich unterstelle dabei eine
Absicht, da man auf diese Weise unangenehme Erkenntnisse aus 1er-Studien
hinter Studien schlechterer Qualität verstecken kann ..."
Aus: Dr. med.
Gunter Frank: "Gebrauchsanweisung für ihren Arzt - Was Patienten wissen
müssen" II. Faktencheck. Wie Sie den allgemeinen Nutzen einer
medizinischen Empfehlung überprüfen können. Checkliste, Teil 2: Fragen zur
Qualität der erhaltenen Antworten. Punkt 6: Welche Qualität haben die
Studien, mit denen die Empfehlung begründet wird? Seite 64. 2. Auflage
KNAUS 2014
Eine Einteilung nach EbM-Kriterien von Studien / Veröffentlichungen
ermöglicht Aussagen über die Evaluierung (Beschreibung, Analyse und
Bewertung) und über den Evidenzgrad (Studientyp + Qualitätsbewertung).
EbM - Klassen:
nach Centre for Evidence-based Medicine 2009, www.cebm.net,
www.ebm-netzwerk.de
Klasse Ia:
Evidenz durch Meta-Analysen (Systematische
Übersichtsarbeit,
systematic
Review) von mehreren randomisierten, kontrollierten Studien.
Klasse Ib:
Evidenz aufgrund von mindestens einer randomisierten, kontrollierten
Studie.
Randomisierte,
kontrollierte Einzelstudie mit engem Konfidenzintervall
(Vertrauensintervall,
Mutungsintervall).
Klasse IIa: Evidenz
aufgrund von mindestens einer gut angelegten, jedoch nicht randomisierten
und kontrollierten Studie. Systematischer Review von Kohortenstudien.
Klasse IIb:
Evidenz aufgrund von mindestens einer gut angelegten quasi-experimentellen
Studie. Einzelne Kohortenstudie/randomisierte, kontrollierte Studie von
geringer Qualität.
Klasse III:
Evidenz aufgrund gut angelegter, nicht-experimenteller deskriptiver
Studien wie etwa Vergleichsstudien, Korrelationsstudien oder
Fall-Kontroll-Studien.
Klasse IIIa: systematischer Review von Fall-Kontroll-Studien.
Klasse IIIb: einzelne Fall-Kontroll-Studie.
Klasse IV:
Nichtexperimentelle Beobachtungsstudien/Kohorten- und
Fall-Kontroll-Studien von geringer Qualität.
Klasse V:
Evidenz aufgrund von Berichten der Experten-Ausschüsse oder
Expertenmeinungen/Konsensusverfahren bzw. klinischer Erfahrung anerkannter
Autoritäten.
"Wir Menschen bestehen nun einmal nicht aus
statistischen Mittelwerten, sondern die Natur möchte eine Streuung von
Merkmalen, das heißt, wir sind einfach unterschiedlich.
Deshalb empfiehlt die EbM auch nicht, stur nach Statistik zu
therapieren, sondern spricht von einem Behandlungskorridor. Liegt
Empfehlungsgrad A vor, dann ist die Wahrschein-lichkeit, Patienten mit
dieser Therapie richtig zu behandeln, hoch. Aber nicht 100%. Ist der
Korridor sehr weit, weil es nur B oder C gibt, dann entscheidet oft die
persönliche Erfahrung des Therapeuten wirkungsvoller, welche Therapie die
richtige ist. Ein guter Arzt wird deshalb bei jedem einzelnen Patienten
den Erfolg einer Therapie nicht nur am Ereichen von Normwerten messen,
sondern an der Beantwortung der Frage, ob es dem Patienten mit der
Therapie besser geht. Ist die Antwort nein, kann es in solchen begründeten
Ausnahmefällen sehr sinnvoll sein, sich trotz bester "Beweislage" gegen
die Therapie zu entscheiden."
Aus:
Dr. med. Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil I:
Schlechte Medizin in der täglichen Behandlung. Kapitel: Gute Medizin:
Klare Regeln sind nicht verhandelbar. Weitere Fallstricke. Seite 67f.
KNAUS 5.Auflage 2012
Vier
Evidenz-Empfehlungsgrade/Klassen:
"Studien TÜV"
A
hoch
= Nutzen der Empfehlung gut belegt:
Es ist unwahrscheinlich, dass weitere Forschungsarbeiten unser Vertrauen
in die Richtigkeit unserer Aussage erschüttern werden.
►
Es liegen mehrere wissenschaftlich einwandfreie Studien
(1a)
mit
konsistenten Ergebnissen vor.
►
In besonderen Fällen genügt eine große und qualitativ hochwertige
multizentrische Studie.
B
mäßig hoch
= Nutzen der Empfehlung statistisch gut möglich:
Weitere Forschungsarbeiten haben wahrscheinlich einen signifikanten
Einfluss auf unser Vertrauen in die Richtigkeit unserer Aussagen
und könnten uns zu einer Korrektur derselben veranlassen.
►
Eine
qualitativ hochwertige Studie.
►
Mehrere
Studien (1a,
1b, 2a),
für die schwere Einschränkungen
(Blutdruckstudie für Diabetiker)
gelten.
C
niedrig
= Empfehlung eher spekulativ:
Weitere Forschungsarbeiten haben höchstwahrscheinlich
einen signifikanten Einfluss auf unser Vertrauen in die Richtigkeit
unserer Aussagen
und werden uns wahrscheinlich zu einer Korrektur derselben
veranlassen.
►
Eine oder
mehrere Studien
(2a, 2b)
,
für die schwer wiegende Einschränkungen angezeigt sind.
D
sehr niedrig
= Keine statistische Belege für die Richtigkeit vorhanden:
Alle Aussagen sind mit einer großen Ungewissheit behaftet.
►
Reine
Expertenmeinung; Begründung
anhand "guter
ärztlicher Praxis"
►
Keine aus
Studien gewonnene direkte Evidenz.
►
Eine oder mehrere Studien
("minderer statistischer Qualität"),
für die schwere Einschränkungen gelten.
Aus: http://www.ebm-guidelines.at, Gunter Frank: "Schlechte Medizin. Ein Wutbuch" S.60. KNAUS 2012
"Die allermeisten Empfehlungen in der Medizin sind nicht mit hohen
Empfehlungsgraden abgesichert. Das muss aber nicht gleich heißen, dass sie
alle falsch sind. Das mag daran liegen, dass qualitativ hochwertige
Studien [EbM 1a, 1b] teuer sind und auch lange dauern. Es wird auch
schlichtweg nicht möglich sein, für jede Fragestellung in der Medizin eine
Champions-League-Studie [kontrollierte Studie] durchzuführen. Ich habe
auch nichts dagegen, eine Therapie mit einer guten klinischen Praxis zu
begründen. Aber nur dann, wenn es sich um Therapien handelt, die der
Experte auch tatsächlich selbst beurteilen kann. ... Wie definiert man
einen Experten? Wenn Experten sich zwar durch ein hohes wissenschaftliches
Amt legitimieren, aber gar nicht in der Lage sind, auch nur eine
wissenschaftlich hochwertige Studie zu benennen, die ihre Aussage belegt,
dann entfällt für mich die Grundlage, sie als Experten zu bezeichnen. Dann
frage ich womöglich mit mehr Erfolg bei einer Großmutter nach, die 6
Kinder durchgefüttert hat, was für sie gesunde Ernährung bedeutet.
Besonders wenn nebenwirkungsreiche Therapien oder Therapien mit immenser
Breitenwirkung empfohlen werden oder wenn sehr viel Geld damit verdient
wird, muss es eine solide Datenbasis geben."
Aus:
Dr. med. Gunter Frank): "Schlechte Medizin: Ein Wutbuch" Teil I:
Schlechte Medizin in der täglichen Behandlung. Kapitel: Zum Wohle des
Patienten? Wem die Lehrmeinung in Wahrheit dient. Der Expertenkonsens.
Seite 124. KNAUS 5.Auflage 2012
3.) "...
Die
Plausibilität
[Stimmigkeit, Glaubhaftigkeit, Wahrheit; plausibel: einleuchtend, verständlich, überzeugend, triftig]
kann
aber nicht berechnet werden, sondern hängt von unserer ärztlichen
Erfahrung, von unserem kritischen Urteil ab - und nicht zuletzt von
den individuellen Bedürfnissen der einzelnen Patienten. Erst aus
der Kombination all dieser Komponenten kann die Wahrscheinlichkeit
abgeschätzt werden, ob eine Therapie im konkreten Fall hilfreich sein kann oder nicht."
Prim. Univ.-Prof. Dr. Johannes Bonelli,
Internist, Direktor von IMABE - Institut für medizinische Anthropologie
und Bioethik in Wien; ÖÄZ 15.8.08, Seite 20,
Aus: "Zuallererst dem Patienten verpflichtet, nicht der EBM"
pdf
>>>
"Die
so genannte "Evidence-Based Medicine" (EBM) die sich allein auf "harte",
empirisch messbare Daten stützt, muss sich den Vorwurf machen lassen,
GEIST und HERZ zu ignorieren. Was wir stattdessen brauchen, sind Studien,
die genau diese Faktoren untersuchen: die Kraft des Geistes und der
inneren Haltung des Behandlers sowie des Patienten selbst. So wären dann
auch aussagekräftige Studien zur Homöopathie machbar."
Aus: Andreas Diemer (Arzt, Diplom Physiker): "Die fünf Dimensionen der
Quantenheilung" S.124. MensSana 2011
Beobachtungsstudie: Eine Beobachtungsstudie (epidemiologische Studie) bezeichnet meistens eine patientenbezogene Datenerhebung im Gesundheitsbereich, z. B.
über den regulären Einsatz von Medikamenten oder Operationstechniken in Therapien. Bei Beobachtungsstudien werden keine Experimente und keine
zusätzlichen Untersuchungen durchgeführt. Sie werden meist als rein explorative (ermittelnde) Studien angelegt, zum Generieren von Hypothesen,
oder auch - eingeschränkt - zum Abschätzen der Gültigkeit von Hypothesen. Da eine
Beobachtungsstudie stets
eine nicht-interventionelle Studie ist, hat sie eine geringere
Aussagekraft als eine randomisierte klinische Studie.
Als nicht-interventionelle Studien
bezeichnet man im Bereich der medizinischen Forschung Studien, die alle
folgenden Kriterien erfüllen:
►
Es werden keine oder nur zugelassene und handelsübliche Medikamente oder
Präparate sowie gängige Medizinprodukte, Geräte oder Verfahren gemäß den
in der Zulassung festgelegten Angaben eingesetzt.
►
Der Patient wird im Rahmen seiner Routinebehandlung therapiert. Dem Arzt
werden durch die Studie keine Vorschriften in Form eines vorab
festgelegten Prüfplanes zur Behandlung des Patienten gemacht.
►
Die Diagnoseverfahren und sonstigen Beobachtungsverfahren entsprechen der
ärztlichen Praxis. Insbesondere werden keine weiteren Diagnoseverfahren
durch die Studie veranlasst.
►
Die Ergebnisse werden mit Methoden der Epidemiologie analysiert
"Ursachen für die chronischen Fehlinformationen zum Thema Fett und Gesundheit gibt
es viele. Ein wesentlicher Grund ist die Methodik der
zugrunde liegenden Studien.
Es ist extrem aufwendig, Ernährungsstudien durchzuführen, die Aussagen
über Ursache und Wirkung zulassen. Vielfach muss man daher auf
Beobachtungsstudien zurückgreifen, die jedoch nur statistische Beziehungen aufzeigen,
Korrelationen, Assoziationen ... Um ursächliche
Beziehungen zu belegen, braucht man gut konzipierte, kontrollierte
Interventionsstudien, in denen ein Teil der Probanden seine Ernährung
ändert und die anderen nicht. Bei Ernährungsstudien kann dies aber nicht
verblindet geschehen, weil die Menschen ja schmecken, ob sie Fleisch oder
Soja essen, Butter oder Margarine. Wenn Teilnehmer und Studienteilnehmer
allerdings wissen, wer was verzehrt, kann dies die Ergebnisse
verfälschen."
Aus: Nicolai Worm, Ulrike Gonder: "Mehr Fett! - Warum wir mehr
Fett brauchen, um gesund und schlank zu sein - Liebeserklärung an einen zu
unrecht verteufelten Nährstoff" Kapitel: Mehr Fett für Herz und Kreislauf!
Unterkapitel: Gesättigte Fettsäuren falsch eingeschätzt - Methodische
Probleme. Seite 78f. Systemed Verlag 2. Auflage 2010
"[Langzeit-] Beobachtungsstudie: Wie der Name sagt, kann der Beobachter bei solchen Studien nur
registrieren, was geschieht. Er hat, im Gegensatz zum Experiment, keine Möglichkeit, in das Geschehen einzugreifen.
Kausalitätsbetrachtungen, die man aus Beobachtungsstudien ableitet, haben daher einen grundsätzlichen Nachteil: es sind immer noch Faktoren
denkbar, die Sie zwar nicht beobachten können, die jedoch kausal wirksam sind.
Ort der Handlung ist eine Kleinstadt von [damals] 30.000 Einwohnern im Osten der USA, die man als "typisch amerikanich" ansieht. Vier ausgezeichnete,
in jeder Hinsicht hervorragende Ärzte (Investigatoren) beginnen 1948 die Studie ... die Framinghamstudie, Framingham in Massachusetts/USA, mit 5127 Probanden (2283 M , 2844 F) [= Stichprobe
(4393: 1976 M, 2417 F) + Freiwillige (734: 307 M, 427 F)], Alter 30-62 Jahre, frei von Koronarsklerose (KSK), Nachbeobachtungszeit von 14 Jahren
(1950-1964), ab 1956 alle 2 Jahre Zwischenberichte (1956-1964); Die Dokumentation hätte ihre Merkmale also nicht nach "Alter bei der Untersuchung",
sondern nach Geburtsjahrgangskohorten gliedern
müssen!, Was ist ein Risikofaktor? Tatsächlich finden Sie an keiner Stelle eine Definition (Risikofaktor gleich Prädiktor [Vorhersagbarkeits-Variable],
Risikofaktor als begünstigender Faktor, schließlich setzten die Investigatoren einzelne Risikofaktoren der Lebensweise gleich), Worauf wollen
die Inverstigatoren (4 Ärzte) aber die Ergebnisse bei den Freiwilligen verallgemeinern? Noch unverständlicher bleibt, dass die Investigatoren
keine Hypothesen (Null- u. Alternativhypthese) formuliert haben; ... die Cholesterinklassen ("Chol unter 210", "Chol 210-245", "Chol 245 oder mehr")
wurden erst nach Einsicht in die Daten gebildet!; die QRH (Quotienten für rel. Häufigkeiten) nur für die Männerkohorten III bis VI (1891 bis 1910)
berechnet wurden! ... 1042 Frauen (der Kohorten I u. II, rund 36% aller Probandinnen, bei 1.Unterusuchung jünger als 40 Jahre, innerhalb 6 Jahre
Follow-up keine KSK) werden von der Auswertung ausgeschlossen, die Investigatoren halten die Alternativhypothese bereits für angenommen, kommen
gar nicht auf die Vermutung, der systolische Blutdruck könne unabhängig vom Manifestwerden einer KSK variieren!;
... rund 40% der KSK-Probanden haben bei der 1.Untersuchung einen systolischen RR <140 mm Hg. Daher kann der systolische RR kein Prädiktor
sein! In der Dokumentation haben die Investigatoren nur die ersten von beiden RR-Messungen ausgedruckt ... diese Tatsache in allen drei
Zwischenberichten (1956,1958,1960) verschwiegen. Weiter haben die Investigatoren 10 Klassen für die RR-Werte ausgedruckt ... Warum haben die
Investigatoren die RR-Klassen in den Zwischenberichten 1958 u. 1960 zusammengefaßt? ... nur bei 5 von 14 Tests können wir die Alternativhypothese
annehmen; ... nur bei 5 von 14 Tests sind RR-Verteilungsunterschiede zwischen Probanden mit und ohne KSK (Koronarsklerose) festzustellen. Nach
diesen Ergebnissen kann der systolische RR kein Prädiktor sein! ... die Dokumentation kennt keine Probandennummer oder eine ähnliche
Identifizierungszahl. Daher können sie am einzelnen Probanden nicht verfolgen, ob sein systolischer RR über die Jahre konstant bleibt! ...
die Pseudoexaktheit von Doppel- o. Mehrfach-RR-Messungen. Denn was tut der normale Kliniker, wenn er bei 2 Meßwerten pro Proband nur einen
einzigen auswerten darf? Er wählt selbstverständlich den "günstigsten" Meßwert aus. Wie ich Sie kenne, haben Sie sich schon beim 1. Brief gefragt:
Wie wollen die Investigatoren wohl mit ihren beiden RR-Messungen pro Proband zurechtkommen? Stellen Sie sich doch einmal die Situation bei
der 1.Untersuchung vor: Probanden haben sich bereit erklärt, an einer noch nie dagewesenen Langzeitstudie teilzunehmen. Sie kommen zur
1. Untersuchung. Nach Erhebung der Vorgeschichte beginnt die körperliche Untersuchung mit der RR-Messung. Jeder Arzt weiß, in welcher
Spannung sich die Probanden befinden; diese Spannung treibt den Blutdruck in die Höhe. Daher kommt die 2. RR-Messung am Ende der Untersuchung
dem sogenannten "Basisblutdruck" viel näher. Bei den Nachuntersuchungen (NU) verlieren die Probanden nach und nach die Angst vor der
RR-Messung. Daher sehen Sie nach 10 Jahren den Lern- oder Trainingseffekt. Was, glauben Sie, wäre geschehen, wenn die Investigatoren die
Originalwerte der 2. RR-Messung veröffentlicht hätten? ..."
Aus: Herbert Immich (1917-2002, bis 1982 Prof.
f. Biometrie u. Medizinische Statistik, UNI Heidelberg, FA f. Innere
Medizin): "Paradigma Epidemiologie - [17-] Briefe an eine ehemalige
Studentin [Philine]" 1. Brief: 1.4. Beobachtungsstudie S.2,3; 1.5.
Risikofaktoren S.4; 1.7. Konstanten u. 1.9. Schluß S.6. 2. Brief: 2.4.
Klassenquotienten S.13. 3.Brief: 3.2. Proportionales S.18; 3.3.
Dokumentation S.19,22f; 3.5. Normbereiche S.24; 3.7. Doppelmessungen u.
3.8. Schluß S.28f, Abb. 3.4. S.28, Abb. 3.5. S.29. 4. Brief: 4.4. Normbereiche Abb. 4.4. S. 43 u. Abb. 4.5. S.44; 4.6. Schluß S.45,
Selbstverlag St. Peter-Ording 1991. Seite V: "Zu diesen Briefen: ... Das Buchmanuskript war
am 7. April 1990 fertig. Es war jedoch nicht möglich, das Buch bei einem
Verlag unterzubringen. Der medizinische Gegenstandskatalog und die
jeweiligen Verlagsprogramme erwiesen sich als Hindernisse, die ich nicht
überwinden konnte. Zudem brauchte ein Verlag sechs bis neun Wochen, um
nein zu sagen. Nach dem vierten vergeblichen Verusch entschloß ich mich
daher, das Buch im Eigenverlag herauszubringen ..."
Abb. 3.4.
MÄNNER. Mediane und Normbereichsgrenzen des systolischen Blutdrucks nach Kohorten.
Links Framingham Erstuntersuchung (EU) 1950, rechts Framingham Nachuntersuchung 5 (NU) in 1960
Sie erkennen deutlich: links wie rechts hängen Mediane [50%-Perzentile] und Normbereich [90%-Perzentile: begrenzt durch
die 5%- u. 95% Perzentile] von den Kohorten und damit vom Alter ab. Obwohl die Kohorten bei der Nachuntersuchung (NU)
10 Jahre älter sind, ist das Niveau der Mediane und Grenzen etwa gleich geblieben oder eher niedriger geworden.
Beachten Sie den engen Normbereich der Kohorte V bei der Nachuntersuchung.
Abb. 3.5.
FRAUEN. Mediane und Normbereichsgrenzen des systolischen Blutdrucks nach Kohorten.
Links Framingham Erstuntersuchung (EU) 1950, rechts Framingham Nachuntersuchung 5 (NU) in 1960
Die Grenzen der Normbereiche gehen mit steigendem Alter immer weiter auseinander; auch die Mediane
[50%-Perzentile] steigen schnell an. Wesentliche Unterschiede zischen links und rechts können sie nicht
erkennen, obwohl auch die Frauen inzwischen 10 Jahre älter geworden sind.
Aus diesen Erkenntnissen ziehen Sie [Philine] folgende Schlüsse:
1. Die "Assoziationen" [Korrelationen]
zwischen Höhe des systolischen Blutdrucks und der [Koronarsklerose-]
KSK-Inzidenzen ist durch das Lebensalter als dritter gemeinsamer Ursache vorgetäuscht.
2.
Wenn sich Mediane [50%-Perzentile] und Normbereiche [90%-Perzentile: begrenzt durch die 5%-
und 95% Perzentile] des systolischen Blutdrucks in 10 Jahren nicht wesentlich ändern, dann kann es
sich nur um Lern- oder Trainingseffekte handeln [bei den Nachuntersuchungen verlieren
die Probanden nach und nach die Angst vor der RR-Messung. s.o].
Abb. 4.4. MÄNNER. Mediane und Normbereichsgrenzen des Serumcholesterins nach Kohorten.
Links Framingham Erstuntersuchung (EU) 1950, rechts Framingham Nachuntersuchung 5 (NU) in 1960
Links sehen Sie wieder die Polygonzüge [Streckenzüge] der Erstuntersuchung 1950, rechts die der Nachuntersuchung 5
mit Schwerpunkt 1960. Sie sehen: die Normbereiche hängen ab vom Alter bei der Erstuntersuchung; die Normbereiche
verschieben sich nach oben, nachdem die Kohorten 10 Jahre älter geworden sind. Beim Cholesterin gibt es also keinen
Lern- oder Trainingseffekt. 1950 liegen alle Obergrenzen der Normbereiche bei rund 300 mg/100 ml. Sie sehen jedoch
einen Knickeffekt von Kohorte VI zu Kohorte VII. 1960 liegen die Untergrenzen der Normbereiche zwischen 170 und 190,
die Obergrenzen zwischen 300 und 330 mg/100 ml. Die Mediane bewegen sich zwischen 240 und 242 mg/100 ml.
Der Knickeffekt wird deutlicher.
Abb. 4.5. FRAUEN. Mediane und Normbereichsgrenzen des Serumcholesterins nach Kohorten.
Links Framingham Erstuntersuchung (EU) 1950, rechts Framingham Nachuntersuchung 5 (NU) in 1960
Diese Abb. wirkt schon auf den ersten Blick viel drastischer: die Abhängigkeit vom Alter bei der Erstuntersuchung 1950 ist eindrucksvoller;
die Normbereiche [90%-Perzentile: begrenzt durch die 5%- und 95% Perzentile] verschieben sich stärker nach oben, nachdem die Kohorten
10 Jahre älter geworden sind. Den Knickeffekt von Kohorte VI zu Kohorte VII können Sie auch hier beobachten. 1950 schwanken die Obergrenzen
der Normbereiche zwischen 261 und 342 mg/100 ml. 1960 variieren die Untergrenzen zwischen 162 und 205, die Obergrenzen zwischen 300 und
370 mg/100 ml. Die Mediane [50%-Perzentile] in den Kohorten III bis VII liegen höher als der magische Grenzpunkt 260 mg/100 ml. In diesen
5 Kohorten müßten also je 50% der Frauen KSK-gefährdet sein. Schon daraus erkennen Sie: Cholesterin ist kein Prädiktor ...
In jüngster Zeit haben Arteriosklerose-Experten die Grenze zwischen "Gefährdeten" und "Nicht-Gefährdeten auf 200 mg/100 ml festgesetzt.
Nach Abb.4.4. müßten demnach 50 bis 60% aller Männer KSK-gefährdet sein. Nach Abb. 4.5. wären dann 1960 sogar 90% der Frauen
in den Kohorten III bis VII KSK-gefährdet, obwohl Frauen viel weniger zur [Koronarsklerose] KSK neigen.
Was können Sie aus diesen Ergebnissen folgern?
Eine Assoziation [Korrelation] zwischen hohem Cholesterinspiegel und KSK-Inzidenz tritt also nur sporadisch und dann nur in Männerkohorten
auf. Bei Frauen ist die KSK-Inzidenz offenbar unabhängig von der Höhe des Cholesterinspiegels. Das bedeutet:
Die Beziehung zwischen hohen
Cholesterinspiegel und KSK-Inzidenz ist eine Scheinassoziation, die man nur gelegentlich beobachten kann. Aus dieser Erkenntnis ziehen Sie
die Lehre: Sie brauchen ab jetzt keiner Tabelle und keiner Abbildung mehr zu folgen, welche den Geschlechts- und den Kohorteneffekt ignoriert.
Wie schon betont, die Investigaoren[4-Studien-Ärzte] müssen die Scheinassoziation schon früh erkannt haben. Anders ist ihr nervöses Hin- und
Herschieben von Alters- und Cholesteringrenzen nicht zu erklären. Trotz der Scheinassoziation hat sich die bemerkenswerte "Krankheit
Hypercholesterinämie" durchgesetzt. Diese Krankheit macht keine Beschwerden; sie verursacht keine Symptome, sie besteht einzig
aus einem Cholesterinspiegel, der höher liegt als 260 mg/100 ml. Dieser 4. Brief bringt also frohe Kunde für Ihre Patientninnen:
sie brauchen sich um ihre Cholesterinspiegel nicht mehr zu kümmern ...
6. Brief: Kombinationen - 3-Risikofaktoren pdf
>>>
(1956: CHE, 1960: CHR u.a.)
Jedoch: Wir haben die Datenpräsentation in den [Framingham-] Zwischenberichten [ 2-jährig, von 1956-1964] mit den Daten in der [Framingham-]
Dokumentation verglichen. Dabei sind wir auf zwei Paradigmen, zwei Sehweisen gestoßen. Die eine Sehweise wollen wir
FORSCHUNGSPARADIGMA
nennen, es arbeitet stets nach derselben Methode; es stellt eine Frage; es formuliert die zugehörigen [Null- u. Alternativ-] Hypothesen; es sammelt
passende Daten es stellt im Lichte der Daten fest, welcher Hypothese die größere Wahrscheinlichkeit zukommt; erst dann zieht es seine Schlüsse.
Die andere Sehweise wollen wir MOTIVATIONSPARADIGMA nennen.
Bei ihm steht die Schlußfolgerung von vornherein fest; das ganze Problem
besteht darin, selbst widerspenstige Daten an die Schlußfolgerung anzupasen. Die Investigatoren [Studienleiter der Framingham Studie] sind
Adepten [Anhänger] des Motivationsparadigmas. Die Frage stellt sich, Philine: Arbeitet auch die übrige Epidemiologie im Motivationsparadigma?"
10. Brief: "[Daten] "Mißbrauch" [in Studien] pdf
>>>
"Nicht Experten zählen, sondern Fakten ... Die Epidemiologie ist ein Paradigma, das keinen Begründungszwang
kennt. Daher kann sich die Epidemiologie auch nicht vor Selbsttäuschung und Vorurteil schützen ... PARADIGMA
ist die Sichtweise, in der die Adepten des Paradigmas "wissenschaftlich" arbeiten. Nach dem Sprachgebrauch
der Alchemie [A] sind Adepten sowohl Schüler wie Meister des Paradigmas ... Der Autor mißt epidemiologische
Studien an den gängigen Methoden der Biometrie. Das Ergebnis ist niederschmetternd. Die zeitgenössische
Epidemiologie mißbraucht Daten, um wirklichkeitsfremde Paradigmen glaubwürdig zu machen. Doch niemand
scheint sich an diesem Mißbrauch zu stoßen. Eine ungehinderte Diskussion über den Mißbrauch gibt es
wenigstens nicht ... Aber es gibt wahre Forschungen. Allein die Geschichte zeigt es uns. Wer jedoch an
wahre Forschung glaubt, vielleicht allzu naiv, dem kann niemand helfen; er muß seine Kritik überall
dort anbringen, wo er die wahre Forschung in Gefahr sieht. Und das ist bei
der Epidemiologie der Fall..."

Prof. Dr. med. Herbert Immich
(1917-2002)
Prof. f. Biometrie u. Medizinische Statistik UNI Heidelberg
FA f. Innere Medizin
Bild: Abschiedsvorlesung am 9.7.1982
www.math.uni-heidelberg.de/stat/memory/
Aus: Herbert Immich: "Paradigma
Epidemiologie - [17-] Briefe an eine ehemalige Studentin [Philine]"
3.Brief: 3.6. Wahrscheinlichkeitspapier, Abb. 3.4. S.28; 3.7.
Doppelmessungen, Abb. 3.5. S.29;
4. Brief: 4.4. Normbereiche Abb. 4.4.
S.43 u. Abb. 4.5. S.44, 4.5. Scheinassoziaion S. 45,
4.6 Schluß S.45;
6.Brief S.55-60, 6.9. Schluß S.60; 10. Brief S.107f
Selbstverlag St.
Peter-Ording 1991
[HI] Herbert Immich: "Paradigma Epidemiologie" 16.
Brief "Begründungszwang" 16.5. Experten S.145,
16.8. Fazit u.
16.9.. Schluß S.147; 1. Brief "Anfänge" 1.2. Paradigma, S.1 und Rückdeckel
Selbstverlag St. Peter-Ording 1991
1. Brief: "Anfänge"
>>> 2. Brief: "Klinik"
>>> 3. Brief: "Blutdruck"
>>> 4. Brief: "Cholesterin"
>>>
5. Brief: "Zigaretten"
>>> 6. Brief: "Kombinationen"
>>> 7. Brief: "Nichtraucherkrebs"
>>>
8. Brief: "Vermeidbares"
>>> 9. Brief: "Pharmako-Epidemiologie"
>>> 10. Brief: "Missbrauch"
>>>
11. Brief: "Lesekunst"
>>> 12. Brief: "Arachaisches Denken"
>>> 13. Brief: "Rationales Denken"
>>>
14. Brief: "Kausalität"
>>> 15. Brief: "Ätiologie"
>>> 16. Brief: "Begründungszwang"
>>>
17. Brief: "Bitten"
>>> 1.-17. Brief: "Inhalt"
>>>
[A] Alchemie: Die Lehre von den Eigenschaften der Stoffe und ihren Reaktionen
(ab ~ 1./2. Jhd., Vorläufer der Chemie).
Herbert Immich's "1. bis 17. Brief" als pdf: siehe unten "PARADIGMA"
u. LEISTUNGEN: Angewandte Allgemeinmedizin & Geriatrie
>>>
7., 8. u. 14. Brief unter LEISTUNGEN: Akupunktur
>>>
Martin Schumacher (b. 1950, von 1986 bis 2017 Direktor d. Instituts f. Medizinische Biometrie
u.
Medizinische Informatik Uni-Klinikum Freiburg): "Methodische
Grundlagen klinischer Forschung
- Reminiszenzen an Herbert Immich und
seine Beiträge zur Medizinischen Statistik"
Informatik, Biometrie und
Epidemiologie in Medizin und Biologie 35/1 (2004),S.44-53
Ein herzlicher
Dank gilt besonders Herrn Prof.em.Dr.rer.nat. Martin Schumacher (ehemaliger
Schüler Herbert Immich's)
für die freundliche zur Verfügungstellung eines
Exemplars
von Herbert Immich's "Paradigma Epidemiologie" (am 8.8.2018)
Zu den
nicht-interventionellen Studien
zählen folgende
Studienarten:
►
Anwendungsbeobachtungen
(AWBs) werden fast ausschließlich von Herstellern für ihre zugelassenen
Arzneimittel durchgeführt.
►
Kohortenstudien
werden meist prospektiv durchgeführt. Dabei wird eine ganz bestimmte
Gruppe von Personen (die Kohorte) bezüglich ihrer Wahrscheinlichkeit (ob
bei ihnen beispielsweise eine bestimmte Krankheit auftritt oder eine
bestimmte Arzneimitteltherapie erfolgt etc.) und dem Auftreten möglicher
unerwünschter Wirkungen über einen festgelegten Zeitraum beobachtet.
►
Fall-Kontroll-Studien
sind retrospektive Studien; in ihnen werden also erst im Nachhinein
Patientendaten ausgewertet. Sie werden typischerweise eingesetzt, um
Zusammenhänge zwischen einem Risikofaktor und einer Erkrankung zu
untersuchen.
►
Register-Studien
sind retrospektive Untersuchungen, in deren Rahmen praxisbezogene Daten zu
Diagnose und Therapie bei einer in einem Register vollständig erfassten
Population in einem definierten Indikationsgebiet erhoben werden können.
Eine
epidemiologische Studie ist oft
- aber nicht immer - nicht-interventionell.
Man unterscheidet zwischen
Beobachtungsstudien
(Querschnittsstudie, Kohortenstudie, Fall-Kontrollstudie) und
Interventionsstudien
(Vorher-Nachher-Studie).
►
Querschnittsstudien
(engl. cross sectional study) ermitteln eine Momentaufnahme der
untersuchten epidemiologischen Daten. Durch den zeitlichen "Schnappschuss"
der epidemiologischen Daten sind die aus der Studie gezogenen kausalen
Zusammenhänge zwischen Exposition und Erkrankung schwach und dienen mehr
der Generierung von Hypothesen als deren Verifizierung.
►
Längsschnittstudien
(engl. longitudinal study) sind ein Überbegriff für Studien, die
regelmäßig Daten der Studienpopulation über einen längeren Zeitraum hinweg
erheben. Sie entsprechen periodisch durchgeführten Querschnittsstudien.
►
Kohortenstudien
(engl. cohort studies) untersuchen definierte Gruppen von Menschen mit und
ohne Exposition einem Risikofaktor gegenüber über eine längere Zeit und
messen am Ende des Beobachtungszeitraums den Erkrankungsstatus. Aus der
Anzahl Erkrankter unter den Exponierten dividiert durch die Gesamtzahl an
Exponierten kann das Risiko der Exponierten für diese Erkrankung gemessen
werden. Analog verfährt man für die Nicht-Exponierten. Das Verhältnis des
Risikos der Exponierten zum Risiko der Nicht-Exponierten ist das
Risikoverhältnis (auch genannt
relatives Risiko (RR)
oder engl. risk ratio)
und gibt an, wie stark die Exposition das Risiko der Erkrankung erhöht.
Beispielsweise erhöht Rauchen von täglich 20 Zigaretten gegenüber
Nicht-Rauchen das Risiko, an Lungenkrebs zu erkranken, um den Faktor 15.
Bei prospektiven Kohortenstudien
liegen Studienbeginn und Beginn des Beobachtungszeitraums eng beieinander,
die Kohorte wird "in die Zukunft" (prospektiv) verfolgt und der
Krankheitsstatus ist noch unbekannt. Retrospektive
Kohortenstudien betrachten
bereits vergangene Kohorten, hier sind die Beobachtungen bereits
abgeschlossen und der Krankheitsstatus ist bereits bekannt. Sie sind
einfacher und kostengünstiger durchzuführen als prospektive
Kohortenstudien, allerdings auch anfälliger für "statistische Verzerrer"
(engl. bias),
speziell bei der Rekrutierung der Studienteilnehmer, die ja in der
Vergangenheit lag und nicht mehr zu beeinflussen ist. Beispiele für
Kohortenstudien wäre die Untersuchung von Lungenkrebs bei Asbestarbeitern
(exponierte Gruppe) einer Firma und deren Büroangestellten
(nicht-exponierte Gruppe).
►
Fall-Kontrollstudien
(engl. case control study) gehen methodisch den umgekehrten Weg einer
Kohortenstudie. Bei einer Fall-Kontrollstudie ist der Krankheitsstatus
bekannt und die Exposition unbekannt. Sie eignet sich insbesondere für
seltene Erkrankungen, da eine Kohortenstudie sehr viele Teilnehmer haben
müsste, um eine statistisch ausreichende Anzahl Erkrankter zu erreichen.
Die Studienpopulation der Fall-Kontrollstudie besteht aus Erkrankten und
Gesunden, wobei aus statistischen Gründen auf einen Erkrankten auch zwei
oder mehr Gesunde ["matched pairs] kommen können (1:2 matching, 1:n
matching). Erst nach der Zuordnung zu den beiden Gruppen wird die
Exposition erfasst, um Beeinflussungen des Ergebnisses durch die
Beobachter auszuschließen. Ausgewertet wird die Chance
(engl. odds) der Erkrankten, exponiert zu sein.
Sie ergibt sich aus der Zahl der Erkrankten mit Exposition dividiert durch
die Zahl der Erkrankten ohne Exposition ('nicht' die Gesamtzahl der
Erkrankten). Analog wird die Chance der Gesunden berechnet, exponiert zu
sein. Die Division der Chance der Erkrankten durch die Chance der Gesunden
ergibt das Chancenverhältnis (engl. odds ratio).
Es entspricht dem Faktor, um den sich die Chance erhöht, durch die
Exposition zu erkranken. In einer Fall-Kontrollstudie muss man das
Chancenverhältnis und nicht etwa das Risikoverhältnis berechnen, da man
durch die willkürliche Wahl der Anzahl von Kontrollpersonen den Nenner des
Risikoterms (der Summe von a+b) verzerren würde. Hingegen würde sich eine
Verdoppelung von Kontrollen beim Chancenverhältnis wieder rechnerisch
herauskürzen (doppelt so viele im Zähler wie im Nenner).
Bei seltenen Erkrankungen entspricht das Chancenverhältnis dem
Risikoverhältnis. Fall-Kontrollstudien sind grundsätzlich retrospektiv.
"Da man die Fälle
[z.B.: die Patienten mit einer bestimmten Krankheit (Krebs, Asthma,
Diabetes usw.)] niemals randomisiert aus
einer definierten Grundgesamtheit auswählt, sind die Fälle auch nicht
repräsentativ; außerdem wissen Sie nie, auf welche Grundgesamtheit Sie
etwaige Ergebnisse verallgemeinern sollen. Schließlich steuern die Fälle
die Zusammensetzung der Kontrollpopulation: sind zahlreiche Hochbetagte
unter den Fällen, dann besteht auch die Kontrollpopulation überwiegend aus
Hochbetagten. Im Geiste sehe ich schon,
wie Sie Ihren Kopf schütteln. Sie denken an die Grundsätze der
Versuchsplanung für kontrollierte klinische Studien und fragen sich:
"Warum tut die klinische Versuchsplanung alles, um die Vergleichbarkeit
von Test- und Kontrollgruppe sicherzustellen? Kommt es denn auf die
Vergleichbarkeit etwa der Geheilten und der Nicht-Geheilten
an? Wenn wir Nebenwirkungen eines Medikaments erkennen wollen, müssen doch
Patienten, die das Medikament nehmen, vergleichbar sein mit Patienten, die
das Medikament nicht nehmen. Sonst erhalten wir mit Sicherheit
vermengte Effekte [dann sind die im Versuch beobachteten Effekte in Wirklichkeit die
"Summe mehrerer Effekte"!]. Und sehen Sie, Philine, damit haben Sie den
wunden Punkt bereits getroffen.
Freunde
retrospektiver Studien
loben die Vorteile dieses Vorgehens überschwenglich: die Studien
beanspruchen wenig Zeit und geringe Kosten; außerdem kann man bei seltenen
Krankheiten gar nicht anders arbeiten.
Das ist alles richtig, aber noch kein Grund für eine
Fall-Kontroll-Auswertung.
Selbst, wenn man Daten retrospektiv erhebt, ist
der Verlgeich zwischen Exponierten und Nicht-Exponierten
die einzig zulässige Auswertungsmethode. Und dafür müssen Exponierte und
Nicht-Exponierte vergleichbar sein.
Damit haben wir stillschweigend einen
Fachausdruck eingeführt:
Exposition
ist in der Pharmako-Epidemiologie der Oberbegriff für
die Einnahme des
Medikaments unter Prüfung. Geht es z.B. um Phenazetin [ein nicht mehr im
Handel befindliches Schmerzmittel], dann spricht man
von der Exposition gegenüber Phenazetin. Das Risiko [die Chance], als Exponierter
eine bestimmte Nebenwirkung zu erleiden, mißt man in der
Pharmako-Epidemiologie meistens mit der
Odds-Ratio (Chancenverhältnis: schädlich, neutral, protektiv).
Dabei interpretiert man wie folgt:
1. Ist die Ratio größer als 1 [OR >1],
dann ist die Exposition schädlich; sie bewirkt also die Nebenwirkung.
2. Ist die Ratio etwa gleich 1 [OR ~1],
dann ist die Exposition neutral.
3. Ist die Ratio kleiner als 1 [OR<1],
dann ist die Exposition protektiv; sie beugt also der Nebenwirkung vor.
Im Fall 1 interpretiert man auch so: ist die Ratio z.B. gleich 4, dann ist
das Risiko [die Chance], die Nebenwirkung zu erleiden, viermal größer für Exponierte
als für Nicht-Exponierte ..."
Aus: Aus: Herbert Immich (1917-2002, bis 1982 Prof. f. Biometrie u. Medizinische Statistik, UNI Heidelberg, FA f. Innere Medizin):
"Paradigma Epidemiologie - [17-] Briefe an eine ehemalige Studentin [Philine]" 9.Brief: 9.Pharmako-Epidemiologie 9.2. Fall-Kontroll-Studien
S.89f Selbstverlag St. Peter-Ording 1991
|
Anzahl Erkrankter |
Anzahl Gesunder |
| Anzahl Exponierter |
a
|
b
|
| Anzahl Nicht Exponierter |
c
|
d
|
|
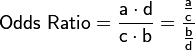 |
Vierfeldertafel: a: exponiert+krank, b: exponiert+gesund, c: nicht-exp.+krank, d: nicht-exp.+gesund
modifiziert aus Wiki
"In
den älteren Diätstudien gab es reichlich methodische Mängel:
viele waren nicht verblindet, andere schlossen die Omega-3-Fettsäuren mit
ein [Oslo Diet Heart Study [3], in den 1960er-Jahren in Ländern wie
Norwegen auch Fischöle (Omega-3 FS) zu Margarineherstellung eingesetzt
wurden! S.79], die Betreuung der Gruppen [fett und cholesterinarme,
kohlenhydratbetonte Diät; Normalkost der Probanden usw.] war
unterschiedlich intensiv, die Therapiebefolgung nicht gut überprüft, die
Abbruchrate hoch.
Dennoch sind sie
immer so angesehen worden, als seien es sauber durchgeführte, moderne
placebokontrollierte, aussagefähige Wirkstoffstudien.
Sogar in den neuen Meta-Analysen tauchen sie immer wieder auf, obwohl man
sie korrekterweise hätte ausschließen müssen [1,2,3,7]. Am
problematischsten von allen ist eine Studie, die in zwei psychiatrischen
Kliniken in Finnland durchgeführt worden war: die Finnish Mental Hospital
Study [2]. Aus uns unerfindlichen Gründen wurde sie ebenso wie die Oslo
Diet Heart Study [3] auch in die aktuelle Meta-Analyse im Auftrag der
WHO/FAO [4] aufgenommen
... eine methodisch sehr wohl akzeptable, kontrollierte Diätstudie
wurde
nicht berücksichtigt: Die Sidney Diet Heart Study [5]
... ebenfalls ignoriert wurde eine Diätstudie aus London [6]
... Hat man diese beiden Arbeiten [5, 6] vergessen? Ist das Zufall? Oder
spielt es eine Rolle, dass einer der Autoren der WHO/FAO-Meta-Analyse, Dr.
Murray Skeaff [4], immer wieder von der Margarinelobby für seine
Forschungsarbeiten unterstützt wird?...
Die DGE empfiehlt
allen Bürgern praktisch dieselbe Ernährung
- unabhängig davon, wie alt oder jung, dick oder dünn, bewegungsaktiv oder
bequem, krank oder gesund sie sind. Fettarm soll es sein und sehr
kohlenhydratreich. Haben sich diese Experten jemals gefragt, was unsere
modernen überernährten und bewegungsarm lebenden Menschen mit den
Kohlenhydraten anfangen sollen? Die Kohlenhydrate aus der Nahrung dienen
als Energielieferanten, sie haben keine andere Aufgabe. Man muss sie
jedoch nicht essen, um zu überleben. Der Körper kann selbst genug
Traubenzucker (Glucose) herstellen. In Millionen Jahren der Evolution
haben sich 2-Stoffwechselwege herausgebildet, die den Körper auch bei
Nahrungs- und Kohlenhydratknappheit voll funktionsfähig halten: die
Glukoneogenese,
die Zuckerneubildung aus Eiweiß, Glyzerin und Milchsäure, sowie die
Ketogenese,
die Bildung alternativer Brennstoffe aus Fett. Ist man Kohlenhydrate
[Zucker und Stärke], müssen sie sofort verarbeitet werden, denn zu viel
Blutzucker ist schädlich. Also muss der Zucker raus aus dem Blut. Dazu
dient die Insulinausschüttung. Sie unterbricht die Fettverbrennung und
schleust den Zucker in die Zellen, wo er zur Energieversorgung verbraucht
werden kann. Übrige Kohlenhydrate baut der Körper in Glykogen um, die
Kohlenhydratspeicherform, und lagert sie als Reserve in Muskeln [~2/3] und
Leber [~1/3] ein. In diese Speicher passen allerdings nur 300 bis 400
Gramm Kohlenhydrate. Sind sie voll, bleibt nur noch die
Umwandlung der
restlichen Kohlenhydrate in Fett
...
Wer die
Kohlenhydratreserven in Leber und Muskeln nicht durch regelmäßige
körperliche [oder geistige] Aktivität oder Hunger entleert, kann einen
Großteil der Kohlenhydrate des folgenden Mahls nur in den Fettspeichern
ablagern... Je fetter Muskeln und Leber, desto weniger wirkt das Insulin
auf diese Gewebe, und die
Insulinresistenz
[und die dafür typische Stoffwechselstörung - das
Metabolische Syndrom
und/mit
Typ-2-Diabetes]
wird immer schlimmer... Schließlich wurde ihnen ja empfohlen, täglich
5-kohlenhydratbetonte Mahlzeiten zu essen...
Es ließe sich also
auch eine Menge Geld im Gesundheitswesen sparen,
wenn man die längst belegten Vorteile einer kohlenhydratärmeren Ernährung
[Low Carb-, LOGI -(Low Glycemic and Insulinemic) Diet; es wird der
Insulinresistenz die Grundlage entzogen!] für Menschen mit Metabolischem
Syndrom, Typ-2-Diabetes und deren Folgeerkrankungen endlich anerkennen
würde...
Was soll man nun
essen, um Triglyceride, HDL-Cholesterin und die Größe der LDL-Partikel
[-Qualität]
günstig zu beeinflussen?
Diätetisch wirksam sind nur 2-Maßnahmen: erstens
Kalorien reduzieren
bzw. Abnehmen
[verbesserte Insulinsensitivität senkt die Triglyceride]... eine zweite
diätetische Maßnahme, um seinen Stoffwechsel wieder zur Ruhe zu bringen:
runter mit den
Kohlenhydraten[8,9],
rauf mit dem Fett und dem Eiweiß...
Je weniger Kohlenhydrate und je mehr Fett gegessen wird, umso mehr große,
fluffige LDL-Partikel [bessere LDL-Qualität] schwimmen im Blut, umso höher
steigt das HDL Cholesterin und umso niedriger sinken die Triglyceride. All
dies senkt das Gefäßrisiko. Je niedriger die Kohlenhydratzufuhr, desto
unerheblicher wird es, ob die Fette gesättigt oder ungesättigt sind... Je
weniger Kohlenhydrate gegessen werden, desto geringer fällt der
LDL-steigernde Effekt der gesättigten Fettsäuren und des
Nahrungscholesterins aus [10, 11]...
Zudem senkt eine Ernährung mit weniger Kohlenhydraten und dafür mehr Fett
und Eiweiß auch noch den erhöhten Blutdruck [12]. Und das alles, wie
gesagt, ganz ohne Gewichtsreduktion... Für die heutigen
Gesundheitsprobleme spielt die Art der Fettsäuren, ob gesättigt oder
ungesättigt, keine nennenswerte Rolle. Es gibt nur 2-Ausnahmen: erstens
die schädlichen
trans-Fettsäuren
aus gehärteten und überhitzten Fetten... Die zweite [positive] Ausnahme
betrifft
die mehrfach
ungesättigten Omega 3-Fettsäuren:
Sie wirken herz- und gefäßschützend, weil sie gezielt die Triglyceride
senken... entzündungshemmend wirken, die Kommunikation der Zellen
untereinander verbessern... die Insulinsensitivität erhöhen [13]...
Je weniger blutzuckerwirksame Kohlenhydrate im
Magen landen, je geringer also die "Glykämische Last", desto besser fallen
die Stoffwechselwerte aus [14]. Auf diesen Zusammenhängen basiert die
LOGI-Ernährung[15].
Sie empfiehlt: Wenn Kohlenhydrate gegessen werden, dann solche mit vielen
Ballaststoffen. In der Praxis heißt das:
Anstelle von
Süßem, stärkereichem Brot und Backwaren, Nudeln, Reis und Kartoffeln
lieber mehr
Gemüse und Salate,
Pilze, Beeren und mit Einschränkungen auch Früchte, Vollkornbrot und
Hülsenfrüchte.
Dazu mehr
Lebensmittel, die hochwertige Fette und Eiweiße liefern: Omega-3-reiche
Öle, Nüsse, Butter, Fisch sowie Eier, Milch und Fleisch, idealerweise von
Tieren, die sich noch an der frischen Luft bewegen durften..."
Aus: Nicolai Worm, Ulrike Gonder: "Mehr Fett!
- Warum wir mehr Fett brauchen, um gesund und schlank zu sein -
Liebeserklärung an einen zu unrecht verteufelten Nährstoff" Kapitel Mehr
Fett für Herz und Kreislauf! Unterkapitel: Gesättigte Fettsäuren falsch
eingeschätzt - Kaiser ohne Kleider - Seltsame Auswahl. Kapitel:
Rettungsversuche - Entgegen aller Evidenz. Kapitel: Mehr Fett für Herz und
Gefäße Unterkapitel: Mehr Fett bei metabolischen Syndrom. -
Insulinschwemme - Damit das Insulin wieder wirkt - Mehr Fett für den
Fettstoffwechsel - Angewandte Wissenschaft: Das LOGI-Prinzip. Seite 80,
82, 84, 85f, 87, 89, 90. Systemed Verlag 2. Auflage 2010. Glykämische Last
(GL) = Glykämischer Index (GI) durch 100 mal Kohlenhydratmenge der
Mahlzeit pro 100 g; GI = Glykämischer Index gibt in Zahlen die
blutzuckersteigernde Wirkung der Kohlenhydrate bzw. der Lebensmittel an.
Die Blutzucker steigernde Wirkung von Traubenzucker dient als Referenzwert
(GI = 100); Schlecht ist ein GI größer als 70, Mittel sind GI-Werte
zwischen 50 und 70, Gut ist ein GI kleiner als 50.
[1] Lee Hooper, Carolyn D. Summerbell, Rachel L. Thompson, Nigel E. Capps, George Davey Smith, Rudolph A. Riemersma, Shah Ebrahim:
"Dietary fat intake and prevention of cardiovascular disease: systematic review" BMJ 2001; 322:757
[2] Matti Miettinen, Osmo Turpeinen, Martti J. Karvonen, Reino Elosuo, Erkki Paavilainen: "Effect of
cholesterol-lowering diet on mortality from coronary heart-disease and
other causes" The Finnish Mental Hospital Study. Lancet. 1972;2:835-838
[3] Paul Leren.: "The Oslo diet-heart study. Eleven-year report"
Circulation 1970;42: 935-942
[4] Murray C. Skeaff, J. Miller: "Dietary fat and coronary heart disease:
summary of evidence from prospective cohort and randomised controlled
trials" Annals of Nutr Metab. 2009;55(1-3):173-201
[5] J.M. Woodhill, A.J. Palmer, B. Leelarthaepin, C. McGilchrist, R.B.
Blacket: "Low Fat, Low Cholesterol Diet in Secondary Prevention of
Coronary Heart Disease." Advances in Experimental Medicine and Biology,
109 (1978), 317-30
[6] G. A. Rose, W. B. Thomson, R. T.
Williams: "Corn Oil in Treatment of Ischaemic Heart Disease" British
Medical Journal 1965 June 12; 1(5449): 1531-1533
[7] Dariush Mozaffarian, Renata Micha, Sarah Wallace: "Effects on Coronary
Heart Disease of Increasing Polyunsaturated Fat in Place of Saturated Fat:
A Systematic Review and Meta-Analysis of Randomized Controlled Trials"
PLOS Medicine 2010;7:e1000252 - "Mit von der
Partie waren tatsächlich auch wieder die beiden Problemstudien: die
Oslo-Studie [3] mit den herz- und gefäßschützenden Omega-3-Festtsäuren in
der Margarine und die chaotische Studie aus der finnischen Psychiatrie
[2]. Zudem fasste man die "harten" tödlichen Herzinfarkte mit den weniger
"harten" nicht tödlichen Herzinfarkten zusammen und wendete eine andere
Berechnungsmethode an. Und siehe da: Jetzt brachte man es doch noch
fertig, der fett- und cholesterinbewussten Diät mit weniger gesättigten
und mehr Omega-6-ungesättigten Fettsäuren einen präventiven Effekt
"nachzuweisen... Bei aller Kritik muss man den Autoren dieser Arbeit
zugestehen, dass sie interessante Unteranalysen durchführten. In einer
klammerten sie beispielsweise die Finnland-Studie aus der Berechnung aus.
Und siehe da, schon war der "Präventionseffekt" nicht mehr eindeutig."
[idem, Nicolai Worm S.82]
[8] Ronald M. Krauss, Blanche PJ, Rawlings RS et al.: "Separate effects of
reduced carbohydrate intake and weight loss on atherogenic dyslipidemia"
Am J Clin Nutr 2006;83: 1025-1031
[9] Sabine Frisch, Armin Zittermann, Heiner K Berthold, Christian
Götting, Joachim Kuhn, Knut Kleesiek, Peter Stehle, Heinrich Körtke: "A
randomized controlled trial on the efficacy of carbohydrate-reduced or
fat-reduced diets in patients attending a telemedically guided weight loss
program" Cardiovascular Diabetology 2009, 8:36
[10] Jeff S. Volek, Stephen D. Phinney, Cassandra E. Forsythe, Erin E. Quann, Richard J. Wood, Michael J. Puglisi, William J. Kraemer,
Doug M. Bibus, Maria Luz Fernandez, Richard D. Feinman: "Carbohydrate restriction has a more favorable impact on the metabolic syndrome
than a low fat diet" Lipids 2009;44: 297-309
[11] Christy L. Boling, Eric C. Westman, William S. Yancy:
"Carbohydrate-restricted diets for obesity and related diseases: An
update" Current Atherosclerosis Reports Volume 11, Number 6 (2009),
462-469
[12] Lawrence J. Appel et al: Journal of the American Medical Association
2005;294:2455-2464
[13] William S. Harris, Michael Miller,
Ann P. Tighe, Michael H. Davidson,
Ernst J. Schaefer: "Omega-3 fatty acids and coronary heart disease risk: clinical and mechanistic perspectives"
Atherosclerosis 2008, 197:12-24
[14] Christian K. Roberts; Simin Liu: "Effects of glycemic load (GL) on metabolic
health and type 2 diabetes mellitus" J. Diabetes Sci. Technol., 2009, 3,
697-704
[15] Nicolai Worm: "Diätlos glücklich. Abnehmen macht dick und krank.
Genießen ist gesund" Systemed Verlag 2002
[Meine persönlichen Ergänzungen]
Siehe auch OM-Shop -> "Fett lässt alles,
was wir essen, besser schmecken ..."
Open Label - Studie / Offene Studie ( z.B. klinische,
praxisorientierte Anwendungsstudie).
Bei dieser Form der klinischen Studie sind sowohl die Studienteilnehmer
als auch der Studienorganisator (Arzt)
über das Behandlungsverfahren oder den Wirkstoff und seine Dosierung
informiert. Es ist beiden bekannt, ob Wirkstoff oder Placebo verabreicht
wird. Offene Studien sind weniger aufwendig, schneller durchführbar und
kostengünstiger als randomisierte kontrollierte Studien. Offene Studien
waren und sind die notwendige Voraussetzung für beinahe alle "spannenden"
medizinischen Entdeckungen. Sie sind wichtigste Grundlage
wissenschaftlicher "Vorerkenntnis" und Überprüfung von Ergebnissen.
4.)
"...Dem praktischen Arzt kommt deshalb aufgrund seiner vielfältigen
Erfahrung im persönlichen Patientenkontakt eine Schlüsselrolle zu. Seine
Aufgabe und ethische Herausforderung ist es, die Errungenschaften der
modernen Medizin nicht Selbstzweck werden zu lassen, sondern sie zum
Nutzen des einzelnen Patienten einzusetzen. Der Arzt ist zuallererst dem
Patientenwohl verpflichtet und nicht einer anonymen EBM-Instanz."
Prim. Univ.-Prof. Dr. Johannes Bonelli,
Internist, Direktor von IMABE - Institut für medizinische Anthropologie
und Bioethik in Wien; ÖÄZ 15.8.08, Seite 20
Randomisierte kontrollierte Studie
(RCT, Randomized Controlled Trial)
-
Interventionsstudie
(Vorher-Nachher-Studie)
ist das beste Studiendesign, um eine medizinische Intervention und deren
Effekt auf einen definierten Outcome
(Event, Ereignis: Todesfall, Komplikationen,
Verbesserungen, Verschlechterungen) zu untersuchen.
Bei diesem Studiendesign wird
eine Gruppe von Patienten oder Probanden nach dem Zufallsprinzip in zwei
oder mehrere Gruppen aufgeteilt (randomisiert).
Die eine Gruppe erhält das zu untersuchende Medikament (Verumgruppe,
Interventionsgruppe, Study Group), während die andere Gruppe eine
konventionelle Therapie (z.B. Vergleichstherapie), ein Placebo
(Placebogruppe) oder nichts erhält.
"Seit den späten
1940er-Jahren hat sich als Standard einer Testung für neu entwickelte
Medikamente der Doppelblindtest durchgesetzt. Dabei wissen weder Patienten
noch Ärzte oder beteiligte Schwestern und Wissenschaftler, welcher Patient
ein echtes Medikament erhält und wer ein Scheinmedikament. Die
Scheinmedikamente werden in aller Regel so hergestellt, dass sie in Form
und Farbe und allen anderen äußeren Charakteristika dem wirklichen
Medikament gleichen. Die Idee dahinter ist leicht nachvollziehbar.
Wir wissen, wie stark Suggestionen und Erwartungen die Wahrnehmung
therapeutischer Effekte beeinflussen. Da ist zum einen die Erwartung, die
Patienten haben. Wenn sie wissen, dass sie durch ein richtiges Medikament
behandelt werden, ist die Tendenz größer, dieses als wirksam zu
beurteilen. Wenn sie nicht wissen, was sie eingenommen haben, dann
berichten sie über ihre Befindlichkeit eher neutral. Das gleiche gilt für
Ärzte und Krankenschwestern. Die so genannte Verblindung sorgt dafür, dass
sie alle Patienten gleich behandeln, überall gleich gut untersuchen und
nicht bei denen sorgfältiger nachsehen, bei denen sie wissen, dass sie
echte Medikation verabreicht wurde. Auch diejenigen, die messen und
untersuchen, sind "blind" und dadurch wird die Gefahr verringert, dass sie
unbewusst besser messen oder das Gemessene ein klein wenig freundlicher
darstellen. Bereits in den
1960er-Jahren hatte der Psychologieprofessor Robert Rosenthal [b.1933,
"Experimenter effects in behavioral research"
New York, Appleton-Century-Crofts 1966] gezeigt, dass es sehr subtile
Experimentator-Effekte gibt, wenn die Experimentatoren wissen, welches
Ergebnis erwartet wird. Es ließ studentische Experimentatoren mit
Laborratten arbeiten und gab ihnen falsche Informationen. Den einen sagte
er, die Ratten seien speziell trainiert und sehr intelligent beim
auffinden von Nahrung in einem Labyrinth. Den anderen gab er diese
Information nicht. Tatsächlich aber waren alle Ratten Neulinge im
Labyrinth. Diejenigen Experimentatoren, die erwarteten, dass die Ratten
speziell trainiert seien, maßen in der Tat mit ihren Stoppuhren kürzere
Zeiten, wenn die Tiere im Labyrinth nach ihrer Nahrung suchte. Ob die
Tiere tatsächlich schneller waren oder die Studenten etwas schneller
drückten, ist unerheblich.
Tatsache ist: Erwartung beeinflusst, was wir messen. Daher ist es
guter Standard, bei pharmakologischen Untersuchungen solche Effekte
auszuschalten. Denn man will eigentlich nur eines wissen:
Hat eine pharmakologische Substanz - ganz
unabhängig von allen psychologischen Effekten der Erwartung, des
Heilrituals, der Bedeutungsgebung - auch noch einen
kausal-pharmakologischen Effekt? Denn das ist ja schließlich die
Behauptung. Daher sieht man in solchen Untersuchungen nur auf den
Differenzwert zwischen Placebogruppe und der Behandlungsgruppe und stellt
die Frage: Ist der Unterschied bedeutsam, und ist er in einem
statistischen Sinne signifikant [nicht zufällig]?"
Aus: Harald Walach: "Weg mit den Pillen!:
Selbstheilung oder warum wir für unsere Gesundheit Verantwortung
übernehmen müssen - Eine Streitschrift." Kapitel 5. Wie Placeboeffekte die
Kraft zur Selbstheilung lehren. Seite 62-64 IRISIANA 2011
Der Begriff kontrolliert bezieht sich darauf, dass die Resultate
(Ergebnisse) in der Interventionsgruppe (Verumgruppe, Studiengruppe, Study
Group) mit denen der Kontrollgruppe und damit mit einem Referenzwert ohne
Intervention verglichen wurden.
Im Idealfall steht ein neues, möglicherweise erfolgversprechendes
Medikament für eine bislang unbehandelbare und nicht sehr akute Erkrankung
zur Verfügung. Wird der erwartete Nutzen die
möglichen Risiken jedoch tatsächlich übersteigen?
"Bislang
orientiert sich die herkömmliche Medizin und Forschung sehr an diesen nur
Symptombeschreibenden Diagnosen. Ein und dieselbe Diagnose beruht jedoch
... auf mehreren unterschiedlichen Ursachen. Statistik darf logisch
gesehen eigentlich nur Ähnliches miteinander vergleichen. Diagnosen
beziehungsweise Symptome mit unterschiedlichen Ursachen bilden jedoch
nicht ähnliche, sondern sehr unterschiedliche statistische Daten. Hier
wird in der Medizin ein grundlegender wissenschaftstheoretischer Fehler
immer wieder, das heißt systematisch, begangen: Letztlich werden Äpfel mit
Birnen, also Unähnliches, miteinander verglichen. Auch berücksichtigen die
herkömmlichen Forschungsdesigns nicht die Tatsache, dass sehr viele
Krankheiten durch verschiedene Ursachen gleichzeitig, also multifaktoriell
bedingt sind. Die so genannten "Doppelblindstudien", die heute immer noch
als "neuester Stand der Wissenschaft" gelten, sind als
Forschungsdesigns aus wissenschaftstheoretischen Gründen heraus nur für
Krankheiten mit einer einzigen Ursache geeignet. Für die Wirksamkeit von
Arzneimitteln und die Ausprägung ihrer Nebenwirkungen sind die
Entgiftungsmöglichkeiten des Körpers ganz entscheidend. In den Studien
werden jedoch meist noch nicht einmal die Unterschiede zwischen Männern,
Frauen, Alten und Kindern bei der Entgiftung, also bei der Verträglichkeit
von Arzneimitteln beachtet, obwohl es sowohl zwischen Frauen und Männern
als auch zwischen Jungen und Alten, Gesunden und Kranken sehr große
Unterschiede bei der Entgiftung dieser Medikamente gibt. Außerdem können
weitere 10 bis 15 Prozent der Bevölkerung bestimmte Entgiftungsenzyme aus
genetischen Gründen nicht genügend bilden."
Dr. med. Sonja Reiz: "Seelische
Beschwerden - Körperliche Ursachen" Schwachstellen der Medizin: Forschung
ohne Ursachenbezug. Seite 14. GU 2007
Nach genauer Aufklärung über den Ablauf der
Studie, Voruntersuchung der Patienten, Einschluss/Ausschlusskriterien und
nach Aufklärung und Einwilligung der Patienten, werden diese nach dem
Zufallsprinzip in zwei Gruppen eingeteilt.
Beide Gruppen werden ein Präparat erhalten, das keine
Hinweise auf die Zusammensetzung bietet.
Die Wirksubstanz wird jedoch nur in der Hälfte der Präparate vorhanden
sein. Weder Arzt noch Patient wissen, welche Gruppe die Wirksubstanz
erhält. Damit sind auch die Erwartungshaltungen auf beide Gruppen gleich
verteilt.
Diese Studie wird somit
placebokontrolliert und doppelblind genannt.
Weiß nur der Patient nicht, was er wirklich bekommt, wird die Studie als
einfachblind bezeichnet.
Nach Beginn der Studie werden alle Ereignisse genau
aufgezeichnet, Unterschiede im Ansprechen und in der Nebenwirkungsrate
werden laufend bewertet. Damit kann die Studie jederzeit abgebrochen
werden, falls sich eindeutige Unterschiede im positiven oder negativen
Sinn ergeben.
"Es ist
nicht einzusehen, wieso es wissenschaftlich "seriöser" sein soll, den
Zustand eines behandelten Patienten nicht mit seinem früheren Befinden zu
vergleichen, sondern mit dem Befinden von ähnlichen, unbehandelten
Patienten. Statistik kann man in beiden Fällen treiben. Es gibt zum
Beispiel matched pair-Verfahren, bei denen die Daten je paarweise
miteinander verglichen werden und die Ergebnisse dieses Vergleichs
zusammenfassend ausgewertet werden können. Oder man kann, wie es in der
Medizin jetzt üblich ist, zuerst Gruppen bilden und dann vergleichen.
Keine dieser beiden Methoden ist von vornherein "genauer" als die andere:
Für beide gibt es statistische Tabellen, auf denen man ablesen kann, mit
welcher Wahrscheinlichkeit ein festgestellter Effekt lediglich durch den
Zufall bedingt ist. Deshalb ist anzunehmen, dass Statistikmethoden in der
Medizin eine reine Modesache sind. In einigen Jahrzehnten sind vielleicht
auch die Doppelblindstudien überholt, deren Image heute schon ziemlich
angekratzt ist"
Christian Bachmann (b.1948, Medizin,
Biologie, Schweizer Wissenschaftsjournalist): "Die Krebs Mafia - Intrigen
und Millionengeschäfte mit einer Krankheit" Seite 164/165; FISCHER 1983
Randomisierung bedeutet, dass die Zuordnung zu einer Behandlungsgruppe
(etwa Medikament A oder B) nach dem Zufallsprinzip erfolgt.
"Solange unsere Behörden von randomisierten Studien keine Daten zur
Sterblichkeit [Mortalität] verlangen, werden sie schädliche Medikamente
zulassen, ohne dass jemand davon weiß ... Randomisierte
Studien wurden eingeführt, um uns vor den vielen nutzlosen Produkten auf
dem Markt zu schützen; doch seltsamerweise war das Resultat, dass die
Pharmariesen heute das Monopol auf wichtige Informationen haben und ihr
Wissen nutzen, um die Zulassung für Medikamente zu erwirken, die keinen
oder nur geringen Nutzen haben und oft zu schädlich sind. Marcia Angell
[b.1939], ehemalige Herausgeberin des New England Journal of Medicine
[NEJM], sagte 2010: "Es ist einfach nicht mehr möglich, einem Großteil der
veröffentlichten klinischen Forschung zu glauben oder sich auf das Urteil
vertrauenswürdiger Ärzte oder angesehener medizinischer Leitlinien zu
verlassen. Ich bin nicht glücklich über diese Schlussfolgerung, zu der ich
während meiner zwei Jahrzehnte als Herausgeberin nur allmählich und
zögernd gelangt bin [1] ... Im Gesundheitswesen hat sich die offene
Gesellschaft [2] zu einer Oligarchie [3] aus Konzernen entwickelt, die nur
daran interessiert sind, Profite zu machen und die öffentliche Meinung zu
manipulieren, einschließlich der Schwächung der Überwachungsbehörden.
Unseren Regierungen ist es nicht gelungen, eine Industrie zu regulieren,
die immer mächtiger, fast schon allmächtig, wird. Und es ist ihnen nicht
gelungen, die wissenschaftliche Objektivität und die akademische Neugier
vor dem Kommerz [4] zu schützen ..."
Aus: Peter C.
Gotzsche (b.1949, dänischer Wissenschaftler, FA f. Innere Medizin):
"Tödliche Medizin und organisierte Kriminalität: Wie die Pharmaindustrie
unser Gesundheitswesen korrumpiert" Übersetzung: Martin Rometsch (Deadly
Medicines and Organised Crime: How Big Pharma has Corrupted Healthcare.
Radcliffe 2013) Kapitel 21: Das Versagen des Systems schreit nach
Revolution. Surrogatmarker sollten nicht akzeptiert werden. Seite 402.
Kapitel 5: Klinische Studien: ein gebrochener Gesellschaftsvertrag mit
Patienten. Seite 108, 97. 1. Auflage RIVA 2015 [1] Harvey Marcovitch:
"Editors, Publishers, Impact Factors, and Reprint Income" PLoS Med [Public
Library of Science] 2010; 7:e1000355 [2] Sir Karl Raimund Popper
(1902-1994, österreichisch-britischer Philosoph) "Die offene Gesellschaft
und ihre Feinde, Band I: Der Zauber Platons, Band II: Falsche Propheten:
Hegel, Marx und die Folgen" (The Open Society and Its Enemies, Volume I:
The Spell of Plato, Volume II: The High Tide of Prophecy: Hegel, Marx and
the Aftermath 1945) [3] Oligarchie: "Herrschaft von Wenigen", "Die
gesetzlose, nur an Eigennutz orientierte, Herrschaft der Reichen" [4]
Kommerz: "Geschäftsleben", "Handel", "Verkehr", kommerziel:
"kaufmännisch", "den Handel betreffend", "Ein allein auf Gewinnerzielung
gerichtetes Interesse"
Zweck der Randomisierung:
1) die Einflussnahme des
Untersuchers (Befangenheit) auf die Zuordnung einer Behandlung und dadurch
auf die Studienergebnisse auszuschließen
2) die gleichmäßige
Verteilung von bekannten und nicht bekannten Einflussfaktoren auf alle
Gruppen sicherzustellen.
Dazu muss die Anzahl der zu
untersuchenden Personen ausreichend groß sein.
Form und Durchführung der Randomisierung müssen in der Studie
angeführt werden. Alle randomisierten Studien
sind auch kontrollierte Studien.
Kritik:
Eine ethisch relevante Frage ist, ob den der Kontrollgruppe zugelosten
Kranken durch eine Placebogabe ein (möglicherweise) wirksames Medikament
vorenthalten werden darf.
Da aber das Wissen um die Wirksamkeit erst Folge der kontrollierten
Studie ist, spricht dies nur dann gegen die Durchführung einer
kontrollierten Studie, wenn es bereits andere, nachweislich wirksame
Medikamente gegen die Krankheit gibt oder wenn es sich um eine
Wiederholung einer früheren Studie mit positivem Ergebnis handelt.
Der zweite Fall kann zu einem
echten Konflikt zwischen Ethik und Wissenschaftlichkeit führen.
Bei
Medikamenten hingegen, für die bisher nur anekdotische Belege oder grob
fehlerhafte (z.B.: unkontrollierte oder nicht verblendete) Studien
existieren, liegt kein ethischer Konflikt vor, da es solche schwachen
Belege bei allen unwirksamen Mitteln gibt.
"Ohne Placebokontrolle keine echte Vergleichbarkeit.
In Therapiestudien sollte die Versuchgruppe (die das neue Medikament oder
die neue Behandlung erhält [Verumgruppe]) deshalb immer mit einer
Kontrollgruppe [Placebogruppe] verglichen werden, die nicht therapiert
wird
(Klärung des natürlichen Verlaufs!). Diese Kontrollgruppe sollte ein
Placebo bekommen, das ist eine Scheinbehandlung ohne echte Wirkung, zum
Beispiel eine Zuckerpille. Da die Personen in der Kontrollgruppe aber
glauben, sie erhielten die echte Behandlung, treten manchmal auch hier
Besserungen ein, die jedoch nichts mit der neuen Behandlung zu tun haben
können. Diese Wirkung einer Scheinbahndlung nennt man Placeboeffekt. Wenn
also eine neue Therapie eine eigene positive Wirkung hat, dann muss sie in
einer wissenschaftlichen Studie auch besser sein als die Ergebnisse in der
Placebogruppe. Doch statt mit einer Placebogruppe werden neue Verfahren in
der Medizin häufig mit anderen Behandlungsmethoden verglichen. Auch dies
bemängelte Eugen Bleuler bereits vor hundert Jahren mit folgenden
Argumenten:
"Unsere gewöhnlichen Untersuchungen vergleichen nur verschiedene
Behandlungs-methoden miteinander. Wenn also ein Nutzen eines neuen Mittels
erwiesen wird, so ist es nur ein relativer. Hat die zur Vergleichung
herangezogene Therapie schon etwas genutzt, so ist alles gut. Setzen wir
aber einmal voraus, dass sie schädlich gewesen wäre, was ja nicht ganz
unmöglich ist, so beweist ein relativer Erfolg des neuen Mittels noch
nicht sicher den Nutzen, sondern bloß den geringeren Schaden."
Bleuler beschreibt ein auch heute aktuelles Dilemma. Ohne Vergleich mit
einer Nichtbehandlung kann ein gutes Studienergebnis leicht in die Irre
führen. Doch wenn man eine neue Behandlung testen möchte, dann gibt es
durchaus ethische Gründe, sie nicht mit einem Placebo zu vergleichen,
sondern mit der etablierten Behandlungsmethode. Hat sich eine Therapie als
beste Therapie etabliert, und wird sie somit in Lehrbüchern und Leitlinien
empfohlen, dann ist es problematisch, den Testpersonen in der
Vergleichsgruppe diese etablierte Therapie vorzuenthalten und stattdessen
ein Placebo zu geben. Diese Bedenken sind natürlich berechtigt - aber nur
dann, wenn die etablierten Verfahren wirklich ausreichend auf ihren Nutzen
gegenüber einer Nichtbehandlung getestet sind! Das ist jedoch leider oft
nicht der Fall ... Wir müssen nach wie vor davon ausgehen, dass sehr viele
etablierte Therapien gar nicht gegen reines Nichtstun getestet wurden.
Manchmal ist sogar schon längst bekannt, dass bei sehr vielen Patienten
Nichtstun mindestens genauso gut ist, und trotzdem wird immer weiter
verordnet. Das gilt für die Einnahme von diversen Grippemitteln und
Schleimlösern über Cholesterinsenker bis hin zu bestimmten Chemotherapien,
Vorsorgeuntersuchungen, Kontrollherzkathetern und Operationsverfahren wie
Knorpelglättung durch Arthrsokopie ..."
Aus: Dr. med.
Gunter Frank: "Gebrauchsanweisung für ihren Arzt - Was Patienten wissen
müssen" II. Faktencheck. Wie Sie den allgemeinen Nutzen einer
medizinischen Empfehlung überprüfen können. Punkt 2: Hat die
vorgeschlagene Therapie nachweislich Vorteile gegenüber einer
Nichtbehandlung? Ohne Placebokontrolle keine echte Vergleichbarkeit. Seite
36f; Nachweis des geringeren Schadens Seite 39. 2. Auflage KNAUS 2014
Siehe Zitate: Gerhard Kienle: Wenn also von
jemandem klinische Versuche am Patienten verlangt werden
>>>
"Neue Erkenntnisse in der Medizin wurden aber auch durch
Einzelbeobachtungen über klinische Verläufe oder bei
Gruppenvergleichen vor und nach Behandlung in Beziehung zu bisher
üblichen Resultaten erbracht. So gab zum Beispiel nach dem Verbot des
Schlafmittels Thalidomid [Am 26.
November 1961 zog Grünenthal Contergan aus dem Handel - Quelle Wiki]
der französische Arzt Jacob Sheskin
[1964 in einem Leprosorium in Israel]
im Nachtdienst einem an Schmerzen und Schlaflosigkeit leidenden
Leprapatienten Thalidomid [Contergan],
weil nichts anderes verfügbar war. Die nachfolgend beobachtete Abheilung
der Lepra war Anlass, dieses Medikament trotz seiner Nebenwirkungen
weltweit bei dieser Krankheit an-zuwenden. Bei Massenanwendung von
Sulfonamiden während des II. Weltkrieges wurden Blutzucker senkende
Wirkungen festgestellt. Der Siegeszug der Sulfonylharnstoffe zur Senkung
erhöhter Blutzuckerwerte begann. Die Blutzucker senkende Wirkung des
Insulins wurde auch nie durch aufwändige Studien belegt. Es reichten die
Resultate des Blutzuckerabfalls aus."
Bodo
Kuklinski
(b.1944, FA innere Medizin, Umwelt- und
Nährstoffmedizin): "Das HWS-Trauma. Ursache, Diagnose und Therapie" Seite
235 AURUM 3. Auflage 2008 (2006)
Design:
Eine der drei wichtigen Interpretationen von Wahrscheinlichkeit (neben der
relativen Häufigkeit und dem Überzeugungsgrad).
Die Wahrscheinlichkeit eines Ereignisses hängt hier von der physikalischen
Konstruktion (z.B. eines Würfels) ab.
Historisch gesehen, ging der Begriff "Design" (engl. "Propensity", Hang,
Neigung), von den Glückspielen
(Würfeln
und Roulette) in die
Wahrscheinlichkeitstheorie ein. Die Design Interpretation erlaubt einem
nur dann, von der Wahrscheinlichkeit eines Ereignisses zu sprechen, wenn
die zu Grunde liegende Konstruktion oder der Mechanismus bekannt sind.
"Das Studien-Design ist für
Pharmakonzerne der wichtigste Ansatzpunkt, um die wissenschaftliche
Objektivität, sagen wir einmal, "kreativ" zu gestalten. Eine der Regeln
dabei lautet: Je mehr Patienten die Studienautoren einbinden, desto
leichter ist es aufgrund mathematischer Gegebenheiten, ein "statistisch
signifikantes" [nicht auf Zufall beruhendes, p ≤ 0,05] Endergebnis
darzustellen. Auch die Auswahl der Patienten ist geeignet,
Studienergebnisse zu beeinflussen. Geschlecht, Alter und Herkunft der
Patienten sowie ihr bisheriger Krankheitsverlauf können, je nach Materie,
um die es in der Studie geht, eine wesentliche Rolle spielen. Nach außen
hin sind immer alle Testgruppen gleich, doch in Wirklichkeit können die
Studienautoren die Patienten ihren Zielen entsprechend in Gruppen
aufteilen.
Bei einer Studie über ein Medikament, dass die
Zahl der Krankheitsschübe von Multiple Sklerose-Patienten reduzieren soll,
können die Studienautoren zum Beispiel alle Patienten, die schon lange
keinen Schub mehr gehabt haben in die Placebo-Gruppe einschließen. Es ist
bekannt, dass Patienten, die schon lange keinen Schub mehr hatten, rein
statistisch gesehen, viel wahrscheinlicher bald wieder einen Schub
erleiden werden. Alle anderen Patienten, die eben einen Schub erlitten hatten
und deshalb während der Beobachtungsphase nicht so bald wieder einen haben werden,
könnten vorzugsweise in die Patientengruppe eingeschlossen werden, die das Studienmedikament
erhalten soll.
Am Ende wäre dann schon allein deshalb die Schubzahl in der Medikamentengruppe
wahrscheinlich geringer als in der Placebo-Gruppe.
Die Aussage wäre für jeden klar. Die Behandlung mit dem Studienmedikament
wirkt. Wenn die Studienautoren ein neues Medikament nicht mit Placebo
sondern mit einem bereits am Markt befindlichen Medikament verlgeichen,
ist die Auswahl dieses zweiten Medikaments wichtig. Klarerweise werden sie
versuchen, ein ihrer Ansicht nach unterlegenes Medikament zu vergleichen,
das für das firmeneigene Medikament möglichst gute Zahlen garantiert, aber
gemeinhin als gleichwertig gilt.
"Man wird sich ja seine eigenen Zahlen nicht
zusammenhauen lassen", wie ein
Pharmareferent einmal meinte, um im gleichen Atemzug zu sagen:
"aber das Vergleichspräparat ist trotzdem ein
ebenbürtiger Gegner gewesen, auch wenn unsere direkte Vergleichsstudie nun
deutlich zeigt, wie überlegen, wie viel besser unser Medikament ist. Die
Zahlen sprechen klare Worte."
Kurz erklärt, mit einem tatsächlich
unterlegenen, aber auf dem Papier ebenbürtigen Vergleichsmedikament kann
am leichtetesten nachgewiesen werden, dass das neu entwickelte Medikament
besser als ein bereits zugelassenes ist, womit es zwangsläufig ebenfalls
gute Chancen auf Zulassung hat und umso bessere Verschreibungszahlen, das
heißt Verkaufszahlen, hat.
"Ist doch klar, dass wir so arbeiten",
sagte ein Studienautor einmal zu mir.
"Es ist immer gut, Probleme zu lösen, bevor
sie auftreten." Es folgte auch hier
dieser kleine Nachsatz, der in der Medizin für manche anscheinend alles zu
legitimieren scheint:
"Macht doch jeder so."
Winston Churchills [1874-1965]
Satz
"Ich glaube nur den Studien, die ich selbst
gefälscht habe", gilt so tragischerweise gleichermaßen für die Pharmakonzerne.
Denn die von ihnen
in Auftrag gegebenen oder finanzierten klinischen Studien scheinen somit
eigentlich nicht mehr dazu da, die Wirkung eines Medikaments zu
überprüfen, sondern sie scheinen nur mehr dazu da, die postulierte Wirkung
zu bestätigen und gute Zahlen für die Zulassungsverfahren und das
Marketing zu produzieren ..."
Aus: Fahmy Aboulenein (b.1973, Doz.Dr.med., Österreichischer Arzt, Neurologe, MS-Spezialist): "Die Pharma-Falle - Wie uns die Pillen-Konzerne manipulieren" Die Wissenschaftliche Objektivität: Kreatives Studien-Design (S.146 -148),
Unwissenschaftlich erwiesen S.148f
edition a 2016
Überzeugungsgrad:
Eine der drei wichtigen
Interpretationen
von Wahrscheinlichkeit (siehe oben; neben der relativen Häufigkeit und dem
Design).
Die Wahrscheinlichkeit eines Ereignisses entspricht dabei dem Ausmaß der
subjektiven Überzeugung, dass das betreffende Ereignis eintritt.
Historisch gesehen, fand der Überzeugungsgrad vom
Rechtswesen her Eingang in die
Wahrscheinlichkeitstheorie, als es um die Glaubwürdigkeit von Zeugen ging.
Der Grad der Überzeugung muss sich dabei stets den Gesetzen der
Wahrscheinlichkeit unterwerfen (so müssen sich die einzelnen
Wahrscheinlichkeiten zu eins addieren); das bedeutet, nur wenn der
Überzeugungsgrad diesen Regeln folgt, kann er als subjektive
Wahrscheinlichkeit gelten.
Epidemiologie (gr. epi "auf, über", demos "Volk", logos "Lehre"): "Die Lehre von dem, was über das
Volk kommt" "Seuchenlehre", "Die Lehre der Dynamik von Krankheiten in Populationen", "Die Epidemiologie befasst sich mit der Untersuchung der Verteilung von
Krankheiten, physiologischen Variablen und sozialen Krankheitsfolgen in menschlichen Bevölkerungsgruppen sowie mit den Faktoren, die diese
Verteilung beeinflussen." (WHO Definition)
"Die Epidemiologie ist ein Bereich der Medizin, der Krankheiten auf der Ebene der Bevölkerung mit Hilfe von statistischen Instrumenten untersucht.
In der epidemiologischen Forschung wird nach statistischen Korrelationen zwischen verschiedenen Phänomenen gesucht, um einen Zusammenhang zwischen
ihnen zu ermitteln. Eine solche Studie kann zwar eine statistische Korrelation nachweisen, sie kann aber keinen Einblick in einen physiologischen Mechanismus
geben, durch den Faktor A die Folge B verursacht (kausaler Zusammenhang). Um einen kausalen Zusammenhang in der Wissenschaft nachzuweisen, müssen physiologische
(biomedizinische, funktionelle) Studien durchgeführt werden. In der MEDIZIN ist ein kausaler Zusammenhang zwischen zwei Phänomenen oft unklar und schwer zu erkennen.
Ein bestimmtes LEIDEN kann durch mehrere synergetisch wirkende Kofaktoren verursacht werden, von denen jeder für seine Entstehung erforderlich ist, aber keiner für sich
allein die Krankheit verursacht. Das heißt, dass ein Risikofaktor, der bei einer bestimmten Person vorhanden ist, z.B. Hohen und lang andauernden Tabakkonsum, nicht
notwendigerweise die Krankheit, d.h. Lungenkrebs, bei dieser Person verursacht. Die Schwierigkeit, relevante Risikofaktoren - einschließlich ihre Rolle, ihrer
relativen Bedeutung und ihrer Wechselbeziehungen - zu ermitteln, macht es für die moderne Medizin schwierig, den Ursprung vieler Krankheiten zu erklären. Daher
kommt es häufig vor, dass medizinische Einrichtungen EMPFEHLUNGEN aussprechen, ohne den Mechanismus, der einer bestimmten Erkrankung zugrunde liegt, genau
zu kennen ... Die Bereiche der epidemiologischen und der physiologischen Forschung ergänzen sich gegenseitig. Jeder Bereich hat seine eigenen Vor- und
Nachteile und Einsatzmöglichkeiten ... Qualitativ hochwertige und aussagekräftige Forschung zu betreiben, ist keine einfache Angelegenheit; manche
betrachten es sogar als eine Form von KUNST."
Aus: Dr. jur. Mary Holland (Hg, Vorwort), Zoey O'Toole (Hg, Mitbegründerin von Children's Health), Anonymous (Autor), Dr. phil. M.A Uwe Alschner (Übersetzer):
"Schildkröten bis ganz nach unten: Wissenschaft und Mythos des Impfens" ("Turtles All The Way Down - Vaccine Science and Myth" The Turtles Team 16. Juli 2022)
Zusammenfassung, S.153ff, The Turtles Team 14. April 2023, Quellenangaben zum Buch: https://drive.google.com/file/d/14h9II5K8lyvIpzQFnViyQmGlF3k4ixe9/view,
https://tinyurl.com/TurtlesBookGerRef, https://childrenshealthdefense.org/conference-bios/zoey-otoole-2/,
https://childrenshealthdefense.org/defender/ein-unbedingt-lesenswertes-buch-stellt-die-frage-warum-haben-wir-nach-sieben-jahrzehnten-noch-keinen-
beweis-dafuer-dass-impfstoffe-mehr-nutzen-als-risiko-bringen/?lang=de
MICHAEL D. GREEN, D. MICHAL FREEDMAN UND LEON GORDIS: "Reference Guide on Epidemiology" - "Referenzhandbuch zur Epidemiologie" in:
https://nap.nationalacademies.org/read/13163/chapter/12
Reference Manual on Scientific Evidence National Academies of Sciences, Engineering, and Medicine 2011, Third Edition. Washington, DC:
"Referenzhandbuch für wissenschaftliche Beweise" in: https://nap.nationalacademies.org/read/13163/chapter/1
"Die Seele der Statistik ist der Vergleich ...
"Ich muss mich doch darauf verlassen können", mögen StatistikerInnen
hier einwenden, "dass die "Diagnosen" der ÄrztInnen auch stimmen".
Vielmehr ist richtig, dass man keine wissenschaftlichen Statistiken
durchführen darf, ohne das Material genau überprüft zu haben. Alles muss
vorher in Frage gestellt werden. Wäre das vor dem Durchführen der großen
"Morbiditäts-Statistiken" (1) geschehen, dann hätten die EpidemiologInnen mit Sicherheit darauf
verzichtet, sich mit den vorliegenden vielfältigen willkürlichen
Bezeichnungen
[Summen von vielen persönlichen Fall-Benennungen; individuelle
Etikettierung diagnostisch offener Fälle mit diversen persönlich
bevorzugten Begriffen; nicht exakt diagnostizierbarer Fall =
diagnostisch offenes Beratungsergebnis
n. Braun] zu beschäftigen. Es genügt, hier nochmals auf die üblichen "Diagnosen" bei
dem zu verweisen, was als Uncharakteristisches Fieber
[Klassifizierung einer Gruppe von Symptomen] bezeichnet werden sollte. Die
Rede ist von den Begriffen "grippaler Infekt", "fieberhafte Erkältung",
"Influenza", "fieberhafte Bronchitis", "Virusinfekt" etc. Dabei wurden
diese Begriffe nicht etwa rein alternativ angewendet. Sie haben bei jedem
Arzt und jeder Ärztin einen anderen Umfang und damit auch andere
Abgrenzungen gegenüber
konkurrierenden Bezeichnungen [solche Fälle, welche jeweils mit
sehr ähnlichen Symptomen in Erscheinung treten, jedoch zuletzt verschieden
klassifiziert werden] wie Luftwegekatarrh, Schnupfen, Husten, Bronchitis
u.a.m. sowie auch gegeneinander ... Aus individuell unterschiedlichen "Diagnosen" lässt sich nichts
Vernünftiges machen. Gewiss waren einige wenige Zahlen, etwa der
Schnittwunden, der Verbrennungen, der Zerumen-Fällen vergleichbar, wo sich
individuelle Bezeichnungen erübrigten. Aber diese Minorität fiel gegenüber
den unvergleichbaren Fällen, die individuell benannt worden waren, nicht
ins Gewicht. Was kam bei diesen "Diagnosen"-Zählungen heraus? Wie gesagt,
lediglich Häufigkeitsziffern
[Häufigkeit der individuell bevorzugten Begriffe, wie "Bronchitis",
"Grippe" etc.] bezüglich der von den TeilnehmerInnen in ihrer
Bezeichnungsnot bevorzugten Begriffe... Zu Vergleichszwecken konnte Braun
die häufigsten alternativen Bezeichnungen aus britischen Statistiken
zusammenfassen und seinen Werten für Uncharakteristisches Fieber
gegenüberstellen. Daraus ergaben sich aber bloß Annäherungswerte, gerade
noch recht für grobe Vergleiche
[2]"
Aus: Robert Nikolaus Braun [1914-2007], Waltraud Fink, Gustav
Kamenski: "Angewandte Medizin und wissenschaftliche Grundlagen" S. 81ff. FACULTAS 2004;
[1] William Philip Dowie Logan, AA Cushion: "Morbidity Statistics from General Practise Studies on medical and population subjects" London HSMO 1958,
[1] John P Geyman: "Content of family practice. A state wide study in Virginia" J.of Fam.Practise 3: 1-46 1976;
[2] RN Braun: "Die Gezielte Diagnostik in der Praxis" SCHATTAUER 1957.
Siehe auch: Angewandte Allgemeinmedizin & Geriatrie >>>
Unter Prävalenz
("Erkrankungshäufigkeit", -zahl", "Basisrate") versteht man den Bestand
(Häufigkeit) aller Fälle einer bestimmten Krankheit, eines Merkmales oder eines Risikofaktors zu einem bestimmten Zeitpunkt.
a.) Periodenprävalenz: Die P. in einem bestimmten Zeitraum (z.B. 1 Jahr) oder als Lebenszeitprävalenz auf die gesamte Lebenszeit bezogen.
b.) Punktprävalenz: die P. zu einem bestimmten Zeitpunkt (z.B. an einem bestimmten Stichtag)
Unter Inzidenz ("Fallzahl", "Neuerkrankungen") versteht man die Anzahl neu
aufgetretener Krankheitsfälle innerhalb einer definierten Population (meist pro 1.000 oder pro 100.000) in
einem bestimmten Zeitraum. Der Begriff "Inzidenz" wird darüber hinaus auch als Maß für die Häufigkeit eines bestimmten
Merkmals bzw. Ereignisses verwendet
"Eine fast endlose Zahl von Beobachtungen und Experimenten haben die
Hypothese verfälscht, Nahrungscholesterin und Fette sowie ein hoher
Cholesterinspiegel spielten eine Rolle bei der Entstehung der
Arteriosklerose und der Herz-Kreislauf-Erkrankung. Diese Hypothese wird
aufrechterhalten, weil angeblich stützende, aber unbedeutende Erkenntnisse
aufgebauscht und die meisten widersprüchlichen Ergebnisse falsch
interpretiert, falsch zitiert oder einfach ignoriert werden."
Uffe Ravnskov (b.1934, MD,PhD, unabhängiger dänischer Forscher): "The Cholesterol Myths - Exposing the Fallacy that saturated Fat and Cholesterol
cause Heart Disease" New Trends Publishing 2000, "Mythos Cholesterin - Die zehn größten Irrtümer” herausgegeben von Udo Pollmer
(b. 1954), HIRZEL 3.Auflage 2005. Nina Teicholz (US-am. Wissenschaftsjournalistin): "The Big Fat Surprise: Why Butter, Meat and Cheese Belong
in a Healthy Diet” Scribe UK Reprint 2018 (2014)
Man kann die EPIDEMIOLOGIE auch als den
"Nachrichtendienst des Gesundheitswesens" bezeichnen, denn sie erbringt folgende Leistungen:
1.) Information über die Häufigkeit von Krankheiten
2.) Hinweise auf bisher unbekannte Gesundheitsstörungen
3.) Beitrag zur Aufklärung von Risikofaktoren und Erkrankungsursachen
4.) Bestimmung der Verteilung von Erkrankungsursachen und Risikofaktoren in der Bevölkerung
oder in der Umwelt (Voraussetzung für präventive Maßnahmen)
5.) Kontrolle der Wirksamkeit von Maßnahmen des Gesundheitswesens
Die Epidemiologie (Bevölkerung bezogen) unterscheidet sich wesentlich von der klinischen Medizin (Individuum bezogen), Methoden und
Ergebnisse beider ergänzen sich gegenseitig und zwar sowohl im Bereich der Diagnostik als auch in der Therapie.
Aus: www.infektionsnetz.at/TextExtEpidemiologie.phtml
"Die Epidemiologie untersucht die statistische Beziehung, die bei verschiedenen Bevölkerungen zwischen dem Auftreten eines bestimmten Phänomens, in diesem
Fall der KHK (Koronare Herzkrankheit), und dem Auftreten derjenigen Faktoren (Wohlstand, Sitzende Tätigkeit, Rauchen, Industriezucker Konsum, gesättigte Fette,
Cholesterin, chronischer Stress), die als Grund für dieses Phänomen vermutet werden, besteht ... Nehmen wir einmal an, wir fänden eine durchgängige Beziehung
(Korrelation) zwischen der KHK und dem Verzehr gesättigter Fettsäuren. Egal wie stark die Beziehung (Korrelation) zu sein scheint, so wäre sie keineswegs ein
Beweis dafür, dass gesättigte Fettsäuren die KHK verursachen. Es besteht immer die sehr reale Möglichkeit, dass ein anderer, noch nicht entdeckter
Störfaktor der wahre Schuldige ist. Schließlich ist es kein Geheimnis, dass Bevölkerungen, die größere Mengen an gesättigten Fettsäuren
konsumieren, auch mehr verfeinerte Kohlenhydrate, Pflanzenöle, gehärtete Fette, verarbeitete Lebensmittel zu sich nehmen, und dass sich unter ihnen
viele Personen befinden, die eine sitzende Tätigkeit ausüben und chronisch gestresst sind. [...] Um als kausal akzeptiert zu werden, muss eine
Beziehung (Korrelation) plausibel (einleuchtend, nachvollziehbar) erklärbar sein und sich auch jederzeit und wiederholt durch streng
kontrollierte Versuchsreihen wissenschaftlich nachweisen lassen. In Hinsicht auf die Erfüllung dieser wichtigen Kriterien - Plausibilität,
Beständigkeit und klinische Beweisbarkeit - scheitert der epidemiologische Beweis, gesättigte Fettsäuren mit der KHK zu verbinden, auf der ganzen
Linie."
Aus: Anthony Colpo (b.1968, US-Wissenschaftsjournalist): "Der große Cholesterin-Schwindel. Warum alles, was man Ihnen über Cholesterin, Diät
und Herzinfarkt erzählt hat, falsch ist!" (The Great Cholesterol Con) KOPP 2009. Nina Teicholz (US-am. Wissenschaftsjournalistin):
"The Big Fat Surprise: Why Butter, Meat and Cheese Belong in a Healthy Diet” Scribe UK 2015
Paradigma (Pl. Paradigmen bzw. Paradigmata) kommt aus dem Griechischen (parádeigma; para = neben und deiknynai = zeigen,
begreiflich machen) und bedeutet Beispiel, Vorbild, Denkmuster, Abgrenzung, Vorurteil, allgemein gültige Aussage,
Einzelparadigma, Glaubenssatz, Summe von Glaubenssätzen, Weltanschauung,
Dogma (Religion)
"Ein Paradigma ist eine Aussage, von der man allgemeine Gültigkeit annimmt und die deshalb nicht hinterfragt wird. Ein Paradigma hat den Charakter einer
Weltanschauung, und Kritik kommt einer Majestätsbeleidigung gleich. Hat sich ein Paradigma erst einmal durchgesetzt, darf die Welt nur noch
innerhalb dieser Weltanschauung erklärt werden. Ein Paradigma des Mittelalters war beispielsweise die Sichtweise, die Erde sei eine Scheibe.
Jeder, der damals erklärte, die Erde sei eine sich drehende Kugel, wurde nicht ernst genommen oder ihm drohte Schlimmeres. Von einer sich drehenden
Kugel würde man ja herunterfallen, dachte man. Die Gesetze der Schwerkraft waren noch unbekannt. Oft sind große neue Entdeckungen, die ein Paradigma
auf einen Schlag ad absurdum führen. Die Menschen reagieren meist beunruhigt und mit Angst, weil sie glauben, dass sich die Welt durch eine
neue Sichtweise verändert. Doch die Welt bleibt gleich, es verändert sich nur unsere Vorstellung von der Welt. Da das Wort Paradigma sehr
inflationär [aufgeblasen, übertrieben] gebraucht wird, spreche ich bei einem Einzelparadigma besser von "Glaubenssatz" und bei
der Summe sich aufeinander beziehender Glaubenssätze von "Weltanschauung". Betrifft ein Glaubenssatz religiöse Fragen, spricht
man auch von einem Dogma."
Aus: Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" Teil II: Die Ursachen schlechter Medizin. Kapitel: Ideologie
verdrängt Wissenschaft: Wie Irrtümer zementiert werden. Wissenschaft, Weltanschauung und Ideologie. Seite 167f. KNAUS 2012
"Wir ... den Begriff "Paradigma" übernehmen und ihn im Wesentlichen im Sinne Kuhns verstehen. Es sei aber betont, dass wir dabei immer
den "Gegenpol" im Auge behalten wollen; die Einigung auf ein Paradigma steht immer in der Spannung der experimentellen Bestätigung,
die selbst zugleich von den Messergebnissen und von einer Einigung [Konsens] darüber bestimmt wird. Dabei wird wieder die dialektische Natur
der Physik deutlich: Wir können die Aporie [These und Antithese sind "wahr"] in den beiden Sätzen fassen: Ein Paradigma setzt Konsensbildung
zu einer Anerkennung voraus! - und - Ein Paradigma setzt Bestätigung durch Experimente zu seiner Anerkennung voraus! ..."
Aus: Herbert Pietschmann: "Phänomenologie der Naturwissenschaft" 6. Die dialektische Natur der Physik 6.7 Erklärung und Konsens 6.7.4 Der Begriff
"Paradigma" S.182 Ibera 2007
Siehe Infos: Denkrahmen - Erkenntnis >>>
Seit dem späten 18. Jahrhundert wird das Wort "Paradigma" als erkenntnistheoretischer Ausdruck benutzt, um wissenschaftliche Denkweisen zu beschreiben.
Die populärste Gebrauchsweise des Wortes wissenschaftliches Paradigma ["Lehrmeinung", "Denkrahmen", "Leitbild", "State of the Art", "Denkkollektiv",
"Denkzwang", "Denkstil", "Entstehung und Entwicklung wissenschaftlicher Tatsachen" (1935) nach Ludwig Fleck (1896-1961), "implizite Voraussetzung" nach
Robin George Collingwood (1889-1943)] geht auf den amerikanischen Wissenschaftstheoretiker und Wissenschaftshistoriker Thomas Samuel Kuhn
[1922-1996 Cambridge, Massachusetts] zurück, der es in diesem Zusammenhang auch als "Lehrmeinung" ("konkrete Problemlösungen,
die die Fachwelt akzeptiert hat", "Konsens einer Gemeinschaft von Forschenden und Spezialisten") übersetzt. Er versuchte damit einen Satz von Vorgehensweisen
zu beschreiben.
Prof. Dr. Dr. Harald Walach: "Was ist eine "wissenschaftliche Tatsache"? Ein kleines Fallbeispiel: Der "Masernprozess" pdf
>>>
Aus: https://harald-walach.de/methodenlehre-fuer-anfaenger/17-was-ist-eine-wissenschaftliche-tatsache-ein-kleines-fallbeispiel-der-masernprozess/
In seinem Buch "Die Struktur wissenschaftlicher Revolutionen" ("The Structure of Scientific Revolution" 1970) - Wissenschaft als Wechselspiel
zwischen Phasen der Normalwissenschaft und der wissenschaftlichen Revolutionen - definiert Thomas Kuhn ein wissenschaftliches
Paradigma als:
• das, was beobachtet und überprüft wird,
• die Art der Fragen, welche in Bezug auf ein Thema gestellt werden und die geprüft werden sollen,
• wie diese Fragen gestellt werden sollen,
• wie die Ergebnisse der wissenschaftlichen Untersuchung interpretiert werden sollen.
"PARADIGMA ist die SICHTWEISE, in der die Adepten des Paradigmas "wissenschaftlich" arbeiten.
Nach dem Sprachgebrauch der Alchemie [A] sind Adepten sowohl Schüler wie Meister des Paradigmas ..."
Aus: Herbert Immich: "Paradigma Epidemiologie. [17-] Briefe an eine ehemalige Studentin," 1. Brief, 1.2. Paradigma, S.1, Selbstverlag, St. Peter-Ording 1991
[A] Alchemie: Die Lehre von den Eigenschaften der Stoffe und ihren Reaktionen (ab ~ 1./2. Jhd., Vorläufer der Chemie).
"Der Autor [Prof. Dr. med. Herbert Immich] [1] misst epidemiologische
Studien an den gängigen Methoden der Biometrie. Das Ergebnis ist niederschmetternd. Die zeitgenössische Epidemiologie missbraucht Daten, um
wirklichkeitsfremde Paradigmen glaubwürdig zu machen. Niemand scheint sich an diesem Missbrauch zu stoßen. Eine ungehinderte Diskussion über den
Missbrauch findet nicht statt...
Seit der Framingham Studie [1948] haben sich folgende Glaubenssätze RISIKOFAKTOREN in der Medizin durchgesetzt:
1. Zivilisationserkrankungen werden durch äußere Risikofaktoren verursacht.
2. Diese Risikofaktoren sind: erhöhtes Cholesterin, ungesundes Essen, zu wenig Bewegung und Übergewicht.
3. Risikofaktoren sind messbar durch Abweichung von Normwerten.
4. Bei jedem Menschen lässt sich anhand dieser Abweichung sein individueller Gefährdungsgrad beziffern.
5. Um sich vor Zivilisationskrankheiten zu schützen, müssen bei Abweichungen wieder Normwerte angestrebt werden durch Änderung des Lebensstils
und Medikamente. Auch wenn keine Krankheitssymptome vorliegen.
6. Jeder Mensch reagiert auf gleiche Weise auf Therapien, die zum Ziel haben, den Normwert wiederherzustellen.
Die daraus abgeleitete Weltanschauung, die sich inzwischen zur folgenden, wirklichkeitsfremden Ideologie entwickelt hat, lautet: "Prävention
verhindert Zivilisationserkrankungen" ... Herbert Immich [1] sagt nichts anderes, als dass in der Epidemiologie seit Framingham [1948]
alles dieser Ideologie geopfert wird, sowohl die Redlichkeit im Umgang mit wissenschaftlichen Daten als auch jegliche kritische Diskussion über
Alternativen. Die Epidemiologie wird selbst zur Ideologie, indem sie die Wissenschaft ausgrenzt. Es ist das Ende der Epidemiologie als
wissenschaftliches Fach ... Doch nichts passiert. Die Irrtümer werden als Generationen übergreifende Ideologien weitergegeben. Es gibt
schon die nächste Generation von Framingham-Forschern, unfähig zur Reflexion über die Fehler ihrer Vorgänger. Wie kann es sein, dass sich
ein Irrtum über mittlerweile 60 Jahre halten kann? Und das trotz einer explosionsartigen Zunahme an medizinischen Kongressen und Publikationen,
also den Plattformen, wo solche Irrtümer aufgedeckt und fachlich diskutiert werden sollten? Wieso werden Irrtümer in der Medizin zementiert und
eisern Jahrzehnte lang durchgezogen, obwohl der Schwindel mit Händen zu greifen ist? Sämtliche wissenschaftlichen Korrektive scheinen außer Kraft
gesetzt zu sein. Nichts passiert, die Verbohrtheit nimmt sogar zu."
Aus: Gunter Frank: "Schlechte Medizin: Ein Wutbuch" Teil II: Die Ursachen schlechter Medizin. Kapitel: Ideologie verdrängt Wissenschaft: Wie Irrtümer
zementiert werden. Wissenschaft, Weltanschauung und Ideologie. S.167. Revolution. S.172ff. KNAUS 2012. Siehe auch oben:
"[Langzeit-] Beobachtungsstudie: ..."
[1] Prof. Dr. med. Herbert Immich (1917-2002, ehemaliger Heidelberger Ordinarius für Biomathematik): "Paradigma Epidemiologie. [17-] Briefe an eine
ehemalige Studentin [Philine]" (Buch zur Framingham-Studie) Selbstverlag, St. Peter-Ording 1991
1. Brief: "Anfänge" pdf >>>
2. Brief: "Klinik" pdf >>>
3. Brief: "Blutdruck" pdf >>>
4. Brief: "Cholesterin" pdf >>>
5. Brief: "Zigaretten" pdf >>>
6. Brief: "Kombinationen" pdf >>>
7. Brief: "Nichtraucherkrebs" pdf >>>
8. Brief: "Vermeidbares" pdf >>>
9. Brief: "Pharmako-Epidemiologie" pdf >>>
10. Brief: "Missbrauch" pdf >>>
11. Brief: "Lesekunst" pdf >>>
12. Brief: "Arachaisches Denken" pdf >>>
13. Brief: "Rationales Denken" pdf >>>
14. Brief: "Kausalität" pdf >>>
15. Brief: "Ätiologie" pdf >>>
16. Brief: "Begründungszwang" pdf >>>
17. Brief: "Bitten" pdf >>>
1.-17. Brief: "Inhalt" pdf >>>
Besonders pikant: Britische Forscher fanden heraus, dass sogar die bislang weitgehend akzeptierte Ermittlung des Infarktrisikos anhand
verschiedener Risikofaktoren (Framingham Risk Score) das tatsächliche Risiko um 50% überschätzt! "The Framingham equations used in current risk scoring methods over-predict the risk of
mortality from coronary heart disease and all fatal and non-fatal coronary heart disease events by 47% and 57%, respectively, compared with
observed events in a representative sample of British men. The relative degree of over-prediction was similar at all levels of individual
risk." Peter Brindle, Jonathan Emberson, Fiona Lampe, Mary Walker, Peter Whincup, Tom Fahey,
Shah Ebrahim: "Predictive accuracy of the Framingham coronary risk score in British men: prospective cohort study". BMJ 327:1267 (2003).
Schlechte Medizin: Der Regelbruch wird zum Standard pdf >>>
Irreführung, Schlamperei und Manipulation - Das Märchen von den Risikofaktoren - Framingham: Die Mutter aller Studien
Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" S.70 - 103. KNAUS 2012 ► Irreführung,
Schlamperei und Manipulation: Weglassen der Vergleichsgruppe - Weglassen der Gesamtbewertung - Aufweichen des Studien-TÜV - Kompletter Ausfall einer
Überprüfung - Unterschiede in Titel, Zusammenfassung und Gesamttext einer Studie - Subjektive Datenauswahl - Ersatzparameter - "Der anerkannte Standard in der Forschung".
S.70 - 79. ► Das Märchen von den Risikofaktoren. S.79 - 83. ► Framingham: Die Mutter aller Studien. S.83 - 103. Meilenstein
Cholesterin - Meilenstein Blutdruck - Meilenstein Übergewicht - Meilenstein Bewegungsmangel - Meilenstein ungesunde
Ernährung - Meilenstein Rauchen.
Der Trick mit den Normwerten pdf >>>
Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der täglichen Behandlung.
Kapitel: Millionenfache Fehlbehandlungen: Alltag in deutschen Arztpraxen und Krankenhäusern. Der Trick mit den Normwerten. S.22-25. KNAUS 5.Auflage 2012
"Wenn man in alte Lehrbücher der Medizin schaut, fällt auf, dass das Körpergewicht noch
vor wenigen Jahrzehnten kaum eine Rolle spielte. Heute als übergewichtig
geltende Menschen wurden damals nicht als gefährdet eingestuft. Das so
genannte "Idealgewicht"
ist auch nicht von der Medizin, sondern von einer
Versicherungsgesellschaft in die Welt gesetzt worden. Die amerikanische
Metropolitan Life veröffentlichte
1959 eine Tabelle, die angeblich zeigte, dass schlanke Menschen am
längsten leben, und nahm deren Gewicht als "Normal"-gewicht an [1]. Auf
Grundlage dieser Tabelle kassierte sie von allen anderen höhere Beiträge -
ein gutes Geschäft, bis heute. Dass diese Einteilung falsch ist, werden
wir in diesem Buch noch eingehend darlegen. Ich habe mich oft gefragt,
warum die moderne Medizin so gerne mit Normalwerten arbeitet und daraus
für alle Menschen gleiche Behandlungsschemata entwickelt, die sie sogar in
verbindliche Leitlinien zementiert. Vielleicht macht es die Einteilung in
"richtig" oder "falsch" auf dem Papier im Praxis- oder Klinikalltag
einfacher, wenn ich alle Menschen über einen Kamm schere. In Wirklichkeit
werden aber Normwerte für Cholesterin, Blutdruck, Erholungszeit nach einer
Operation und vieles mehr dem individuellen Menschen nicht gerecht. Den
alten Erfahrungsheilkunden war ein solches Norm-Denken deshalb fremd.
Langsam beginnt auch die moderne Medizin zu begreifen, dass man Menschen
mit Normwerten nicht optimal behandelt. Inzwischen gibt es beispielsweise
schon genetische Labortests, anhand derer Medikamentendosierungen
individuell genauer festgesetzt werden können. Viele andere Bereiche
werden nachziehen. Noch lehnt die moderne Medizin die Beurteilung nach
individuellen Körperbautypen allerdings ab ... Das Grundproblem des
Body-Mass-Index
(BMI) ... der BMI beschreibt [nur] reine Körpermasse, er unterschiedet
nicht zwischen Fett Knochen- und Muskelmasse. Als Körperbaubeschreibung
ist der BMI daher nur bedingt tauglich ... Die Ergebnisse ... von Frau
Prof. Holle Greil
[2] ... der Körperbau- und Gewichtsdaten ... nicht in das vorherrschende
Bild eines Normalgewichts passen ... Gedrungener, rundlicher Körperbau und
schlaksiger, hagerer Körperbau sind gegensätzliche Endpunkte ein und
desselben Körperbaumerkmals, das an die Fettmasse gekoppelt ist. Die
Brandenburger Bevölkerung verteilt sich so zwischen dem hagersten und dem
rundlichsten Einwohner, dass sich die meisten im mittleren Bereich
wiederfinden. Die rundlichsten 20% werden von Frau Greil als "pyknomorph"
bezeichnet, die 60% in der Mitte als "mesomorph" und die
schlaksigen 20% als "leptomorph" [3] ... Unsere Fettpolster
hängen also entscheidend von Geschlecht, Alter und Körperbautyp ab ...
Vielleicht kommt die Medizin einmal dahin, anhand der Messverfahren, die
Frau Greil weiterentwickelt und standardisiert hat, Körperfett, Knochen-
und Muskelmasse getrennt zu beurteilen ... Der BMI von 20ig Jährigen
dürfte nie mit dem BMI von 60ig Jährigen verglichen werden, da es für 60ig
Jährige völlig normal ist, mehr zu wiegen als 20ig Jährige ... Die
Unterschiede in Körperbau und Gewicht sind keine Messgrößen, die eine
wertende Einteilung in normal, unter- oder übergewichtig zulassen.
Vielmehr ist der Körperbau ein biologisches Merkmal wie die Nasenlänge.
Jeder hat je nach Veranlagung seine ganz eigene Körperbauentwicklung. Aus
der Fähigkeit, Fettpolster zu entwickeln, ergeben sich die zwei Pole
lang/hager und untersetzt/rundlich, zwischen denen sich jeder einzelne
abhängig von Geschlecht und Alter bewegt."
Aus: Gunter Frank: "Lizenz
zum Essen. Warum Ihr gewicht mehr mit Stress zu tun hat, als mit dem, was
Sie essen" Körperbau und Gewicht. 1 Körperbautypen. Sackgasse Normwert.
Auszugsweise aus Seite 27-33, PIPER 2.Auflage 2008. [1] Holle Greil,
U.Trippo: "Physique and Body Composition: Comparison of Methods and
results" Collegium antropologicum 22, 1998, S.345-363. [2] Professorin für
Humanbiologie und Anthropometrie an der Universität Potsdam. [3] Holle
Greil: "Normalgewicht und Optimalgewicht - Beschreibung und Beurteilung
der Körpermasse" Anthropologischer Anzeiger 56, 1998, S.313-334; "Age, sex
and group specifics on physique and state of nutrition" In: E.Schröder,
G.Balansard, P.Cabalion, J.Fleurentin, G.Mazars (Hrsg): "Medicines and
foods" Ethnopharmacological approach. Orstom Editions, Paris 1996,
S.368-374; mit M.Möhr: "Anthropometrische Charakterisierung der
DDR-Bevölkerung" Ernährungsforschung 41, 1996, S.79-115; "Vorlesung
Humanbiologie am Institut für Biochemie und Biologie der Universität
Potsdam
Thomas Kuhn meint mit
Paradigma
also ein vorherrschendes Denkmuster in einer bestimmten Zeit.
Paradigmen spiegeln einen gewissen allgemein anerkannten Konsens über
Annahmen und Vorstellungen wider, die es ermöglichen, für eine Vielzahl
von Fragestellungen Lösungen zu bieten. In der Wissenschaft bedient man
sich in diesem Zusammenhang auch oft Modellvorstellungen (Leitbild),
anhand derer man Phänomene zu erklären versucht.
"Eine
neue wissenschaftliche Wahrheit pflegt sich nicht in der Weise
durchzusetzen,
dass ihre Gegner überzeugt werden und sich als belehrt
erklären,
sondern vielmehr dadurch, dass ihre Gegner allmählich aus-
sterben
["oder pensioniert werden"] und dass die heranwachsende
Generation
von vornherein mit der Wahrheit vertraut gemacht ist."
Max Karl Ernst Ludwig Planck
(1858
-
1947)
Bedeutender
deutscher Physiker auf dem Gebiet der Theoretischen Physik.
Er gilt als Begründer der Quantenphysik.
Für die Entdeckung des
Planckschen
Wirkungsquantums
(h)
erhielt er 1919 den Nobelpreis für Physik.
Aus: "Wissenschaftliche Selbstbiographie" Johann Ambrosius Barth Verlag, Leipzig, 1948, S.22
www.hu-berlin.de/pr/medien/publikationen/humboldt/2007/200804/geschichte/planck
In Gerd Gigerenzer: "Risiko - Wie man die richtigen Entscheidungen trifft"
["Risk Savvy. How to Make Good Decissions" Penguin 2013] Teil III
Früh
in den Starlöchern S.311, btb 4.Auflage 2014
Nach Kuhn ist ein Paradigma solange anerkannt, bis Phänomene auftreten, die mit der bis dahin gültigen Lehrmeinung nicht vereinbar sind. Zu diesem Zeitpunkt
werden neue Theorien aufgestellt, die dann meist zwischen den Verfechtern der unterschiedlichen Lehrmeinungen ausgefochten werden. Setzt sich dann eine neue
Lehrmeinung durch, spricht man vom Paradigmenwechsel. Diese "Lehrmeinungsdurchbrüche" stammen interessanterweise oft von "AUSSENSEITERN" oder
"NEULINGEN" und nicht von sog. Experten einer wissenschaftlichen Disziplin. Meiner Meinung nach, sollte man von Paradigmaerweiterung sprechen.
Bereits 1938 - also 32 Jahre vor Thomas Kuhns Buch "Die Struktur wissenschaftlicher Revolutionen" (1970), heute ein Standardwerk der
wissenschaftstheoretischen Debatte - findet sich bei Gaston Bachelard (1884-1962) einem französischen Philosophen, der sich mit
Wissenschaftstheorie und Dichtung gleichermaßen beschäftigte, die Betonung der "Diskontinuität" (Unstetigkeit)
als entscheidendes Merkmal wissenschaftlicher Entwicklung.
Gaston Bachelard: "La Formation de l’esprit scientifique. Contribution à une psychoanalyse de la connaissance objective" Paris 1938;
deutsche Ausgabe: "Die Bildung des wissenschaftlichen Geistes. Beitrag zu einer Psychoanalyse der objektiven Erkenntnis" Übers. von Michael Bischoff,
F/M: Suhrkamp, 1978.
SEMMELWEIS REFLEX: Darunter versteht man die automatische Zurückweisung oder Ablehnung einer Information oder
wissenschaftlichen Entdeckung ohne weitere Überlegung oder Überprüfung des Sachverhaltes. Die Begriffsbildung wird dem amerikanischen Autor Robert Anton Wilson [1932-2007] zugeschrieben.
In den USA spricht man auch vom "TOMATENEFFEKT" (n. Goodwin, 1984). Der "Tomateneffekt" beschreibt die Tatsache, dass eine wirksame Therapie für
eine bestimmte Krankheit ignoriert oder verworfen wird, weil diese aus der Sicht der akzeptierten Theorien (Lehrmeinungen) über die Krankheitsmechanismen und die
zu ergreifenden medikamentösen Maßnahmen keinen Sinn ergibt. Diese ablehnende Haltung ist danach benannt, dass Amerikaner - vom 16. bis zum 19. Jahrhundert -
stur an der Überzeugung festhielten, dass Tomaten giftig seien, und diese daher zum Verzehr ablehnten.
Trotz zunehmender Beweise ignorieren die meisten Ärzte Therapiestrategien, die nicht zu ihrem erlernten Denkrahmen (Paradigma) von Gesundheit und Kranheit passen.
James S. Goodwin, Jean M. Goodwin (11.05.1984): "The Tomato Effect. Rejection of Highly Efficacious Therapies" -
"Der Tomateneffekt. Ablehnung hochwirksamer Therapien" JAMA, https://jamanetwork.com/journals/jama/article-abstract/392749
James Greenblatt (US-amerik.Psychiater, Doz. f. Psychiatrie Tufts UNI), Kayla Grossmann: "Lithium - Das Supermineral für Gehirn und Seele: Effektive Hilfe bei:
Demenz, Parkinson, psychischen Störungen, Aggressivität, Ängsten, Sucht, ADHS" ("Lithium: The Cinderella Story about the Mineral that Transforms Lives and
Heals the Brain" 2016) Vorwort: Dr. Jonathan V. Wright (Tahoma Clinic's Founder), 15. Die Rolle des Lithiums in der integrativen Psychiatrie. Orthomolekulare
Psychiatrie S.226, VAK VAK 4.Auflage 2024 (IX/2018)
"Ein
älterer Herr meinte: "Wie oft habe ich mich zum Narren gemacht, nur um zu
beweisen, dass ich kein Idiot bin."
Aus: Nossrat Peseschkian [1933-2010, deutsch-iranischer Neurologe,
Psychiater, Psychotherapeut, Begründer der "Positiven Psychotherapie"
(1968)]:
"Das Leben ist ein Paradies, zu dem wir den Schlüssel finden können"
Einführung S.12 HERDER 2013 (2004)
Ignaz Philipp Semmelweis (1818-1865,
"Retter der Mütter") war ein ungarischer Arzt im damaligen
Österreich-Ungarn. Er studierte an den Universitäten Pest und Wien Medizin
und erhielt 1844 seinen Doktorgrad an der Universität Wien. Er erkannte
die Ursache für das Kindbettfieber und führte als erster
Hygienevorschriften für Ärzte und Krankenhauspersonal (1848,
Händewaschung mit Chlorkalk) ein.
Schon einige Jahre vorher veröffentlichte der amerikanische Arzt Oliver Wendell Holmes Sr. (1809-1894 Boston, Prof. f. Physiologie und
Anatomie) einen medizinischen Aufsatz - 1843
im The New England Quarterly Journal of Medicine - mit dem Titel "The Contagiousness of Puerperal Fever"
("Die Ansteckungsgefahr des Kindbettfiebers"). Er geht in seiner Arbeit, so wie Semmelweiß
(1861), der Frage nach, ob ein möglicher Zusammenhang besteht
zwischen den hygienischen Zuständen, die bei einer Entbindung
vorherrschen, und dem Auftreten des Kindbettfiebers bei den Wöchnerinnen (Wochenbett, Nachgeburtsphase, Zeitraum von 6-8 Wochen post partum).
"Jeder Arzt, dem in seiner geburtshilflichen Arbeit auch nur ein einziger Fall von Kindbettfieber untergekommen sei, sei moralisch dazu verpflichtet, seine
geburtshilflichen Instrumente zu reinigen, alle Kleider, die er bei der Entbindung getragen habe, zu verbrennen und anschließend mindestens sechs Monate
lang nicht mehr als Geburtshelfer tätig zu werden." Auch Holmes, so wie Semmelweiß, wurde von seinen medizinischen Kollegen heftig angefeindet.
"Alles war infrage gestellt, alles war unerklärt,
alles war
zweifelhaft, nur die große Anzahl der Toten
war eine unzweifelhafte
Wirklichkeit."
Ignaz Philipp Semmelweis
Aus:
Lindsey Fitzharris: "Der Horror der frühen Medizin - Josef Listers Kampf gegen Kurpfuscherei,
Quacksalber & Knochenklempner" ("The Butchering Art - Joseph Lister’s Quest to Transform the
Grisly World of Victorian Medicine" 2017)
S.119, Suhrkamp 6.Auflage 2019 (2018)"
Semmelweis war Assistenzarzt in der Klinik für
Geburtshilfe in Wien. Es war bekannt, dass in der Abteilung, in der Ärzte
und Medizinstudenten arbeiteten, die durch das Kindbettfieber bedingte
Sterblichkeit wesentlich höher lag als in der zweiten Abteilung, in der
Hebammenschülerinnen ausgebildet wurden. Semmelweis wies seine Studenten
daher an, sich nach Leichensektionen die Hände mit Chlorkalk zu
desinfizieren - wie sich herausstellte, eine wirkungsvolle Maßnahme, da
die Sterblichkeitsrate von 12,3 % auf 1,3 % absank.
"Er wies jeden auf seiner Station an,
sich die Hände nicht nur nach der Leichensektion, sondern nach jeder
Untersuchung zu desinfizieren. Dadurch gelang es ihm, die Sterblich-keit
auf 1,3% zu senken. Ein sensationeller Erfolg, der vielen Frauen auf
seiner Station das Leben rettete. Semmelweis konnte seinen Erfolg
glaubhaft dokumentieren, und er wusste, dass seine Entdeckung
Hunderttausenden von Frauen weltweit das Leben retten könnte, würden seine
eindeutigen Erkenntnisse von seinen Fachkollegen anerkannt. Jeder Arzt auf
der Welt, der eine Geburtenstation leitete, müsste doch freudig seine
Entdeckung begrüßen, mit der endlich die hohe Müttersterblichkeit
eingedämmt werden konnte. Doch das Gegenteil war der Fall. Semmelweis'
Entdeckung wurde als Majestätsbeleidigung angesehen. Wie konnte ein Arzt
schuld sein am Tod einer Patientin - ein absurder Gedanke. Man feindete
Semmelweis an oder ignorierte ihn, lud ihn von medizinischen Kongressen
aus, seine Karriere an der Wiener Geburtsklinik war zu Ende."
Aus: Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der täglichen
Behandlung. Kapitel: Millionenfache Fehlbehandlungen: Alltag in deutschen Arztpraxen und Krankenhäusern. Die Tradition des Schreckens. pp 39f KNAUS
5.Auflage 2012
Trotz dieses Erfolgs wurden die
Arbeiten von Semmelweis lange Zeit nicht anerkannt.
Erst in seiner Heimatstadt Budapest bekam er eine Professur.
Als
1861
seine
Arbeit "Ätiologie, Begriff und Prophylaxe des Kindbettfiebers"
erschien, wurde ihre Bedeutung verkannt.
Seine Studenten
hielten Sauberkeit schlicht für unnötig, und viele Ärzte wollten noch
immer nicht wahrhaben, dass sie selbst die Verursacher jener Krankheit
waren, die sie eigentlich heilen wollten.
"In
einem Brief an den Würzburger Prof. Friedrich Wilhelm von Scanzoni
[1821-1891, deutscher Gynäkologe, "Über Kindbettfieber" Prager
Vierteljahrschrift für die practische Heilkunde 7 (1850) ] schrieb er
1861: "Sollten Sie aber, Herr Hofrat, ohne meine Lehre widerlegt zu haben,
fortfahren, Ihre Schüler und Schülerinnen in der Lehre des epidemischen
Kindbettfiebers zu erziehen, so erkläre ich Sie vor Gott und der Welt für
einen Mörder."
Aus: Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der täglichen
Behandlung. Kapitel: Millionenfache Fehlbehandlungen: Alltag in deutschen Arztpraxen und Krankenhäusern. Die Tradition des Schreckens. p 40 KNAUS
5.Auflage 2012
Anstatt ihn als Pionier hygienischen Fortschritts zu würdigen, schlugen
die von ihm oft heftig angegriffenen Arztkollegen zurück und ließen
Semmelweis nach einem nervösen Zusammenbruch im
Juli 1865 ohne weitere Diagnose in die
Irrenanstalt Döbling bei Wien einliefern. Einigen Quellen zufolge
soll Semmelweis' Einlieferung in die Irrenanstalt auf eine Intrige
zurückzuführen sein.
1862
hatte er in einem offenen Brief an die Ärzteschaft gedroht, die
geburtshelfenden Ärzte öffentlich als Mörder anzuprangern, da sie seine
Hygienevorschriften immer noch nicht anwendeten.
Am 13. August 1865, zwei Wochen nach seiner Einweisung, starb er
infolge einer kleinen Verletzung, die er sich bei einem Kampf mit dem
Anstaltspersonal zugezogen hatte, an einer Blutvergiftung. Anderen
Berichten zufolge soll er auf dem Anstaltshof von Pflegern erschlagen
worden sein.
Siehe: Georg Sillo Seidl: "Die Wahrheit über Semmelweis - Das Wirken des großen Arzt-Forschers und sein tragischer Tod im Licht neu entdeckter Dokumente - Eine Bild-Biographie" Semmelweis-Verlag 1984 (Ariston 1978)
"Bemerkenswert
an der Geschichte von Ignaz Semmelweis ist vor allem die Reaktion seiner
medizinischen Kollegenschaft auf eine, wie sich aus heutiger Sicht zeigt,
bahnbrechende Errungenschaft. Skepsis und Opposition, Beharrlichkeit und
Intoleranz, meist aus Angst und Unsicherheit entstanden, sind nicht nur
Semmelweis entgegengeschlagen. Im Gegenteil,
diese Mechanismen scheinen auch heute noch zwei wesentliche Merkmale der
so genannten Schulmedizin darzustellen.
Wobei der unglücklich wirkende
Begriff einer Schulmedizin näher erklärt werden sollte:
Ursprünglich umgangssprachlich entstanden, soll mit dem Begriff einer an
medizinischen Hochschulen gelehrten Medizin die wissenschaftlich
abgesicherte Lehre von der Heilkunde gegenüber der Alternativmedizin
abgegrenzt werden. Korrekterweise sollte also eigentlich von einer
"Hochschulmedizin" die Rede sein. Und wenn man noch weiter geht, sollte
man sich fragen, ob es nicht überhaupt nur eine Medizin geben sollte. Oder
verhält es sich in der Medizin wie bei den Religionen, wo mehrere
Gemeinschaften den wahren Glauben für sich reklamieren?"
Aus: Günther Loewit (b.1958, Österr. Arzt): "Wie viel Medizin überlebt der Mensch?" Kapitel: Medizin als Spielball der Geschichte. Eine Geschichte
von Ignoranz und Selbstgerechtigkeit. Seite 240. HAYMON 2.Auflkage 2013 www.guenther-loewit.at
"Obwohl wenig später Bakterien als Krankheitsverursacher durch Louis Pasteur [1822-1895,
französischer Chemiker, Mikrobiologe] und Robert Koch [1843-1910, deutscher Mediziner, Mikrobiologe: Milzbranderreger (1877),
Tuberkuloseerreger (1882) 1905 Nobelpreis] entdeckt und identifiziert waren, dauerte es weitere 20 Jahre, bis Semmelweis' Arbeiten
in einem medizinischen Buch erstmalig gewürdigt wurden und die Asepsis in den Operationssälen endlich Standard war."
Aus:
Dr. med. Gunter Frank (b.1963, deutscher Arzt, Buchautor): "Schlechte
Medizin: Ein Wutbuch" Teil I: Schlechte Medizin in der täglichen
Behandlung. Kapitel: Millionenfache Fehlbehandlungen: Alltag in deutschen
Arztpraxen und Krankenhäusern. Die Tradition des Schreckens. p 40 KNAUS
5.Auflage 2012 [Meine Ergänungen]
Erst
1867 wurde vom schottischen Chirurgen Joseph Lister
(1827-1912; "Vater der antiseptischen Chirurgie") das Besprühen des Operationsfeldes mit desinfizierendem Karbol (Phenol) in
die Chirurgie eingeführt und damit ein steiler Abfall der Sterblichkeit
(Mortalität) im Operationssaal erreicht. Er versorgte als erster Wunden
mit in Karbolsäure getränkten Verbänden (Listerscher Verband). Im Zuge
dieses Fortschrittes entwickelte sich allmählich eine Ärztegeneration, die die Umsetzung von allgemeinen Hygienemaßnahmen
(Hände-, Geräte-, Operationssaal-, Oberflächendesinfektion usw.), auch bei
Frauen im Kreissaal, als selbstverständlich erachteten und die
wissenschaftliche Welt wurde sich posthum der Bedeutung von Ignaz
Semmelweis' Erkenntnissen gewahr.
Lindsey Fitzharris (b.1982, brit. Medizinhistorikerin): "Der Horror der
frühen Medizin - Josef Listers Kampf gegen Kurpfuscherei, Quacksalber & Knochenklempner" ("The Butchering Art - Joseph
Lister’s Quest to Transform the Grisly World of Victorian Medicine" 2017) Suhrkamp 6.Auflage 2019 (2018)
"Die Tatsache, dass Ärzte offenen Auges die Realität leugnen, wäre nichts Neues. Auch
heute stehen persönlicher Ruhm, Ehrgeiz und autoritäres Gehabe im
Mittelpunkt vieler medizinischer Diskussionen. Und auch
Gesundheitsbehörden und -politiker üben sich fleißig in diesen
Disziplinen. Man denke nur an alle Versuche, die individuelle
Behandlungs-freiheit der Ärzte durch strikte Vorgaben einzuengen. Laut
hört heute jeder, der die Zeichen der Zeit zu erkennen und zu verstehen
versucht, den gleichen Satz, wie er Ignaz Semmelweis engegen hallte:
"Nein, ein Irren der modernen wissenschaftlichen Medizin ist
ausgeschlossen!" Wer anders denkt, wird misstrauisch beobachtet.
Unterstützung erhalten die beharrenden Kräfte durch die Pharmaindustrie,
die ihr enger Verbündeter geworden ist. Denn wie könnten Sätze wie "Wie
wird man in Würde alt? - Mit den jüngsten Errungenschaften der Forschung"
oder "Möchten Sie das beste Medikament der Welt oder das zweitbeste?"
(beides Originalzitate aus der Arzneimittelwerbung) anders verstanden
werden als ein klarer Machtanspruch der Pharmaindustrie? ... Ethische
medizinische Forschung orientiert sich stets an den auffälligsten
medizinischen Nöten und Defiziten einer Zeit und nicht am erzielbaren
Gewinn - wie er für viele Ergebnisse moderner Forschung ausschlaggebend
geworden ist
... Nicht zuletzt zeigt das Beispiel Ignaz Semmelweis auch, dass die
handelnden Personen
bzw.
Institutionen maßgeblich für Erfolg oder Misserfolg der medizinischen
Entwicklung verantwortlich sind. Semmelweis, der einen zurückgezogenen und
introvertierten Lebensstil pflegte, der weder sprachlich gewandt noch der
Grammatik in ausreichendem Maß kundig gewesen wäre, dessen Publikationen
nie ein großer Erfolg beschieden war, hatte zu seinen Lebzeiten zwar
keinen Erfolg gehabt, hat aber vielleicht gerade dadurch, dass er nicht
primär an seiner eigenen Karriere gearbeitet, sondern das Wohl seiner
Patienten im Auge gehabt, eine der wichtigsten Weiterentwicklungen
moderner Medizin bewirkt."
Aus:
Günther Loewit (b.1958, Österr. Arzt): "Wie viel Medizin überlebt der
Mensch?" Kapitel: Medizin als Spielball der Geschichte. Eine Geschichte
von Ignoranz und Selbstgerechtigkeit. Seite 241ff. HAYMON 2.Auflkage 2013 www.guenther-loewit.at/
"Es sollte uns wichtig sein zu sehen, dass Radikalität und Haß gegen die
professoralen Ordnungshüter nicht von ungefähr kommen. Sie haben eine
lange Entstehungsgeschichte. Semmelweis verhandelt 1847 bis 1850 in
angepaßtem Umgangston, mobilsiert in der üblichen akademischen Art seine
einflußreichen Freunde, diese mobilisieren die Fakultät. Doch Semmelweis
verliert - mit [Joseph] Skoda [1805-81], [Ferdinand von] Hebra [1816-80],
[Carl von] Rokitansky [1804-78] - den Krieg gegen die von seinem Chef
[Prof. Dr. Johann] Klein [1788-1856] angeführte Intrigantenriege. Täuschen
wir uns nicht: Zu dieser Zeit kamen Semmelweis noch keineswegs die Worte
"Ignoranten, Verbrecher, Mörder, Massacre" über die Lippen oder gar in die
Feder. Klein gewann gegen seinen Assistenten nicht, weil dieser sich
radikal gebärdete, sondern mit dem Hinweis, dass alles Lüge sei, die
Zahlen nicht stimmten, die Beschreibung der Zustände an der beschriebenen,
nämlich seiner Abteilung falsch seien. Klein gab die von Semmelweis
vorgetragene Wahrheit als Denunziation aus. Klein konnte damit rechnen,
dass die "k.u.k. Gesellschaft der Ärzte", dass die Fakultät, dass das
Ministerium nicht anders organisiert waren als seine Abteilung; nämlich
hierarchisch. Alle Köpfe, die sich für Semmelweis und gegen Klein zu
entscheiden gehabt hätten, waren hierarchisch organisiert. Der kleine
Assistent Semmelweis mußte daher gegen den Professor Klein untergehen,
auch wenn dieser eine Niete war, ein Ignorant, eben ein vom Staat
ausgehaltener Wächter und Vorstand einer Mörderhöhle für Wöchnerinnen.
Klein ist also bestenfalls der Rädelsführer der verzopften Clique. Er
repräsentiert die herrschende Ordnung - könnte damit auch heute noch jede
Abteilung in Wien übernehmen, könnte auch heute noch ganz Wien gegen einen
Semmelweis mobilisieren. Wer gegen die Rangordnung verstößt, wer zudem die
Ungeheuerlichkeit begeht, zu behaupten, der Tod der Patienten gehe von den
Ärzten aus, das todbringende Prinzip klebe an den eigenen Fingern, der
lernt den Sinn der Kollegialität kennen.
Nein, Semmelweis hatte keine
Chance, hätte sie auch heute noch nicht. Anfang der siebziger Jahre gab es
in Wien eine Ärztin, Mila Kars war ihr Name. Sie berichtete
wahrheitsgetreu über die Altenversorgung in Wien, über die schamlose
finanzielle Ausnützung des Elends durch Ärzte und das Pflegepersonal. Die
Ärzteschaft hat sie aus Wien fortgejagt, die Sozialdemokratie hat alle
Augen zugedrückt, hat, nicht anders als 130 Jahre vorher, von "maßloser
Übertreibung" gesprochen, Untersuchungen versprochen, die bis heute nicht
stattfanden oder nichts erbrachten. Das kollegiale Organ der Wiener Ärzte
forderte die Psychiatrierung der Kollegin Kars, die nach Paris flüchtete.
Auch wenn es grundlegend falsch war, Klein und seine Clique konnten bis
hin nach Frankreich, Holland und die deutschen Lande die Geschichte von
der frauen- und kinderverzehrenden "Epidemie" am Leben erhalten. Die
Geschwätzigkeit und Eitelkeit von Akademien und Kollegien im medizinischen
Bereich waren und sind auch heute noch vortrefflich dafür geeignet,
brauchbar Neues zu verhindern. Kongresse sind Selbstdarstellungs-Messen
der Hierachiespitzen, die niemals aufgreifen, was sie angreift oder
überholt.
Die Repräsentanten der medizinischen Schulen waren daher erst
29 Jahre zu spät imstande, den "Retter der Mütter" zu ehren. Das, was 1894
von Semmelweis [† 1865] noch geblieben war, wurde ausgescharrt und in ein
Ehrengrab nach Budapest gebracht. 1905 erschien von Tibor Györy
[1869-1938] im Gustav Fischer Verlag in Jena eine erste Gesamtausgabe der
Schriften; 1906 wurde dann in Budapest das erste Denkmal enthüllt.
Endgültig und ohne Zweifel war Semmelweis rehabilitiert, als mit der
Entdeckung der Mikroorganismen (Viren, Bakterien) am Ende des neunzehnten
und am Anfang des zwanzigsten Jahrhunderts der Begriff der Infektion und
Hygiene neu definiert wurde. Dass Semmelweis durch seine radikalen
Maßnahmen nicht nur gegen den Tod der Frauen gekämpft hat, sondern auch
maßgeblich für die Sexualität der Frau das Seine beigetragen hat, ist bis
heute unentdeckt geblieben; denn die Hinwegnahme der Todesangst vom
Geburtsereignis als solchem hat sicherlich auch das Risiko sexueller
Beziehungen zwischen Mann und Frau in einem schwer zu definierenden Ausmaß
verringert.
Das ändert nichts daran, dass der Begriff "Epidemie" als
Erklärungsmuster für die Unbezwingbarkeit von Krankheiten oder Leiden sich
auch heute noch größter Beliebtheit erfreut: 1978 wurde von einer
psychiatrischen Arzt-Größe in Wien bekannt, dass sie in der NS-Zeit an
einer Abteilung [Wiener "Euthanasie"-Klinik Am Spiegelgrund imSommer 1944] gearbeitet
hatte, in der auf Befehl Hitlers 200 Kinder umgebracht wurden. Herr Dr.
[Heinrich] Gross [1915-2005], so heißt die Größe, hatte sich als Jungarzt
der Rassenhygiene verschrieben, war also der Weiterentwicklung der Hygiene
in einem Sinne dienstbar, wie es Semmelweis nicht ahnen konnte. Vor
Gericht verteidigte sich der (nach 1945 als Massen-Gerichtspsychiater
hygienisch wirksame) Gross nicht anders als damals der Klein: Er sei
machtlos gewesen, an seiner Abteilung hätte eine "Epidemie" gewütet und
das Massensterben verursacht.
Heute noch wird im Namen der Hygiene Tod,
Leiden und Elend verbreitet. Diese Hygiene räumt die verbrauchten Alten in
verdächtige Massenquartiere, die Auffälligen werden observiert,
hunderttausende Aussteiger werden zu Alkoholikern, Süchtigen umgetauft und
von dem autoritären Duo "Medizin und Politik" zwangsangehalten und
zwangsmißhandelt. Und was an Hygiene noch bleibt, was noch nicht
Polizei-Deutsch geworden, dessen hat sich die Waschmittelindustrie
bemächtigt.
1861 schreibt Semmelweis: "Alles war in Frage gestellt,
alles war unerklärt, alles war zweifelhaft, nur die große Anzahl der Toten
war eine unzweifelhafte Wirklichkeit."" Aus: Werner Vogt (b.1938,
Österreichischer Unfallchirurg, Autor, Medizinkritiker): "Einatmen -
Ausatmen. Der Missstand als Norm" Blick zurück nach vorn. Seite 26-28.
Europaverlag 1991
"So heißt die Welt in ihrer Tiefe verstehen
den Widerspruch verstehen!"
Friedrich Nietzsche
(1844 - 1900)
Deutscher Philosoph, Essayist, Lyriker, Schriftsteller
Quelle: Nietzsche:
"Nachgelassene Fragmente. Ende 1870 - April 1871" Herbst 1887, 9 [40]
In: Giorgio Colli (Hrsg.,
1917-1979), Mazzino Montinari (Hrsg., 1928-1986): "Kritische
Studienausgabe in 15 Bänden" Bd. 12 S.353 dtv/de Gruyter 1999
"Die Annahme, dass alle Organismen ihre eigene Umwelt konstruieren und dass es keine Umwelt ohne Organismen gibt, beinhaltet eine
unmittelbare politische Konsequenz. Die wachsende UMWELTSCHUTZBEWEGUNG, die sich gegen Eingriffe in die Natur wendet, die sich bestenfalls
unangenehm, schlimmstenfalls aber katastrophal auswirken könnten
, kann vernünftigerweise nicht mit
dem Slogan "Schütze die Umwelt!"
fortfahren.
Es gibt nicht "die Umwelt", die geschützt werden müsste. Die von lebenden Organismen bewohnte Welt
wird von allen diesen ständig verändert und neu gebildet, nicht nur vom Menschen. Auch die Forderung
"Stoppt das Artensterben!" ist
im Rahmen der Umweltschutzbewegung nicht sinnvoll.Von allen Arten, die je existierten, sind 99,9 Prozent heute ausgestorben, und alle
momentan lebenden Arten werden eines Tages ausgestorben sein. Sogar das gesamte Leben auf der Erde wird irgendwann ausgestorben sein, und zwar
allerspätestens in etwa zwei Milliarden Jahren, nachdem die Sonne sich so weit ausgedehnt hat, dass sie die Erde regelrecht verbrennt. Da das
Leben vor etwa 2 Milliarden Jahren begonnen hat, kann man mit einiger Gewissheit sagen, dass das Leben auf der Erde nun zur Hälfte vorbei ist.
Es gibt überhaupt keine Beweise dafür, dass lebende Organismen sich während ihrer Evolution besser an die Welt angepasst hätten. Auch wenn der
durchschnittliche Zeitraum zwischen Entstehen und Aussterben einer Art sich von Erdzeitalter zu Erdzeitalter aufgrund von Eiszeiten,
Kontinentalverschiebungen oder Meteoriteneinschlägen verschoben hat, so gibt es jedoch keine Anzeichen dafür, dass sich dieser Zeitraum effektiv
verlängert haben könnte. Auch die Aussage, Organismen lebten in einer Art von Harmonie oder Gleichgewicht miteinander
und mit ihrer Umwelt, ist nicht haltbar. Wir können Umweltveränderungen und Artensterben nicht verhindern. Es würde die gesamte zur
Verfügung stehende politische Kraft beanspruchen, um überhaupt nur die Richtung und Geschwindigkeit von Veränderungen der natürlichen Welt zu
beeinflussen. Wir können allerdings versuchen, die Rate des Artensterbens und die Richtung der Umweltveränderungen so zu beeinflussen, dass
ein angenehmes Leben für die Menschen möglich ist. Wir vermögen jedoch nicht die Dinge so zu bewahren, wie sie sind."
Aus: Richard Lewontin (1929-2021, US-amerikanischer Evolutionsbiologe, Genetiker, Gesellschaftskritiker, Harvard UNI), Andrea Pillmann (Übersetzer): "Die Dreifachhelix: Gen, Organismus und Umwelt”
II Organismus und Umwelt S.66f ("Gene, organismo e ambiente” 1998, ”The Triple Helix: Gene, Organism, and Environment” Harvard University Press 2000) Springer 2002
"Statistisches
Denken lässt sich erlernen, es ist nicht schwierig und tatsächlich
nützlich. Man kann Datenverdreher
einfach durchschauen und sich gegen Manipulation (Unstatistik =
statistisches Unkraut = Innumeratentum) wehren. Hier sind Zehn goldene
Regeln, mit denen Ihnen das gelingt:
1.
Fragen Sie immer, wer die jeweilige Statistik produziert hat und
was er oder sie damit bezweckt. Soll nur über
einen Sachverhalt aufgeklärt werden oder will man mit der Statistik
manipulieren, eine bestimmte Meinung oder ein Produkt verkaufen?
2. Verwechseln Sie niemals Korrelation mit
Kausalität. Wenn zwei Variablen systematisch in
die gleiche Richtung gehen, kann dies auf drei Arten geschen: die erste
verursacht die zweite, die zweite verursacht die erste oder keine von
beiden verursacht die andere. Dann hängen beide, sofern nicht der Zufall
die Korrelation verursacht hat, gemeinsam von einer dritten Variablen ab.
3. Vermeiden sie die Null-Risiko-Illusion.
Jeder Versuch, alle Risiken völlig zu beseitigen, muss immer scheitern.
Die Frage ist nicht: "Gibt es ein Risiko?" Die Frage sollte vielmehr sein:
"Wie groß ist das Risiko?"
4. Fragen
Sie stets nach absoluten Risiken. Relative
Risiken führen leicht in die Irre, sei es ein Anstieg oder eine Reduktion.
Denn 100 Prozent von fast nichts ist immer noch - fast nichts.
5. Achten Sie bei Prozenten immer auf die
Basis: Prozent von was?
6. Vorsicht bei exzessiver Verwendung von
Adjektiven wie "wissenschaftlich" und "signifikant".
Oft sind so apostrophierte Statistiken alles andere als wissenschaftlich
zustande gekommen und ihre Ergebnisse überhaupt nicht signifikant.
7. Bei Stichproben: Fragen Sie, wer mit
der Stichprobe erfasst wurde, insbesondere aber auch, wer nicht.
Wenn sich 90 Prozent aller Besucher der Christmette im Kölner Dom gegen
legalisierte Abtreibung aussprechen, sagt das nichts über die Meinung
aller Bundesbürger aus.
8. Bilden Sie
niemals das arithmetische Mittel von Wachstumsraten.
Der Durchschnitt von erst +60 Prozent und dann -50 Prozent ist nicht +5
Prozent.
9. Achten Sie auf eine
einheitliche Definition: Wer ist krank oder arbeitslos?
Je nach Begriffsbestimmung kommt etwas anderes heraus.
10. Erlauben Sie dem Zufall eine größere
Rolle im Alltag sowie im Wirtschafts- und Gesellschaftsleben.
Viele Muster, die wir zu erkennen glauben, sind gar keine: Sie
verschwinden, wenn man das Ganze wiederholt.
Denn den vernünftigen Umgang mit Zahlen kann man trotz aller angeblich
genetisch programmierten Widerstände lernen. Man muss nur wollen. Fangen
wir also am besten gleich jetzt damit an. Und viel Spaß dabei."
Aus: Thomas K.
Bauer, Gerd Gigerenzer, Walter Krämer: "Warum dick nicht doof macht und
Genmais nicht tötet - Über Risiken und Nebenwirkungen der Unstatistik"
Epilog S.198f, Vorwort S.11. CAMPUS 2014
www.unstatistik.de
|
"Als ich den gelehrten Astronomen
hörte,
als die Beweise, die Ziffern, in Kolonnen
vor mir
aufgereiht wurden,
als mir die Karten und Diagramme
gezeigt wurden,
um sie zu addieren,
zu teilen und zu messen,
als ich dasaß und dem Astronomen zuhörte,
wo er unter großem Applaus im Vorlesungsraum
seinen Vortrag hielt,
wie bald und unerklärlich wurde ich
müde und elend,
bis ich aufstand, hinausschlüpfte
und allein
in die mystische,
feuchte Nachtluft
hinausging
und von Zeit zu
Zeit
in vollkommener Stille
zu den Sternen aufsah."
Walt Whitman
(1819-92)
US-amerikanischer Dichter
Aus: Gedichtband "Leaves of Grass" (Grashalme) 1855
180: "When I heard the Learn’d Astronomer"
(Als ich den gelehrten Astronomen hörte)
|
Meine "unvollständige" Literaturliste
>>>
|